I. Đại cương
– Viêm bờm mỡ (Epiploic appendagitis) là một quá trình thiếu máu cục bộ/viêm hiếm gặp ảnh hưởng đến các bờm mỡ của đại tràng và có thể là nguyên phát hoặc thứ phát do bệnh lý lân cận.
– Bình thường dọc khung đại tràng có khoảng 50-100 bờm mỡ, kéo dài từ manh tràng đến chỗ nối trực tràng – sigma và được bao phủ bởi phúc mạc. Hình dạng giống ngón tay, chiều dài 2-5cm, dày 1-2cm, kích thước lớn nhất ở đại tràng xuống và đại tràng Sigma.
– Mỗi bờm mỡ được cấp máu bởi một hoặc hai động mạch và được dẫn lưu bởi một tĩnh mạch đi qua cuống hẹp của nó. Nguồn cung cấp máu hạn chế, cùng với hình dạng có cuống và tính di động làm bờm mỡ dễ bị xoắn => nhồi máu hoặc xuất huyết.
– Độ tuổi thường gặp từ 20-50 tuổi, với xu hướng phổ biến ở phụ nữ và những người béo phì, có thể do các bờm mỡ lớn hơn.
– Lâm sàng: đau bụng và cứng bụng. Tình trạng này thực sự khó phân biệt với viêm túi thừa và viêm ruột thừa cấp. Chiếm tới 7% các trường hợp nghi ngờ viêm túi thừa. Vì có sự kích thích khu trú của phúc mạc, cơn đau có thể khu trú hơn so với các nguyên nhân khác gây đau bụng cấp.
* Nguyên nhân
– Nguyên phát:
+ Viêm bờm mỡ nguyên phát là tình trạng nhồi máu thiếu máu cục bộ của bờm mỡ và là một nguyên nhân hiếm gặp gây đau bụng. Do xoắn bờm mỡ hoặc huyết khối tự phát của tĩnh mạch dẫn lưu dẫn đến tắc mạch và viêm khu trú. Trong một số trường hợp tình trạng viêm có thể xuất hiện mà không có bất kỳ tổn thương mạch máu nào.
+ Độ tuổi thường gặp 12–82 tuổi. Phổ biến hơn ở bệnh nhân béo phì và phụ nữ.
+ Phần lớn tự khỏi trong vòng 5-7 ngày. Hiếm khi có thể dẫn đến dính, tắc ruột, lồng ruột, viêm phúc mạc hoặc hình thành apxe. Không cần phẫu thuật và việc điều trị dựa trên các triệu chứng của bệnh nhân.
– Thứ phát: viêm túi thừa, viêm ruột thừa, viêm tụy hoặc viêm túi mật.
NỘI DUNG WEB
» 422 Bài giảng chẩn đoán hình ảnh
» X-quang / Siêu âm / CT Scan / MRI
» 25.000 Hình ảnh case lâm sàng
ĐỐI TƯỢNG
» Kỹ thuật viên CĐHA
» Sinh viên Y đa khoa
» Bác sĩ khối lâm sàng
» Bác sĩ chuyên khoa CĐHA
Nội dung Bài giảng & Case lâm sàng thường xuyên được cập nhật !
Đăng nhập Tài khoản để xem Nội dung Bài giảng & Case lâm sàng !!!
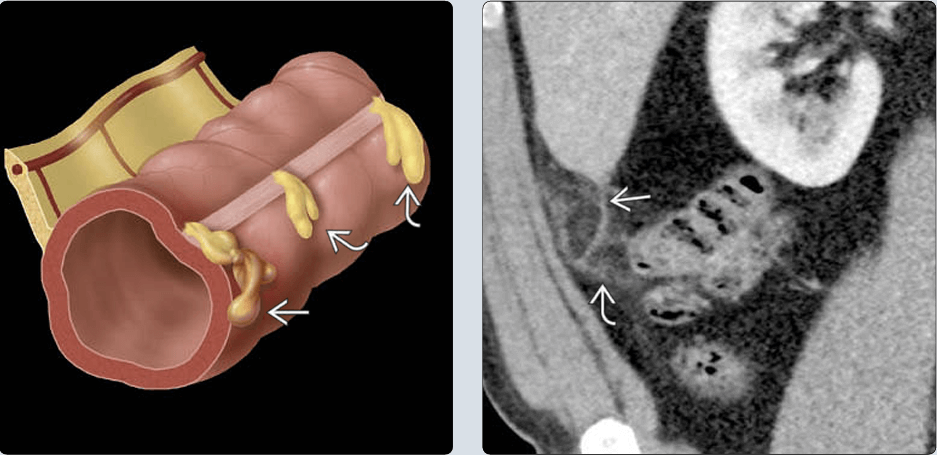
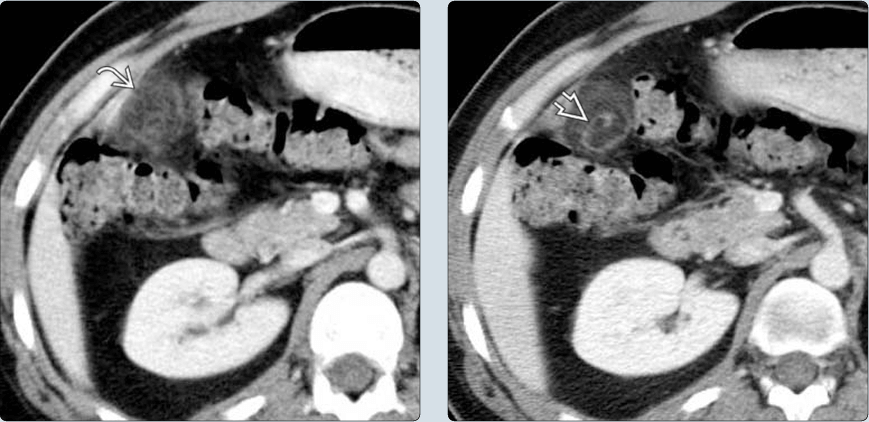
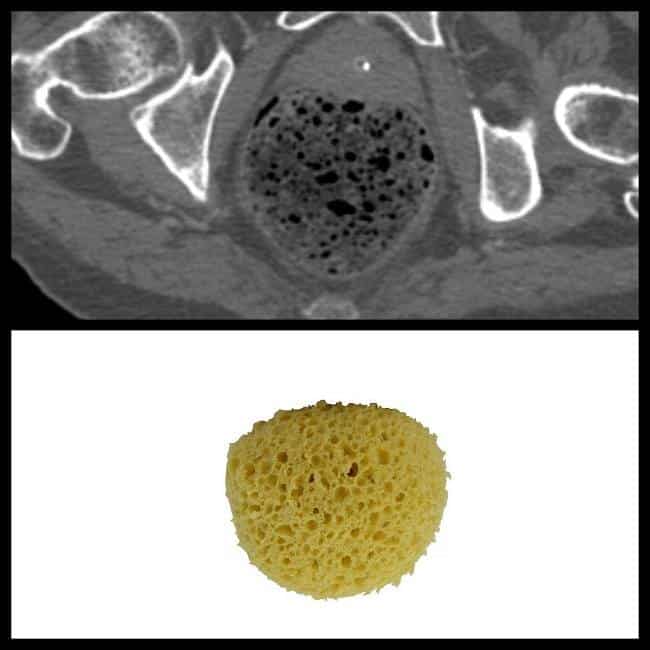
* Vị trí tổn thương – Khối hình tròn hoặc bầu dục, ranh giới rõ. – Trung tâm có thể giảm âm: huyết khối lòng mạch. – Doppler: không có tăng sinh mạch. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: – Cấu trúc hình trứng, tỷ trọng mỡ ở trung tâm, nằm kế cận phía trước thành đại tràng, đường kính thường 1.5-3.5cm. – Thâm nhiễm mỡ xung quanh. – Trung tâm có chấm tăng tỷ trọng tự nhiên do huyết khối tĩnh mạch (central hyperdense dot) hoặc xuất huyết. Thấy trong 30-78% các trường hợp. Mặc dù sự hiện diện của chấm tăng tỷ trọng rất hữu ích cho chẩn đoán, nhưng sự vắng mặt của chúng không loại trừ chẩn đoán viêm bờm mỡ. – Dày phúc mạc liền kề, dày thành đại tràng lân cận. – Tổn thương mạn tính có thể vôi hóa. Vôi hóa có thể có hình dạng vỏ trứng và có thể bong ra. Mô bị vôi hóa có thể tự gắn lại vào một bề mặt, chẳng hạn như mặt dưới của lách. => Case lâm sàng 1 => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: => Case lâm sàng 9: => Case lâm sàng 10: => Case lâm sàng 11: => Case lâm sàng 12: => Case lâm sàng 13: => Case lâm sàng 14: => Case lâm sàng 15: => Case lâm sàng 16: => Case lâm sàng 17: => Case lâm sàng 18: => Case lâm sàng 19: – Nhồi máu mạc nối (Omental infarction) là nguyên nhân hiếm gặp của đau bụng cấp, xảy ra do sự suy giảm mạch máu của mạc nối lớn. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: – Đặc điểm cắt lớp vi tính: => Case lâm sàng 1: => Case lâm sàng 2: + Hình thái rối (cuộn xoáy) của các mạch dẫn đến nhồi máu có thể phản ánh xoắn mạch máu cấp cho mạc nối. + Dày phúc mạc thành. + Nhồi máu mạc nối thường ít liên quan đến dày thành ruột kế cận. Chỉ hiếm khi xảy ra dày thành đại tràng do tình trạng viêm lan rộng từ mạc nối dọc theo phần bám của nó trên các mạc nối của đại tràng. + Nếu nhồi máu mạc nối gây ra bởi xoắn mạc nối, nó có thể dễ dàng được nhận thấy bởi những dấu hiệu đặc trưng: mạc nối bị xoắn sẽ làm xuất hiện những bờ dài đồng tâm của khối mỡ (fat spiral pattern). Vùng mỡ mạc nối bị viêm có giới hạn rõ kèm vùng thâm nhiễm mỡ lờ mờ dạng đường. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: => Case lâm sàng 9: => Case lâm sàng 10: => Case lâm sàng 11: => Case lâm sàng 12: – Phổ biến nhất ở đại tràng sigma. – Liposarcoma là một khối u mô mỡ ác tính, có thể xảy ra ở bất kỳ vị trí nào trong cơ thể nhưng thường xuyên nhất ở các chi và sau phúc mạc. – Viêm mạc treo xơ cứng (Sclerosing mesenteritis), còn được gọi là viêm mỡ mạc treo (mesenteric panniculitis) hoặc viêm mạc treo co rút (retractile mesenteritis), là một rối loạn hiếm gặp không rõ nguyên nhân, được đặc trưng bởi viêm mãn tính không đặc hiệu liên quan đến mô mỡ của mạc treo ruột. – Giai đoạn mạn tính: viêm mạc treo xơ cứng / viêm mạc treo co rút: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: * Phân biệt u mỡ mạc treo (Mesenteric lipoma): => Case lâm sàng 1:
– Chỗ nối trực tràng – sigma: 57%
– Vùng hồi manh tràng: 26%
– Đại tràng lên: 9%
– Đại tràng ngang: 6%
– Đại tràng xuống: 2%II. Chẩn đoán siêu âm
– Kích thước 1.5-3,5cm.
– Ấn đau, không xẹp khi nén đầu dò.
– Tổ chức mỡ trung tâm thâm nhiễm: tăng âm không đồng nhất.
– Có viền giảm âm xung quanh (phúc mạc viêm).
– Thâm nhiễm mỡ quanh bờm mỡ bị viêm.
– Có thể dày thành đại tràng lân cận.III. Chẩn đoán CLVT
– Viền mỏng tăng tỷ trọng (dày 1-3mm), ngấm thuốc sau tiêm đại diện cho lớp màng viêm của phúc mạc tạng quanh bờm mỡ.IV. Phân biệt
* Vị trí tổn thương
[gallery link="file" columns="4" ids="79686,79685,79687,79688"]* Nhồi máu mạc nối
– 85% gặp ở người lớn tuổi (40-50 tuổi), béo phì. Hiếm gặp hơn ở trẻ em, thường gặp dạng nguyên phát.
– Tỷ lệ nam gấp 2 lần nữ.
– Nguyên nhân:
+ Nhồi máu mạc nối nguyên phát: sự suy giảm mạch máu xảy ra dọc theo mép phải của mạc nối lớn, nơi cung cấp máu động mạch thường yếu. Nguyên nhân có thể do uốn cong của các kênh tĩnh mạch ở phần dưới của mạc nối lớn trong vùng chậu. Đôi khi mạc nối tự xoắn lại, dẫn đến xoắn mạc nối, gây suy giảm cả động mạch và tĩnh mạch.
+ Nhồi máu mạc nối thứ phát: sau phẫu thuật, chấn thương bụng, thoát vị nghẹt, viêm mạc nối, xoắn mạc nối. Hoạt động mạnh (những người chạy marathon). Tắc nghẽn mạch máu, uốn cong các mạch (thường do thay đổi vị trí đột ngột) và sự tăng đột ngột áp suất trong bụng. Suy tim. Tắc nghẽn động mạch mạc treo tràng trên (hiếm gặp).
– Lâm sàng:
+ Đau bụng cấp tính: đột ngột khởi phát.
+ Đau và nhạy cảm vùng hố chậu phải.
+ Không có sốt và triệu chứng tiêu hóa.
+ Bệnh nhân khỏe mạnh: ví dụ vận động viên chạy marathon, do lưu lượng máu đến mạc nối thấp.
– Vị trí tổn thương: nhồi máu mạc nối nguyên phát thường được thấy ở vùng hố chậu phải. Nhồi máu mạc nối thứ phát nằm tại vị trí tổn thương ban đầu.
– Đặc điểm siêu âm
+ Khối hình oval hoặc tam giác, giới hạn rõ.
+ Vị trí trước đại tràng, sát thành bụng trước. Thường gặp nửa bụng phải.
+ Kích thước > 5cm.
+ Giả tổ chức mô: tăng âm, không tăng sinh mạch.
+ Thâm nhiễm mỡ xung quanh, có thể có ít dịch.
+ Ấn đau, không di động, không xẹp khi nén đầu dò.
+ Khối thâm nhiễm mỡ không đồng nhất khu trú nằm trong mạc nối giữa thành bụng trước và đại tràng.
+ Thường có ranh giới rõ ràng với viền tăng tỷ trọng, đặc biệt khi xuất hiện sau phẫu thuật. Các vùng nhồi máu ở giai đoạn đầu có thể ranh giới không rõ: biểu hiện khu vực thâm nhiễm mỡ mà không có giới hạn rõ.
+ Có thể mức độ giảm tỷ trọng bên trong thay đổi nhưng thường có ít nhất một số điểm tỷ trọng mỡ (-20 đến -50 HU).
+ Thâm nhiễm mỡ xung quanh, có thể có ít dịch.
+ Không có dấu hiệu “chấm trung tâm” như trong viêm bờm mỡ đại tràng.* Viêm túi thừa đại tràng
– Túi thừa viêm: thành dày quanh chu vi, ngấm thuốc sau tiêm, trong lòng có thể chứa sỏi phân, thâm nhiễm mỡ xung quanh.* Sarcoma mỡ
– Nó chiếm khoảng 15% của tất cả các khối u mô mềm, với 10-20% phát sinh ở sau phúc mạc.
– Là sarcoma nguyên phát sau phúc mạc phổ biến nhất, chiếm 35% tất cả các khối u mô mềm ác tính sau phúc mạc ở bệnh nhân trưởng thành.
– Lượng chất béo trong khối u thường tỷ lệ nghịch với cấp độ của khối u.
– Phân loại:
+ Khối u mỡ không điển hình, sarcoma mỡ biệt hoá tốt, sarcoma mỡ biệt hoá
+ Sarcoma mỡ dạng nhầy, sarcoma mỡ tế bào tròn
+ Sarcoma mỡ đa hình
– Đặc điểm hình ảnh:
+ U mỡ không điển hình, u mỡ biệt hoá tốt có xu hướng ưu tiên các chi, sau phúc mạc, vùng cận tinh hoàn và vùng bẹn. Hình ảnh chủ yếu là mô mỡ trên CT và MRI, nhưng cũng có thể nhìn thấy vách ngăn dày (> 2 mm), các thành phần mô mềm dạng nốt hoặc khối mô mềm < 1cm. Trong một số trường hợp, thành phần không phải mỡ chiếm ưu thế và có thể rất lớn.
+ Sarcoma mỡ biệt hóa tốt là những khối u độ ác tính thấp không di căn. Nguy cơ tái phát cao một phần là do khó cắt bỏ hoàn toàn do khối u thường không thể tách rời khỏi các cấu trúc lân cận. Sự biệt hóa có thể xảy ra ở những khối u này, thường phụ thuộc vào thời gian và phổ biến nhất ở LPS biệt hóa tốt của vùng sau phúc mạc, gặp tới 15% trường hợp. Sự hiện diện của sự biệt hóa được gợi ý trên hình ảnh bởi nốt mô mềm khu trú > 1cm, thường ở sau phúc mạc.
+ Các đặc điểm hình ảnh hướng tới chẩn đoán u mỡ biệt hóa tốt so với u mỡ lành tính bao gồm kích thước tổn thương ≥ 10 cm và sự hiện diện của nốt suy giảm mô mềm.
+ Di căn xa từ sarcoma mỡ biệt hóa xảy ra ở 15–20% trường hợp và vị trí phổ biến nhất là gan và phổi.
* Viêm mỡ mạc treo
– Tuổi thường gặp 60-70 tuổi. Tỷ lệ nam:nữ = 2:1
– Yếu tố nguy cơ:
+ Bệnh lý ác tính: lymphoma hệ thống, ung thư phổi, u hắc tố, ung thư đại tràng, ung thư thận, đa u tủy, ung thư dạ dày
+ Tiền sử phẫu thuật bụng gần đây.
+ Các tình trạng viêm hệ thống: xơ hóa sau phúc mạc, viêm đường mật xơ cứng, viêm tuyến giáp Riedel, viêm giả u hốc mắt.
+ Bệnh tự miễn (có thể liên quan đến bệnh IgG4).
+ Có thể liên quan đến bệnh Weber-Christian.
– Lâm sàng: sốt và đau bụng thường gặp. Tắc hoặc thiếu máu mạc treo, hoặc tiêu chảy cũng có thể xuất hiện. Có thể tắc nghẽn ruột từng phần. Một khối u chắc ở hạ sườn trái hoặc vùng trung tâm bụng có thể được cảm nhận. Trong một số tình huống, viêm mạc treo xơ cứng không có triệu chứng.
– Vị trí tổn thương:
+ Vị trí phổ biến nhất: rễ mạc treo ruột non – 90% liên quan đến mạc treo ruột non và chủ yếu ở phía trái đường giữa.
+ Có thể mạc treo đại tràng (đại tràng ngang hoặc sigma).
+ Hiếm khi: vùng quanh tụy, mạc nối và sau phúc mạc.
– Giai đoạn tổn thương:
+ Loạn dưỡng mỡ mạc treo (mesenteric lipodystrophy).
+ Viêm mô mỡ mạc treo (mesenteric panniculitis): phản ứng viêm.
+ Viêm mạc treo xơ cứng (fibrosing mesenteritis) / Viêm mạc treo co rút (Retractile mesenteritis): xơ hóa, có thể liên quan đến biến dạng hoặc tắc nghẽn bạch huyết.
* Đặc điểm hình ảnh:
– Giai đoạn cấp tính: viêm mỡ mạc treo và loạn dưỡng mỡ mạc treo:
+ Tổn thương khối ở tổ chức mỡ mạc treo, ranh giới rõ hoặc không rõ, có thể đè đẩy các cấu trúc lân cận mà không xâm lấn chúng.
+ Tăng tỷ trọng của mỡ mạc treo (-40 đến -60HU) trong khối. Bình thường mỡ mạc treo và mỡ sau phúc mạc −100 đến −160HU.
+ Dấu hiệu vòng mỡ “Fat ring sign”: mô tả sự bảo tồn mỡ xung quanh các mạch máu mạc treo và các nốt mô mềm trên nền mô mỡ bị viêm lan tỏa, mạch mạc treo bình thường.
+ Vôi hóa (20%): dạng lấm chấm hoặc vôi hóa thô.
+ Cụm hạch mạc treo tập trung trong vùng tổn thương, kích thước < 5mm.
+ Có thể có vỏ giả mỏng (< 3mm) tăng tỷ trọng bao quanh khu vực bị ảnh hưởng.
+ Khối mô mềm thường có hình sao với vôi hóa bên trong, hiếm khi có thành phần nang hoặc hoại tử bên trong.
+ Vôi hóa trong các hạch bạch huyết lân cận.
+ Bao bọc mạch máu mạc treo với thu hẹp/tắc nghẽn tĩnh mạch mạc treo.
+ Có thể phù nề thành ruột, thiếu máu ruột.
– Rất hiếm gặp, thường không có triệu chứng.
– Tổn thương dạng hình trứng, ranh giới rõ.
– Dấu hiệu vòng mỡ: thâm nhiễm mỡ quanh rễ mạc treo.
Tài liệu tham khảo
* Acute Epiploic Appendagitis and Its Mimics – Ajay K. Singh, MD, Debra A. Gervais, MD
* CT Appearance of Acute Appendagitis – Ajay K. Singh, Debra A. Gervais, Peter F. Hahn
* Epiploic Appendagitis: An Entity Frequently Unknown to Clinicians—Diagnostic Imaging, Pitfalls, and Look-Alikes – Ana Teresa Almeida, Lina Melão, Barbara Viamonte
* Imaging features of abdominal epiploic ischemic lesions – A. Ali, L. Ben Farhat, I. Marzouk Moussa
* Acute epiploic appendagitis – imaging features – I. Sousa, A. A. Reis Fernandes, I. Távora; Lisbon/PT
* Primary epiploic appendagitis: Typical US and CT findings – A. Hollerweger; Salzburg/AT
* Acute epiploic appendagitis: a pictoral review – R. D. G. P. de Carvalho, F. Vilas Boas, I. Martins
* Acute Epiploic Appendagitis – a clinical and radiological challenge – D. Kaloyanova, E. Kalchev, K. Boikova
* Epiploic appendagitis: non surgical cause of the acute abdomen – P. Gallego Gomez, M. Sanchez Perez, D. Pereira Boo
* Epiploic appendagitis: CT imaging findings of an unusual cause of abdominal pain – D. Giambelluca, S. Pellegrino, G. Caruana
* Epiploic Apendagitis: Case Review – L. M. Tisser, M. Jakubowicz, C. Carrera, F. M. BONARDI
* Radiology Illustrated Gastrointestinal Tract – Byung Ihn Choi
* CT and MRI of the Whole Body, 6e – John R. Haaga, MD
* Emergency Radiology The Requisites – Jorge A. Soto and Brian C. Lucey
* Be aware of the epiploic appendagitis – Y. Lamprecht
* Imaging features of “no touch” acute inflammatory lesions of abdomen: a pictorial essay – S. Sripathi
* Epiploic appendagitis : a forgotten cause of acute abdominal pain – S. Omari Tadlaoui, J. NUIAKH, L. hafsa, F. EZZIRANI, B. dahmani, Z. Moudafia, T. IKEN, A. Chetoui, S. Rachidi Alaoui




# Cập nhật nội dung bài viết & Case lâm sàng 17/6/2020
# Cập nhật nội dung bài viết & Case lâm sàng 11/5/2020
# Cập nhật nội dung bài viết & Case lâm sàng 23/4/2020
# Cập nhật nội dung bài viết 15/2/2020
# Cập nhật nội dung bài viết 28/1/2020