I. Đại cương
– Kén khí phổi (Pulmonary cyst) được định nghĩa là khoảng không gian chứa khí nằm trong nhu mô phổi, hình tròn, được lót bởi mô xơ hoặc biểu mô, có thành mỏng đều < 2mm. Đôi khi kén khí có thể chứa chất lỏng hoặc mô đặc thay vì khí.
– Bệnh lý kén khí phổi được hình thành từ bong bóng khí, là một hình thái đặc biệt của “khí phế thũng”, từ đó hình thành những túi khí có kích thước > 1cm.
– Độ dày của thành giúp phân biệt một kén khí với tổn thương dạng hang (Cavity) – thành dày > 2-4 mm, trên thực tế đôi khi rất khó phân biệt giữa kén khí và tổn thương dạng hang.
– Biểu hiện lâm sàng có hay không tùy thuộc vào mức độ tiến triển và kích thước của kén khí.
* Nguồn gốc kén khí phổi
– Bẩm sinh: rất hiếm gặp, gặp trong bệnh kén khí loạn sản phôi.
– Mắc phải:
+ Khí phế thũng, thường là khí phế thũng cận vách (80-90%), hình thành từ bong bóng khí, là một hình thái đặc biệt của “khí phế thũng”, là sự giãn nở bất thường và vĩnh viễn các khoảng khí tận cùng của các tiểu phế quản, mà nguồn gốc khí phế thũng là chủ yếu.
+ Xơ phổi (hậu quả của nhiều bệnh như sarcoidosis và bệnh bụi phổi).
+ Bệnh phổi ma (vanishing lung): nhu mô phổi bị hủy hoại nhanh và hình thành rất nhiều bóng khí.
* Phân loại kén khí
– Nhóm I: chiếm 20%, nhu mô xung quanh còn tốt, ranh giới kén rõ, thường ở thùy trên.
– Nhóm II: 80% còn lại, là dạng khí phế thũng lan tỏa. Kén khí là sự dãn to quá mức của khí phế thũng toàn tiểu thùy. Thường nhiều chỗ, khó phân biệt ranh giới, ở cả hai bên và kích thước thay đổi.
* Điều trị: có 3 phương pháp phẫu thuật điều trị kén khí phổi: cắt bỏ kén khí, cắt giảm thể tích phổi, ghép phổi.
NỘI DUNG WEB
» 422 Bài giảng chẩn đoán hình ảnh
» X-quang / Siêu âm / CT Scan / MRI
» 25.000 Hình ảnh case lâm sàng
ĐỐI TƯỢNG
» Kỹ thuật viên CĐHA
» Sinh viên Y đa khoa
» Bác sĩ khối lâm sàng
» Bác sĩ chuyên khoa CĐHA
Nội dung Bài giảng & Case lâm sàng thường xuyên được cập nhật !
Đăng nhập Tài khoản để xem Nội dung Bài giảng & Case lâm sàng !!!
– 15% không phát hiện trên X-quang – Trường hợp kén khí lớn cần phân biệt với tràn khí màng phổi khu trú. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: + Trường hợp kén khí lớn chiếm cả thùy phổi thường đẩy cong vách liên thùy. + Trong khi tràn khí màng phổi số lượng nhiều chiếm ưu thế ngoại vi, đẩy xẹp nhu mô phổi về phía rốn phổi. – Kén khí có biến chứng nhiễm trùng: thấy hình ảnh mức nước hơi. Cần phân biệt với apxe phổi, lao, u nấm, K phổi tạo hang, chảy máu trong kén khí. Thông thường mức nước hơi tồn tại trong vài tuần sau khi điều trị. Thực tế nhiễm trùng kén khí ít gặp, đại đa số mức nước hơi do viêm phổi quanh kén khí. Dịch trong kén là dịch vô trùng và tự hấp thu. => Case lâm sàng 1: + Là khoảng khí tích tụ dưới màng phổi, do sự rách vỡ phế nang dưới màng phổi do quá tải của các sợi đàn hồi, gây thoát khí vào khoảng quanh tiểu thùy, độc lập với hệ thống phế nang. + Hình thành trong tiểu thùy (nhu mô phổi), dính chặt với màng phổi tạng bằng một lớp đàn hồi mỏng và thông với hệ thống phế nang của tiểu thùy. => Case lâm sàng 1: – Là những khoang chứa khí xuất hiện bên trong nốt, khối hoặc vùng đông đặc trên phim X-quang hoặc CT. – Sự hoại tử tổ chức trung tâm của u có thể hình thành ổ apxe. Thành của tổn thương dày không đều, bờ trong của hang thường lồi lõm không đều => tạo hang lệch tâm. – Di căn dạng kén thành mỏng phát triển chủ yếu từ sarcoma mô mềm, ung thư tế bào vảy, ung thư biểu mô tế bào chuyển tiếp của bàng quang và khối u hắc tố. Ít gặp hơn, mô hình này có thể được nhìn thấy ở bệnh ung thư hạch. – Thành hang dày không đều (cấp tính) hoặc mỏng (mãn tính), bờ trong nhẵn hoặc không đều. – Hình ảnh mức hơi dịch trong hang, thành hang đều, bờ trong đều, hình ảnh viêm phổi quanh hang – Tổn thương đơn độc hoặc đa ổ, 1 hoặc 2 bên phổi. – Phân biệt kén khí bội nhiễm. – Bệnh mô bào máu Langerhans (Langerhans’ cell histiocytosis – LCH) hay hội chứng mô bào, trước đây gọi là bệnh mô bào X. 80-100% trường hợp gặp ở những bệnh nhân hút thuốc hoặc có tiền sử hút thuốc. LCH xảy ra thường xuyên nhất ở người trẻ tuổi. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: + Các nốt có thể hang hóa => hang thành dày không đều => kén khí với thành mỏng. + Dạng kén: ưu thế thùy giữa và thùy trên, không phân bố ở góc sườn hoành (giúp phân biệt u cơ trơn bạch mạch). Đường kính 1-2cm, hình dạng không đều. Thành kén thường mỏng nhưng có thể dày vài mm. Kén khí có thể hợp lưu tạo hình ảnh đa dạng: hai thùy hoặc hình clover-leaf. Thông thường cả dạng nốt và kén đều quan sát thấy. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: => Case lâm sàng 9: => Case lâm sàng 10: => Case lâm sàng 11: + Tổn thương phối hợp: hình kính mờ, khí phế thũng, tổn thương dạng khảm, tràn khí màng phổi, hạch trung thất. => Case lâm sàng 1: – U cơ trơn bạch mạch (Lymphangioleiomyomatosis – LAM) là bệnh phổi hiếm gặp đặc trưng bởi sự tăng sinh liên tục của các tế bào hình thoi, giống cơ trơn ảnh hưởng đến mạch máu, đường thở, bạch huyết, vách ngăn phế nang và màng phổi. Tắc nghẽn bạch huyết có thể dẫn đến tràn dịch dưỡng chấp màng phổi. Tràn khí màng phổi tự phát hoặc tái phát có thể là dấu hiệu xuất hiện ở 50%. Thành động mạch có thể dày lên và tắc tĩnh mạch. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: => Case lâm sàng 9: => Case lâm sàng 10: – Viêm phổi mô kẽ lympho bào (Lymphocytic interstitial pneumonitis – LIP) là một rối loạn tăng sinh lympho bào lành tính đặc trưng bởi tế bào lympho xâm nhập chủ yếu của phổi. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: – Dị dạng nang phổi bẩm sinh (Congenital pulmonary airway malformation – CPAM) trước đây gọi là dị dạng nang tuyến bẩm sinh (Congenital cystic adenomatoid malformation – CCAM), là dị dạng hay gặp nhất trong các dị tật bẩm sinh của phổi. – Hình thái tổn thương: – Đặc điểm hình ảnh => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: – Pneumatocele là những khoang có thành mỏng, chứa đầy khí trong phổi, thường gặp nhất do viêm phổi, chấn thương, thở máy áp lực dương hoặc hít phải chất lỏng hydrocarbon. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: – Tổn thương dạng tổ ong là một trong những biểu hiện của bệnh xơ phổi. Nguyên nhân phổ biến nhất là viêm phổi kẽ thông thường (UIP), nhưng cũng có thể thấy trong các tình trạng như viêm phổi kẽ không đặc hiệu, u hạt, viêm phổi quá mẫn mãn tính, bệnh bụi phổi amiăng và xơ hóa sau bức xạ. – Khí phế thũng trung tâm tiểu thùy (Centrilobular emphysema) là loại phổ biến nhất và thường thấy ở những bệnh nhân lớn tuổi không có triệu chứng. – Khí phế thũng cạnh vách (Paraseptal emphysema) vị trí liền kề với màng phổi và vách liên tiểu thùy, phân bố ở ngoại vi trong tiểu thùy phổi thứ cấp.II. Chẩn đoán hình ảnh
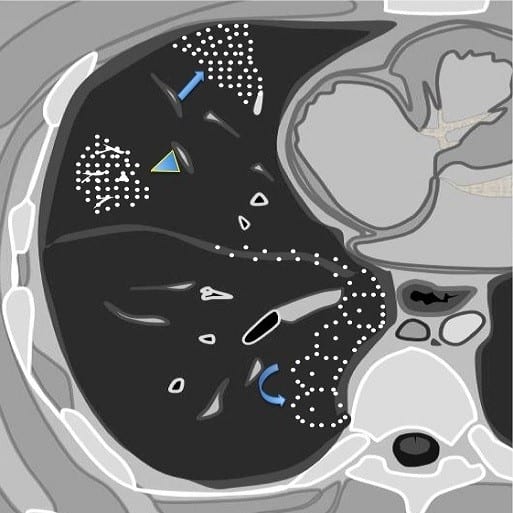
– Hình ảnh một vùng phổi sáng, bờ viền rõ, đều. Những đường viền mảnh như hình ảnh sợi tóc, không liên tục (do nằm trên nhiều bình diện) – chính là vách liên tiểu thùy hay màng phổi bị ép mỏng lại. Phân biệt với vách hang thường dày và không đều.
– 20% biểu hiện mất hình ảnh mạch máu phổi.
– Lưu ý dù kén khí to cũng ít gây đẩy lệch trung thất về bên đối diện.
– Kích thước kén khí không thay đổi khi chụp thì hít vào và thở ra (Phân biệt tràn khí màng phổi).
– Trên CT: hình ảnh bóng khí thường hình tròn, thành đều < 2mm.III. Chẩn đoán phân biệt
1. Tổn thương bóng khí
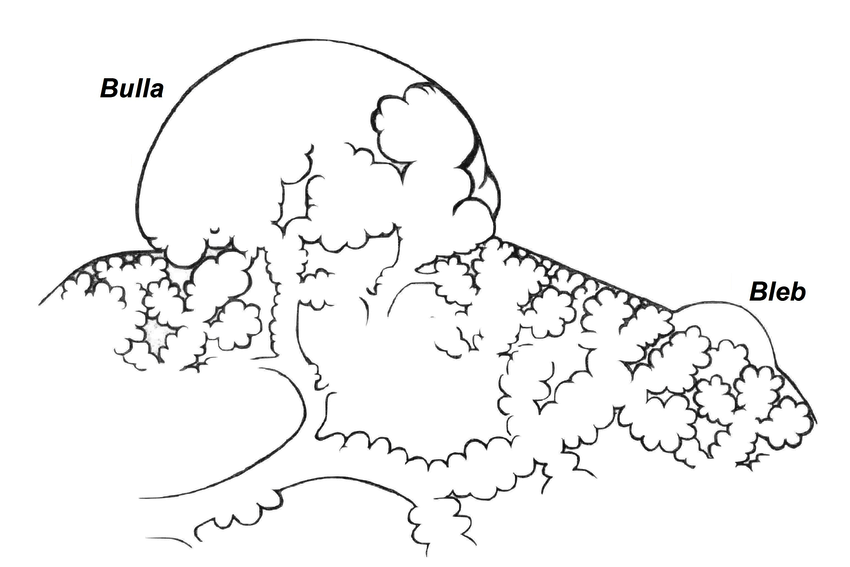
* Bleb
+ Đường kính < 1cm, thành mỏng < 1mm thường không thể nhận biết trên hình ảnh.
+ Thường đơn độc, ở đỉnh phổi, ngoại vi.
+ Nhiều bleb có thể liên kết => bullae.
+ Thường gặp ở những bệnh nhân trẻ tuổi, phổ biến hơn ở người gầy và hút thuốc lá.* Bullae
+ Đường kính > 1cm, thành mỏng < 1mm khó nhận biết trên hình ảnh.
+ Có thể to dần dẫn đến căng giãn, chiếm cả một thùy phổi. Nếu bóng khí > 5cm hoặc chiếm trên 1/3 một bên ngực gọi là bóng khí khổng lồ.
+ Có thể vỡ gây tràn khí màng phổi tự phát.
+ Vị trí: thường nằm ở dưới màng phổi, phổ biến nhất ở đỉnh phổi.
+ Nguyên nhân phổ biến nhất là khí phế thũng cạnh vách và khí phế thũng trung tâm tiểu thùy.2. Tổn thương dạng hang
– Thành dày > 4mm, thành dày đều hoặc có dạng nốt, có thể có vách dày, lấp đầy bởi không khí hoặc chất lỏng hoặc có mức dịch-khí.
– Thường xảy ra khi mô hoại tử trung tâm và tổ chức hoại tử thông ra ngoài qua nhánh phế quản.
– Có thể gặp trong nhiễm trùng phổi (lao phổi, áp xe phổi), ung thư phổi (đặc biệt là ung thư biểu mô vảy) hoặc bệnh lý viêm mạch máu.
– Bệnh ác tính thường là chẩn đoán đầu tiên cần cân nhắc đối với tổn thương dạng hang, đặc biệt ở người trung niên hoặc người lớn tuổi có tiền sử hút thuốc lá.* U phổi hoại tử
– Bờ ngoài tua gai không đều, có thể có nốt vệ tinh xung quanh.
– Vị trí thường gặp ở vùng ngoại vi của phổi* Di căn phổi
– Giống như các tổn thương di căn khác, di căn dạng kén có xu hướng có kích thước không đều và chiếm ưu thế ở đáy phổi.* Hang lao
– Nhu mô phổi xung quanh có tổn thương thâm nhiễm, dải xơ co kéo và nốt vôi hóa.
– Vị trí: thường ở đỉnh phổi
– Đường kính ngang > đường kính dọc* Apxe phổi
* Kén sán chó
– Kích thước 1-20cm.
– Vị trí thường gặp thùy dưới phổi.
– Hình tròn hoặc bầu dục với đường viền ranh giới rõ, ngấm thuốc sau tiêm.
– Thành phần trong nang đồng nhất, tỷ trọng ~ tỷ trọng dịch. Trường hợp thành phần trong nang thoát ra ngoài qua nhánh phế quản => nang có thể chứa đầy khí => Dấu hiệu nang rỗng “Empty cyst sign”.* Kén phế quản bội nhiễm
3. Tổn thương dạng kén
* Bệnh mô bào Langerhans
– Các tế bào mô bào là các tế bào của hệ miễn dịch và được phát hiện ở nhiều bộ phận trong cơ thể. Có hai loại mô bào: các tế bào đơn nhân đại thực bào có vai trò phá huỷ các protein có hại, virus và các trực khuẩn trong cơ thể và các tế bào có tua nó kích thích hệ miễn dịch. Các tế bào Langerhans là các tế bào có tua và bình thường chỉ gặp ở da và đường hô hấp chính. Trong bệnh mô bào tế bào Langerhans, các tế bào Langerhans là bất thường và lan tràn qua dòng máu tới nhiều bộ phận trong cơ thể, bao gồm tuỷ xương, da, phổi, gan, hạch lympho, lách và tuyến yên. Khi các tế bào Langerhans xuất hiện ở các tổ chức này chúng có thể gây tổn thương.
– Là bệnh tự phát, giai đoạn sớm các nốt u hạt chứa mô bào Langerhans và bạch cầu ái toan. Giai đoạn sau các u hạt thay bằng tổ chức xơ và hình thành các kén khí.
– Phân loại:
+ Một cơ quan: khi bệnh chỉ ảnh hưởng tới một phần của cơ thể, ví dụ da hoặc tuỷ xương.
+ Nhiều cơ quan: khi nó ảnh hưởng tới nhiều cơ quan trong cơ thể.
– Triệu chứng: Đa số bệnh nhân là thanh niên hoặc trung niên có biểu hiện triệu chứng không đặc hiệu của ho và khó thở. 20% bệnh nhân có tràn khí màng phổi và hơn 90% bệnh nhân tiền sử hút thuốc.
– Đặc điểm hình ảnh:
+ Dạng nốt: giai đoạn sớm biểu hiện dạng nốt đường mờ kính 1-10mm, có thể vài nốt hoặc nhiều nốt lan tỏa, bờ viền không đều, nhu mô phổi xung quanh bình thường.* U cơ trơn bạch mạch
– Sự tăng sinh của các tế bào này dọc theo tiểu phế quản dẫn tới ứ khí => tạo thành các kén khí.
– Thường gặp ở phụ nữ, tuổi sinh để (17-50).
– Hầu hết bệnh nhân tử vong trong 10 năm từ khi khởi phát.
– Đặc điểm hình ảnh:
+ Tổn thương dạng kén thành mỏng, thường đồng đều, kích thước kén thay đổi (nhỏ: 2-5 mm; trung bình: 1-2 cm; lớn: > 2 cm), bao quanh bởi nhu mô phổi bình thường.
+ Kén không ưu thế, thường phân bố đều khắp phổi (bao gồm cả góc sườn hoành => đặc điểm phân biệt bệnh mô bảo Langerhans).
+ Kén thường có hình tròn hoặc hình trứng, nhưng chúng có thể trở thành đa giác với tổn thương nhu mô nghiêm trọng.
+ Hình kính mờ khu trú có thể do tăng sinh cơ trơn, nhiễm hemosiderosis hoặc xuất huyết phổi.
+ Tắc nghẽn bạch huyết có thể gây dày vách ngăn.
+ Tổn thương phối hợp: tràn dịch, tràn khí màng phổi, hạch trung thất. Sự vỡ các nang thành mỏng phân bố rải rác trong phổi dẫn đến tràn khí màng phổi ở 55% bệnh nhân. Sự tăng sinh của các tế bào cơ trơn bạch huyết trong hệ bạch huyết phá vỡ thành của chúng và làm cho dưỡng chấp rò rỉ vào khoang màng phổi và hình thành tràn dịch màng phổi. Tràn dịch có thể nhiều và có thể gây xẹp phổi, khó thở, ho và đau ngực.
+ Di chứng của viêm dày dính màng phổi bao gồm vôi hóa màng phổi và khối màng phổi với tỷ lệ lần lượt là khoảng 23% và 14%. Các khối này có thể đặc hoặc phức tạp và do sự vôi hóa của chúng nên có thể bị nhầm lẫn với u màng phổi.* Viêm phổi mô kẽ TB lympho
– LIP có thể xảy ra ở mọi lứa tuổi. Tuy nhiên, hầu hết các bệnh nhân là người lớn với độ tuổi trung bình 50 tuổi. Nếu một đứa trẻ trình bày với LIP, có thể là dấu hiệu của bệnh AIDS.
– Bệnh phổ biến ở nữ.
-Lâm sàng: khó thở và ho diến biến khoảng sáu tháng. Ít gặp hơn: sốt, ra mồ hôi đêm, đau khớp, và giảm cân. Phì đại của tuyến nước bọt thấy ở 20% số bệnh nhân.
– Đặc điểm hình ảnh:
+ Tổn thương ưu thế thùy giữa, thùy dưới.
+ Dày tổ chức kẽ dọc theo kênh bạch huyết.
+ Dày thành bó mạch phế huyết quản.
+ Tổn thương dạng nốt mờ kích thước thay đổi.
+ Tổn thương kính mờ.
+ Kén khí phân bố rải rác, thành mỏng, kích thước 10-30mm, vị trí thường ở sâu trong nhu mô phổi, khu trú quanh mạch máu hoặc dưới màng phổi. Số lượng thường ít hơn so với bệnh u cơ trơn mạch bạch huyết hoặc LCH.
+ Có thể có hạch trung thất.* Nang tuyến bẩm sinh
– Nguyên nhân cơ bản của CPAM không rõ, tỷ lệ khoảng 1/ 30.000 thai.
– Là một nguyên nhân phổ biến gây suy hô hấp ở trẻ sơ sinh và trẻ em. Nó được đặc trưng bởi một khối các nang ở nhu mô phổi với một sự gia tăng bất thường của cấu trúc phế quản. CPAM là sự phát triển bất thường cấu trúc đường thở đoạn cuối trong thời kì bào thai, là một trong 4 dị tật bẩm sinh dạng nang cùng với khí phế thũng thùy phổi khổng lồ, phổi biệt lập và nang phế quản.
– Nó thường xảy ra khoảng cuối tuần thứ 5 và đầu tuần thứ 6 của thời kỳ bào thai do sự phát triển quá mức của các tiểu phế quản tận, kèm theo sự ngăn chặn phát triển phế nang. Bệnh xảy ra ở một hoặc cả hai bên phổi và có thể có các dị dạng phối hợp khác, nam gặp nhiều hơn nữ.
– Lâm sàng:
+ Biến dạng lồng ngực do kích thước nang lớn.
+ Khò khè, thở co kéo, tím tái… biểu hiện sớm trong giai đoạn sơ sinh: nang có kích thước trung bình.
+ Nhiễm trùng đường hô hấp tái đi tái lại: phát hiện trễ, nang thường rất nhỏ.
– Stocker và cộng sự dựa vào mô bệnh học phân thành 3 phân nhóm vào năm 1977 và mở rộng thành 5 loại với tên mới là dị tật nang phổi bẩm sinh (CPAM) bởi Stocker vào năm 2002 gồm:
+ Type 0: thường loạn sản hoặc bất sản phế nang hoặc những nang rất nhỏ.
+ Type I (70%): thường biểu hiện 1 nang lớn 2-10cm, có thể bao quanh bởi nang nhỏ.
+ Type II (15-20%: gồm nhiều các nang nhỏ < 2cm, thường kèm theo bất sản thận, phổi biệt lập hoặc tim bẩm sinh.
+ Type III (10%): thường nhiều nang nhỏ < 5mm, bao gồm toàn bộ thùy, tiên lượng kém.
+ Type IV: thường u nang lớn lên tới 10cm.
+ Type I (55%): 1 hay nhiều nang > 20mm. Nang có thể chứa dịch hoặc mức khí-dịch
+ Type II (40%): nhiều nang < 20mm
+ Type III (5%): khối mô đặc gồm đa nang nhỏ đường kính 3-5mm
+ Hình ảnh khối dạng đặc hay dạng nang do tăng sinh thành phần tuyến của cây phế quản => lấn sự phát triển của phế nang.
+ Có thể khu trú hoặc lan toả.
+ Có thể phổi hợp phổi biệt lập.
+ Sau sinh có thể teo nhỏ hoặc biến mất.
+ Hình ảnh nang có vách mỏng
+ Có thể có mức dịch-khí
+ Khối tổn thương dạng đông đặc có nang nhỏ chứa dịch* Pneumatocele
– Trong giai đoạn cấp tính, có thể có thành dày. Chúng có xu hướng trở nên mỏng hơn trong giai đoạn mãn tính.
– Pneumococcus, Escherichia coli, Klebsiella và Staphylococcus là những vi khuẩn gây bệnh phổ biến nhất và pneumatocele có xu hướng xuất hiện trong giai đoạn lành vết thương. Pneumatocele do nhiễm trùng thường thoáng qua và thường tự khỏi.
– Pneumatocele sau chấn thương thường xảy ra sau các vết rách và dập phổi và quá trình lành vết thương xảy ra trong vòng vài tuần đến vài tháng.
– Tổn thương dạng kén với kích thước thay đổi, có thể chứa mức dịch-khí.
– Viền mỏng, đều, bờ trong nhẵn.* Tổn thương dạng tổ ong
– Tổn thương dạng kén tập trung thành đám với đường kính 3-10mm, có thể vài cm, thành dày, vị trí dưới màng phổi và vùng đáy phổi.
– Tổn thương đi kèm: giãn phế quản, tổn thương dạng lưới, dày vách liên tiểu thùy.* Khí phế thũng
– Vị trí thường khu vực trên của thùy phổi: phân thùy đỉnh và phân thùy sau của thùy trên và phân thùy trên của thùy dưới.
– Phân bố không đều.
– Biểu hiện các khoảng chứa khí đường kính vài mm, có thể tới 1cm, bao quanh động mạch trung tâm tiểu thùy phổi thứ cấp, không có thành, có thể quan sát thấy 1 điểm ở trung tâm hoặc ngoại vi đại diện cho bó mạch phế quản trung tâm tiểu thùy.
– Hầu hết các tiểu thùy bị ảnh hưởng đều nằm dưới màng phổi.
– Biểu hiện các khoảng chứa khí hình dạng thay đổi, có đường kính vài mm có thể tới 1cm, thành không quan sát thấy. Nếu đường kính > 1cm gọi là Bleb hoặc Bullae.
Tài liệu tham khảo
* Diffuse Cystic Lung Disease at High-Resolution CT – Danielle M. Seaman, Cristopher A. Meyer
* Chronic Cystic Lung Disease: Diagnostic Accuracy of High-Resolution CT – Mitsuhiro Koyama, Takeshi Johkoh
* Multiple cystic lung disease – Flavia Angélica Ferreira Francisco, Arthur Soares Souza Jr
* Pulmonary Histiocytosis: Beyond Smoking related Langerhans Cell Histiocytosis – C. Trejo Gallego, J. Bueno, E. Cruces Fuentes
* Pulmonary Langerhans cell histiocytosis: a comprehensive review of initial radiological findings with pathological correlation, evolution and differential diagnosis – B. Melero Romero, J. Arenas-Jimenez, E. Garcia Garrigos
* Afectación pulmonar en la Histiocitosis de celulas de Langerhans : experiencia de nuestro hospital – C. Laganâ, P. Largo Flores, M. L. Arranz Merino
* Bubbles in the lung – A. Arango, A. Martínez de Alegría, R. García Figueiras
* Lung diseases presenting with multiple cysts: a diagnostic approach – F. Ufuk; Denizli/TR
* Cystic and cystlike lung lesions: what radiologists should know – A. Martinez Calvo, M. J. Martínez-Sapiña Llanas, V. Pazos Silva
* Radiological findings in a cohort of patients with lymphangioleiomyomatosis – J. Lee, E. Silverstone, S. Samuel, D. Yates; Darlinghurst/AU
* Lymphangioleiomyomatosis – A. Bobulova, M. Stevik, K. Zelenak
* Cystic Lung Diseases: Spectrum of Radiologic Findings – B. Alami, O. Addou1, M. Jaffal
* Lung cysts: A tip of the iceberg? – A. Oikonomou, A. Chatzistefanou, E. Astrinakis
* Lymphangioleiomyomatosis: Pulmonary and Abdominal Findings with Pathologic Correlation – Esther Pallisa, Pilar Sanz, Antonio Roman
* Cystic lung diseases: Systematic approach and diagnostic challenges – T. Rodrigues, A. S. Teixeira Gomes, P. Campos
* Radiological Characteristics of Pulmonary Hydatid Cysts – Dilek Emlik, Kemal Ödev, Necdet Poyraz and Hasan Emin Kaya
* Bubbles in the lung – A. Arango, A. Martínez de Alegría, R. García Figueiras
* Diffuse cystic lung disease: Differential diagnosis and distinguishing features – Y. Sato
* Cystic pattern in lung diseases: a simplified HRCT guide based on free-hand drawings – D. C. Caltabiano, V. Costanzo, L. Mammino
* Multiple Cystlike Lung Lesions in the Adult – Luce Cantin, Alexander A. Bankier
* Cystic lung lesions – Differential diagnosis made easier – A. Manzella, J. Brito, N. Seabra, A. Alcoforado








# Cập nhật nội dung bài viết & Case lâm sàng 9/7/2021
# Cập nhật nội dung bài viết & Case lâm sàng 26/4/2020
# Cập nhật nội dung bài viết & Case lâm sàng 13/3/2020
# Cập nhật nội dung bài viết & Case lâm sàng 3/1/2020
# Cập nhật nội dung bài viết & Case lâm sàng 7/12/2019