I. Đại cương
– Tuyến thượng thận là một tuyến nội tiết nằm ở khoang sau phúc mạc, gồm hai tuyến nhỏ nằm ở phía trên thận, trong khoang quanh thận, và được bọc bởi lớp xơ mỏng. Tuyến thượng thận bình thường có hình chữ V hoặc chữ Y gồm hai phần là vỏ thượng thận và tủy thượng thận, chúng có nguồn gốc phôi thai học và chức năng nội tiết khác nhau.
– Vỏ thượng thận sản xuất cortison, aldosterone, androgen có tác dụng điều chỉnh một số chức năng, điều hòa lượng muối và nước trong cơ thể
– Tủy thượng thận sản xuất hormon catecholamine như adrenaline và noradrenaline, catecholamine đóng một vai trò trong việc phản ứng với stress cấp tính nặng hoặc đột ngột.
– U tuyến thượng thận phát sinh từ phần vỏ hoặc phần tủy của tuyến thượng thận, gồm nhiều loại tùy thuộc vào bản chất, có loại u tăng tiết các hormon làm rối loạn các hoạt động của cơ thể nhưng cũng có loại u không tăng tiết mà chỉ được phát hiện tình cờ.
NỘI DUNG WEB
» 422 Bài giảng chẩn đoán hình ảnh
» X-quang / Siêu âm / CT Scan / MRI
» 25.000 Hình ảnh case lâm sàng
ĐỐI TƯỢNG
» Kỹ thuật viên CĐHA
» Sinh viên Y đa khoa
» Bác sĩ khối lâm sàng
» Bác sĩ chuyên khoa CĐHA
Nội dung Bài giảng & Case lâm sàng thường xuyên được cập nhật !
Đăng nhập Tài khoản để xem Nội dung Bài giảng & Case lâm sàng !!!
– Tuyến thượng thận nằm ở vị trí trước trên của thận, trong khoang quanh thận và được bao quanh bởi tổ chức mỡ. => Giải phẫu CT: – Chiều dài: bên phải (34,02 ± 2,12 mm); bên trái (28,31 ± 2,46 mm) 1. U vỏ thượng thận * U tuyến vỏ thượng thận (Adrenocortical adenoma) * Ung thư biểu mô vỏ thượng thận (Adrenocortical carcinoma) 2. U tủy thượng thận * U nguyên bào thần kinh (Neuroblastoma) * U tế bào ưa crom (Pheochromocytoma) 3. U cận hạch ngoài thượng thận 4. Các loại u thượng thận khác – U dạng tuyến 5. Di căn tuyến thượng thận * T * N * M – Hình ảnh vôi hóa vị trí tuyến thượng thận, thường dạng nốt vôi rải rác. – Tăng sản tuyến thượng thận là tình trạng tăng trưởng lành tính (phì đại) của tuyến thượng thận. – U tuyến vỏ thượng thận là những khối thượng thận phổ biến nhất được tìm thấy trong 4-6% dân số và gia tăng về tỷ lệ với độ tuổi. Hầu hết (94%) được phát hiện ngẫu nhiên không có hoạt động tăng tiết. => Case lâm sàng 1: => Case lâm sàng 2: + U tuyến ít mỡ: 30% u tuyến thượng thận không chứa đủ lipid nội bào, những adenomas này được gọi là u tuyến chứa ít mỡ, tỷ trọng trung bình trước tiêm >10 HU (khoảng 20-25 HU). => Case lâm sàng 1: – Chẩn đoán phân biệt: với u tuyến ít mỡ có thể dựa vào tốc độ thải thuốc để phân biệt. Adenomas thường thải thuốc nhanh, trong khi khối u khác có xu hướng thải thuốc chậm hơn. Protocol đánh giá tỷ lệ thải thuốc tuyến thượng thận bao gồm: quét không tương phản, quét tương phản với độ trễ 60-90 giây và quét chậm sau 15 phút. ROI bao gồm ít nhất 2/3 tổn thương. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: – Cạm bẫy chẩn đoán: 1 số tổn thương có thể có tính chất thải thuốc tương tự. Di căn tuyến thượng thận từ khối u nguyên phát RCC, HCC ; Pheochromocytomas; ung thư biểu mô tuyến thượng thận. Một chẩn đoán thay thế cho adenomas phải được xem xét khi tỷ trọng sau tiêm > 120 HU trên pha tĩnh mạch cửa, đặc biệt trong các trường hợp có tiền sử khối u nguyên phát. – Giảm sản tuyến thượng thận đối bên gợi ý u tăng tiết => Case lâm sàng 1: – Chẩn đoán cộng hưởng từ: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: + Khối u không điển hình, kích thước lớn, nang hóa, chảy máu có thể không giảm tín hiệu trên chuỗi xung out of phase. – Hiếm gặp với tỷ lệ 1-2/1000000 dân, chiếm khoảng 0,05-0,2% ung thư nói chung. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: – Khối u kích thước nhỏ có thể không có các đặc điểm điển hình nêu trên nhưng thường ngấm thuốc không đều. – Dấu hiệu xâm lấn tạng (gan là vị trí di căn thường gặp nhất), thận, hạch vùng. – Di căn tuyến thượng thận chiếm 3% bệnh nhân trên khám nghiệm tử thi, 49% di căn hai bên, di căn một bên gặp chủ yếu bên trái (tỷ lệ 1,5:1). => Case lâm sàng 1: – Khối u kích thước lớn: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: – Pheocromocytoma là khối u tăng bài tiết catecholamine có nguồn gốc từ tế bào ưa chrom ở tủy thượng thận, các khối u của tế bào ưa crom xuất phát từ các hạch giao cảm và phó giao cảm được gọi là u cận hạch. Nó xuất hiện ở mọi lứa tuổi với tỷ lệ mắc cao nhất ở lứa tuổi 30-40. – Pheocromocytoma có kích thước lớn hơn đáng kể so với u tuyến vỏ thượng thận nhưng không lớn hơn tổn thương di căn và pheocromocytoma không tăng tiết thì thường lớn hơn các u tăng tiết. – Vôi hóa có mặt trong 10% các trường hợp (dạng đường cong hoặc vôi hóa thành) và thường có nang nhỏ. – U có thể chứa các nang tỷ trọng dịch, thành dày, ngấm thuốc, ngoài ra còn có các tổn thương thoái hóa nhầy thể hiện tỷ trọng thấp ở thì tĩnh mạch. Trường hợp điển hình, trước tiêm khối u có hình ảnh khối tròn, kích thước > 3cm, ranh giới rõ, tỷ trọng tổ chức không đồng đều, sau tiêm khối ngấm thuốc mạnh, sớm, kéo dài. Thì tĩnh mạch > 100HU – Khối lớn thường không đồng nhất do hoại tử, chảy máu. Có thể xuất hiện cả 2 bên tuyến. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: – Vị trí ngoài thượng thận: => Case lâm sàng 1: => Case lâm sàng 2: – U mỡ tủy bào là u lành tính chứa mỡ đại thể và tổ chức tạo máu. – Đa số không có triệu chứng, có thể vỡ hoặc xuất huyết. – Phần lớn u có thành phần mỡ hỗn hợp. – Vôi hóa lấm tấm (24%). => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: – Cộng hưởng từ: thành phần mỡ giảm tín hiệu trên chuỗi xung xóa mỡ (fatsat) hoặc thay đổi tín hiệu trên chuỗi xung out-of-phase (giảm tín hiệu). => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: – Chẩn đoán phân biệt: – Thường gặp < 5 tuổi (80%). 90% phát hiện trước 10 tuổi. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: – U hạch thượng thận có thể là thứ phát hoặc nguyên phát, tổn thương nguyên phát là không phổ biến và thường gặp ở cả hai bên. U hạch thượng thận thứ phát phần lớn là u hạch non-Hodgkin, 4% u hạch non-Hodgkin có tổn thương thứ phát ở tuyến thượng thận và 43% các trường hợp này có tổn thương hai bên => Case lâm sàng 1: => Case lâm sàng 2: – Nang thượng thận hiếm gặp tỷ lệ 1/40000 người, thường ở một bên (80% trường hợp). => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sang 3: => Case lâm sang 4: => Case lâm sang 5: – Giả nang (40%): thường do xuất huyết cũ, dịch không đồng nhất, có vách, không ngấm thuốc cản quang sau tiêm. (Xem phần chảy máu tuyến thượng thận đã trình bày). Giả nang thường có thành dày hơn. Thường có vôi hóa ngoại vi. => Case lâm sang 1: => Case lâm sang 2: – Nang do u thoái hóa (10-15%): tỷ trọng không đồng nhất, thành phần nang không ngấm thuốc xen lẫn tổn thương u ngám thuốc (Xem các u hoại tử đã trình bày). – Nang ký sinh trùng (10-15%). – Khối u vỏ thượng thận tăng tiết hormon có thể tạo ra hội chứng Cushing từ cortisol sản xuất thừa, hội chứng Conn từ tăng tiết aldosterone hoặc cường androgen do sản xuất quá mức androgen. – U vỏ thượng thận tăng tiết aldosterone (Hội chứng Conn): – Xuất huyết thượng thận có thể do nhiều yếu tố căn nguyên gây ra: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: xuất huyết tuyến thượng thận phải => Case lâm sàng 6: chảy máu hoạt động – U máu thượng thận hiếm gặp, lành tính và được phát hiện tình cờ. Tuổi hay gặp là 50 đến 70 tuổi, nữ nhiều hơn nam với tỷ lệ 2/1. => Case lâm sàng 1: – Nang thật: nang nội bì (Endothelial cyst), chiếm 41%, nguồn gốc là bạch mạch hoặc ống mạch. Nang thượng bì (6%) – Loại không do chấn thương: xảy ra ở giai đoạn sơ sinh hoặc người lớn. Giai đoạn sơ sinh do vùng tủy thận là nơi rất giàu mạch máu, nếu có yếu tố thuận lợi (sang chấn sản khoa, ngạt) => xuất huyết. Trội hơn bên phải. Ở người lớn do dùng thuốc chống đông (sau 3 tuần), stress, sau phẫu thuật. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: – Khối tròn hoặc bầu dục, kích thước < 3cm, giới hạn rõ, hồi âm đồng nhất mức độ trung bình. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: – Khối rất tăng hồi âm kèm hiện tượng phản âm phía sau do đặc tính hút âm của mỡ. Có thể vôi hóa (20%) hoặc biến chứng xuất huyết. => Case lâm sàng 0: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: – Khối cấu trúc hồi âm hỗn hợp, nhiều thùy, với loại không có hoạt tính chức năng kích thước có thể rất lớn (10-20cm). => Case lâm sàng 1: – Lâm sàng thể hiện bởi tình trạng cao huyết áp mạn tính hoặc những đợt bộc phát. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: – Hay gặp ở trẻ nhỏ, 80% < 5 tuổi. – Là cơ quan đứng thứ 4 sau phổi, gan, xương di căn từ các ổ ung thư. Di căn có thể một hoặc cả hai tuyến. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6:* Giải phẫu
– Trên hình ảnh cắt ngang, tuyến thượng thận có thể xuất hiện với hình tam giác, hình vệt thẳng, hoặc hình chữ V ngược hay hình chữ Y. Mỗi nhánh có bề ngoài nhẵn với đường bờ thẳng hoặc cong lõm.
– Tuyến thượng thận phải nằm trong khoang mỡ hình tháp, nằm phía sau của tĩnh mạch chủ dưới ở ngang mức tĩnh mạch chủ dưới đi vào gan, ở giữa thùy phải của gan và trụ bên phải của cơ hoành ngay trên cực trên của thận phải.
– Tuyến thượng thận trái nằm ngay giữa và phía trước cực trên của thận trái, phía sau của tuyến tụy và tĩnh mạch lách, ở bên trụ trái của cơ hoành, 82% trường hợp tuyến có hình chữ Y ngược, trong các trường hợp khác tuyến có hình tam giác.* Kích thước tuyến
– Chiều rộng: bên phải (10,91 ± 0,89 mm); bên trái (18,40 ± 1,06 mm)
– Độ dày: bên phải (5,82 ± 0,26 mm); bên trái (6,84 ± 0,24 mm)
– Tỷ trọng tự nhiên của tổ chức thượng thận giống tỷ trọng mô mềm vào khoảng 30 ± 5 HU. Tỷ trọng này tăng lên sau tiêm thuốc, khoảng 60 HU.II. Phân loại
– Là bướu lành của vỏ thượng thận rất thường gặp (1-10%). Không nên nhầm với nốt (nodule) vỏ thượng thận, nó không phải là một ung thư. Adrenocortical adenoma hiếm gặp, bệnh nhân trẻ – 30 tuổi, gặp cả hai giới với tỷ lệ bằng nhau. Gần đây do sự sử dụng rộng rãi CT scan và MRI nên tăng khả năng phát hiện tình cờ. Thứ hai, bướu này thương là bướu chức năng (15%), có nghĩa là chúng sản xuất glucocorticoids và mineralcorticoids và hoặc corticoid giới tính dẫn đến những rối loạn nội tiết như hội chứng Cushing’s syndrome, Conn’s syndrome (hyperaldosteronism), nam hoá (virilization) nữ, hay nữ hóa ( feminization) nam. Bướu adrenocortical adenomas chức năng có thể chữa khỏi bằng phẫu thuật
– Hầu hết adrenocortical adenomas nhỏ hơn 2 cm và nhẹ hơn 50 gram. Tuy nhiên kích thước và cân nặng của bướu vỏ thượng thận không còn là tiêu chuẩn là lành tính hay ác tính. Về mặt đại thể adrenocortical adenomas được bao xung quanh bằng vỏ bao, giới hạn rõ, bướu đơn độc, cứng và mặt cắt là màu vàng đồng nhất. Hoại tử và xuất huyết trung tâm hiếm.
– Adrenocortical carcinoma (ACC) là dạng bệnh hiếm, là loại ung thư rất hung dữ của tế bào vỏ thượng thận có thể xảy ra ở trẻ em hoặc người lớn. ACC có thể là một bướu chức năng tiết ra hormon steroid gây những rối loạn giống như bướu lành ở trên, nhưng cũng có thể không.
– Do vị trí giải phẫu nằm sâu sau phúc mạc, hầu hết ung thư loại này không được chẩn đoán khi còn quá nhỏ. Vì vậy khi đã có chẩn đoán chúng thường xâm lấn vào tĩnh mạch thận, tĩnh mạch chủ dưới, cũng như di căn qua cơ quan bạch huyết vào máu , đến phổi và vào các cơ quan khác. Điều trị hiệu quả nhất là phẫu thuật, mặc dù không phải luôn luôn khả thi cho tất cả bệnh nhân, và tiên lượng nói chung là xấu. Hoá trị, xạ trị và nội tiết có thể áp dụng điều trị cho bệnh này.
– Là một ung thư rất ác tính của các nguyên bào thần kinh (tiền thân của tế bào thần kinh) và là một trong những bệnh ung thư phổ biến nhất ở trẻ em, với độ tuổi trung bình lúc chẩn đoán là hai tuổi.
– Neuroblastoma thượng thận thường biểu hiện là một khối u bụng lớn lên một cách nhanh chóng. Các u liên quan, ít ác tính hơn của các tế bào thần kinh trưởng thành hơn bao gồm u nguyên bào hạch thần kinh (ganglioneuroblastoma) và u hạch thần kinh ganglioneuroma.
– Neuroblastoma thường tăng tiết tiền chất hormone catecholamine như axit vanillyl (VMA) và homovanillic acid gây tiêu chảy nghiêm trọng thông qua việc sản xuất các peptide vận mạch ruột. Điều trị bao gồm phẫu thuật cắt bỏ u, xạ trị cho bệnh căn tại chỗ, hóa trị liệu cho bệnh di căn.
– Pheochromocytoma là sự tăng sản tế bào chromaffin của tủy thượng thận. Bướu này có thể xảy ra mọi lứa tuổi, lẻ tẻ, hay có di truyền như là multiple endocrine neoplasia (MEN) types IIA và IIB, neurofibromatosis type I, hoặc hội chứng von Hippel-Lindau. Chỉ 10% bướu này là ác tính, phần còn lài là lành tính.
– Hình ảnh lâm sàng có bướu này là sản xuất một lượng lớn catecholamine epinephrine hay norepinephrin. Có thể gây cao huyết áp, rối loạn nhịp tim, và nhiều triệu chứng khác như nhức đầu, hồi hợp, lo lắng, đỗ mồ hôi, sụt cân, và run tay. Chẩn đoán dễ dàng qua định lượng nước tiểu chất chuyển hóa như là VMA và metanephrine. Hầu hết điều trị bằng thuốc kháng lại catecholamine gia tăng quá mức, hay phẫu thuật cắt bỏ bướu khi lâm sàng ổn định.
– Nếu u phát triển từ các sắc bào ở hạch giao cảm thì gọi là u cận hạch tiết chatecholamine (chatecholamine-secreting paraganglioma) hay còn gọi là pheochromocytoma ngoài thượng thận (extra-adrenal pheochomocytoma). Bởi vì biểu hiện lâm sàng và tiếp cận điều trị của 2 loại u này giống nhau nên thường gọi chung là pheochromocytoma. Tuy nhiên, chẩn đoán phân biệt giữa 2 loại u này rất quan trọng vì có liên quan đến các bệnh lý đa u, nguy cơ ác tính và xét nghiệm di truyền.
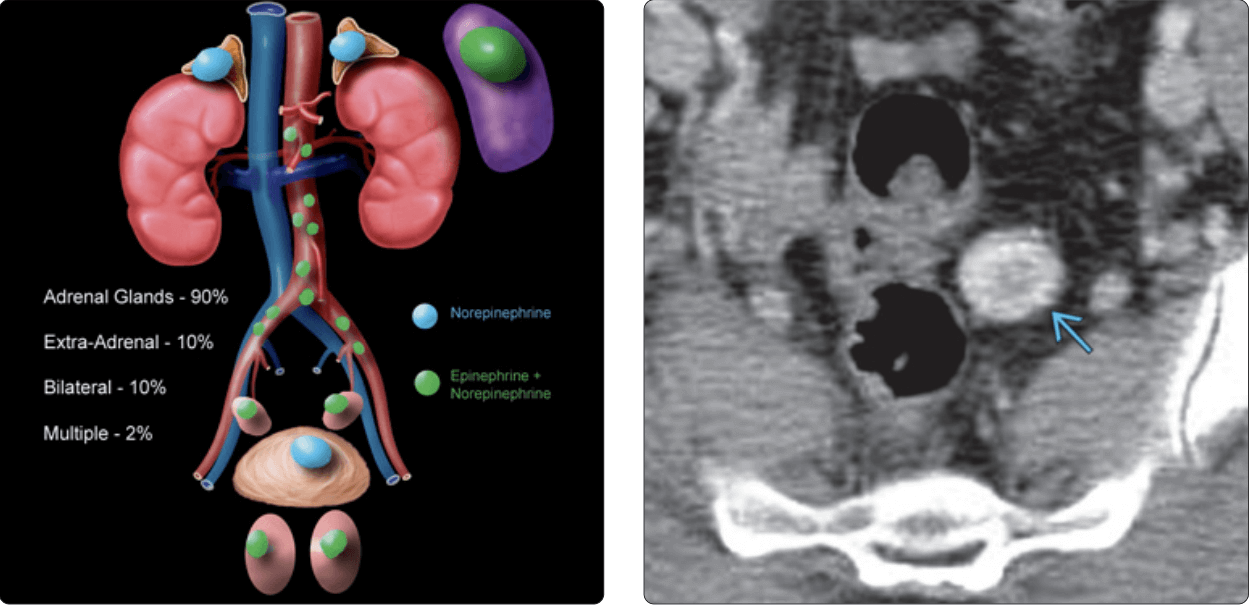
– Vị trí ngoài thượng thận (10%): dọc theo chuỗi hạch giao cảm, các cơ quan của Zuckerkandl, bàng quang, ngực, đầu, cổ và vùng khung chậu. Các cơ quan Zuckerkandl bao gồm một khối lượng nhỏ các tế bào chromaffin nằm dọc theo động mạch chủ, bắt đầu động mạch mạc treo tràng trên hoặc động mạch thận và kéo dài đến ngã 3 chủ chậu hoặc xa hơn.
– U mô đệm dây sinh dục
– Khối u của tế bào mầm và u mô mềm
+ U mỡ tủy bào (Myelolipoma)
+ U quái
+ U bao Schwann
+ U hạch thần kinh
+ Sarcoma mạchIII. Phân độ TNM
– T1: khối u kích thước lớn nhất ≤ 5cm, không xâm lấn ngoài tuyến thượng thận.
– T2: khối u kích thước lớn nhất > 5cm, không xâm lấn ngoài tuyến thượng thận.
– T3: khối u có kích thước bất kỳ, xâm lấn tại chỗ nhưng chưa xâm lấn cơ quan lân cận (thận, cơ hoành, mạch máu lớn, tụy, lách, gan).
– T4: khối u có kích thước bất kỳ, xâm lấn cơ quan lân cận.
– N0: không di căn hạch vùng.
– N1: di căn hạch vùng.
– M0: không di căn xa.
– M1: di căn xa.IV. Chẩn đoán x-quang
– Khối lớn có thể gây đè đẩy thận cùng bên.V. Chẩn đoán CLVT
* Tăng sản thượng thận
– Tăng sản vỏ thượng thận thứ phát (phụ thuộc ACTH, bệnh Cushing) phổ biến hơn và thường là do khối u tuyến yên sản xuất ACTH. Hiếm gặp hơn, là do khối u phổi tế bào nhỏ sản xuất ACTH, khối u thần kinh nội tiết.
– Tăng sản vỏ thượng thận nguyên phát (hội chứng Cushing không phụ thuộc ACTH ) ít phổ biến hơn nhiều so với thứ phát, trong đó u tuyến vỏ thượng thận đơn độc là nguyên nhân phổ biến nhất.
– Tuổi: phụ thuộc hội chứng lâm sàng
+ Tăng sản thượng thận bẩm sinh
+ Hội chứng Cushing: 25-40 tuổi, tỷ lệ nam:nữ = 1:5
+ Hội chứng Conn: 30-50 tuổi, tỷ lệ nam:nữ = 1:2
– Đặc điểm hình ảnh:
+ Phì đại các chi của một hoặc cả hai tuyến thượng thận, dày >10mm
+ Hình thái tuyến thượng thận bình thường được duy trì (chữ Y, V).
+ Dạng nốt hoặc đồng nhất* U tuyến vỏ thượng thận
– Tỷ lệ u tăng dần theo tuổi, đạt đỉnh ở 60-69 tuổi.
– Khoảng 6% u tuyến tiết ra nội tiết tố dư thừa và gây ra biểu hiện lâm sàng hoặc cận lâm sàng của một trong những hội chứng nội tiết tuyến thượng thận như hội chứng Cushing, hội chứng Conn…
– Phần lớn các u không tăng tiết và cắt lớp vi tính không cho phép phân biệt giữa các u tăng tiết hay không tăng tiết, tuy nhiên sự hiện diện của teo tuyến thượng thận bên đối diện có thể gợi ý một tổn thương tăng tiết vì sự tiết hormon hướng vỏ thượng thận của tuyến yên bị ức chế bởi nồng độ cortisol cao.
– U tuyến vỏ thượng thận điển hình giới hạn rõ và thường có tỷ trọng đồng nhất.
– Kích thước không phải là một chỉ số xác định tính chất lành tính, vài nghiên cứu báo cáo đường kính trung bình là 2-2,5cm, với các tổn thương lớn nhất đo được khoảng 3cm. Các nghiên cứu khác có kích thước u tuyến lớn hơn (đường kính khoảng 4-6 cm). Ranh giới u rõ.
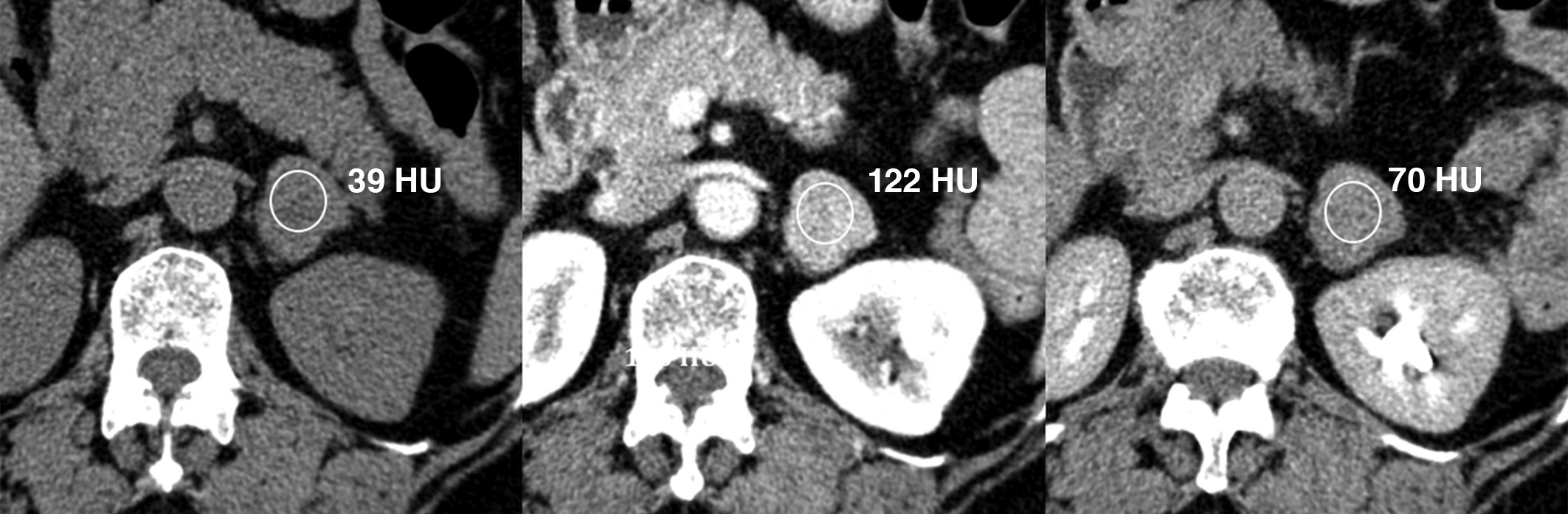
– Tỷ trọng trước tiêm thay đổi thùy theo mức độ mỡ:
+ U tuyến giàu mỡ: 70% adenomas chứa chất béo nội bào cao và sẽ có tỷ trọng thấp trên CT không cản quang, với tỷ trọng trung bình khoảng -2 đến 16 HU. Tỷ trọng ≤ 10 HU là tiêu chuẩn chẩn đoán của một adenomas giàu lipid với độ nhạy 70-79% và độ đặc hiệu cao 96-98%.
– Hiếm khi một u tuyến có thể chảy máu, thường ở bệnh nhân được điều trị bằng thuốc chống đông máu, biểu hiện vùng tăng tỷ trọng, không đồng nhất, trước khi dịch hóa, tỷ trọng sẽ cao hơn 10HU.
– Sau tiêm khối ngấm thuốc thì động mạch, thải thuốc nhanh.
+ Tỷ lệ thải thuốc tuyệt đối > 60%: (Tỷ trọng sau tiêm – Tỷ trọng sau 15 phút) / (Tỷ trọng sau tiêm – Tỷ trọng trước tiêm ) x 100%
+ Tỷ lệ thải thuốc tương đối > 40%: (Tỷ trọng sau tiêm – Tỷ trọng sau 15 phút) / Tỷ trọng sau tiêm x 100%
– Tổn thương không điển hình: kích thước lớn > 4cm, xuất huyết, vôi hóa, hóa nang
– Có thể xuất hiện cả hai bên tuyến.
+ MRI với chuỗi xung in-phase / out of phase là chuỗi xung đặc hiệu giúp phát hiện thành phần mỡ trong khối u – giảm tín hiệu trên out of phase.* Ung thư vỏ thượng thận
– Khối u này thường được xác định sớm bởi hoạt động của tăng tiết hormon, tăng tiết gặp ở 55% trường hợp (từ 26% – 94%) biểu hiện như hội chứng Cushing, nữ hóa, nam hóa hoặc hỗn hợp hội chứng Cushing-nam hóa. Tăng huyết áp phổ biến trong tất cả các hội chứng. U không tăng tiết hormon thường xuất hiện với triệu chứng như buồn nôn, nôn, đầy bụng, đau lưng do khối u chèn ép.
– Dạng khối đặc, ranh giới rõ, xâm lấn đường bờ.
– Thường đơn độc, có thể gặp 2 bên (10%).
– Các khối u không đồng nhất trước tiêm đặc biệt khi kích thước > 6cm do hoại tử, chảy máu.
– Vôi hóa gặp trong 19-33%, thường là vôi hóa rất nhỏ.
– Sau tiêm khối thường ngấm thuốc không đều do hoại tử, chảy máu, thải thuốc thì muộn.
– Xâm lấn tĩnh mạch chủ dưới, tĩnh mạch thận (9-19%).* Di căn thượng thận
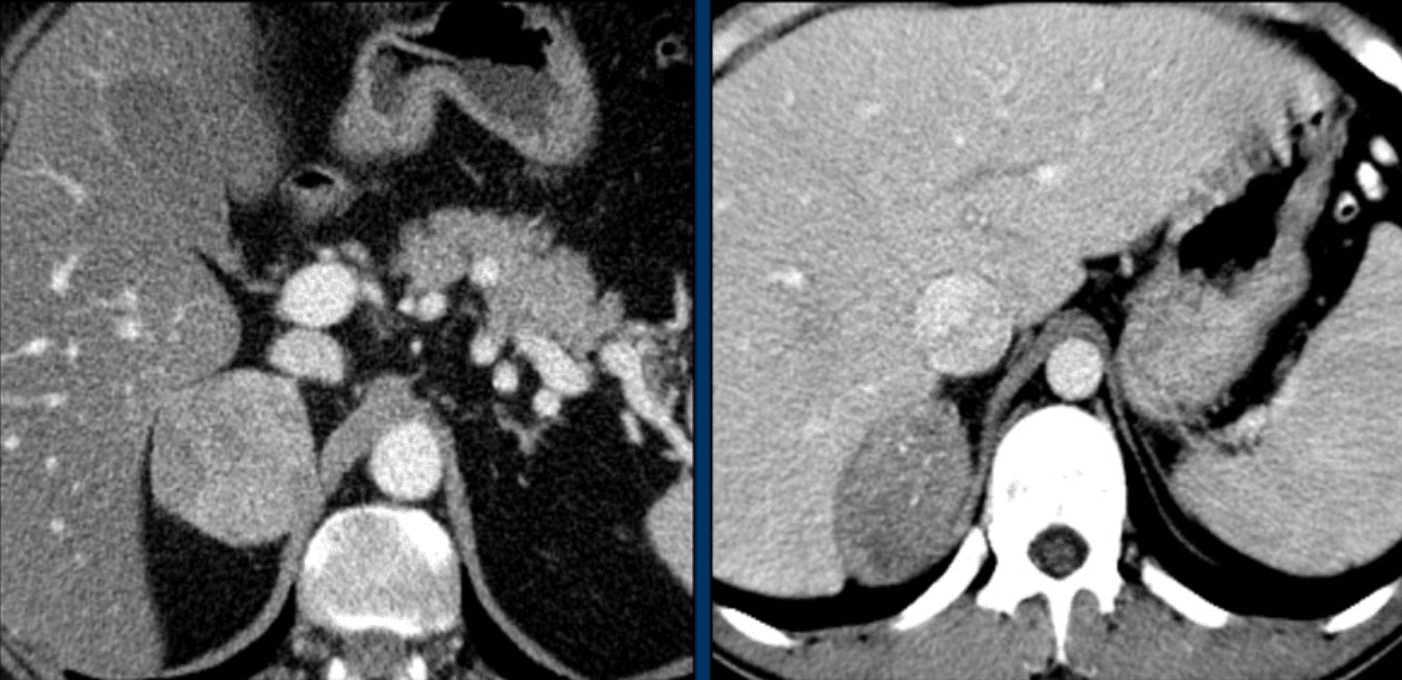
– Các khối u nguyên phát thường gặp ở những bệnh nhân dưới 40 tuổi bao gồm u lympho, bệnh bạch cầu, ung thư phổi và ung thư dạ dày. Bệnh nhân bị ung thư hạch hoặc ung thư vú, đại trực tràng, dạ dày, ung thư tuyến tiền liệt có thể biểu lộ di căn ở tuyến thượng thận > 5 năm sau xuất hiện của khối u nguyên phát.
– Di căn thượng thận có hình ảnh không đặc hiệu.
– Khối u kích thước nhỏ:
+ Ranh giới rõ, hình tròn hoặc bầu dục.
+ Đường bờ tuyến thượng thận được bảo tồn.
+ Khối tỷ trọng dạng mô mềm, đồng nhất.
+ Ngấm thuốc mạnh, đồng nhất sau tiêm.
+ Đơn độc hoặc 2 bên.
+ Hoại tử, chảy máu, vôi hóa rất hiếm gặp.
+ Có thể giống hình ảnh u tuyến nghèo mỡ.
+ Tỷ trọng không đồng nhất do hoại tử, chảy máu.
+ Biến dạng đường bờ tuyến thượng thận.
+ Hình dạng không đều, dạng thùy múi.
+ Vùng trung tâm có thể hoại tử, chả máu, vôi hóa.
+ Hiếm gặp xâm lấn cơ quan lân cận.
+ Tổn thương ngấm thuốc mạnh sau tiêm, kéo dài.
+ Thải thuốc tuyệt đối: < 60%; Thải thuốc tương đối: < 40%
+ Đối với di căn tuyến thượng thận từ các ung thư biểu mô đặc biệt là thận thì thường có tính chất ngấm thuốc như pheocromocytoma nhưng mức độ rửa trôi thì chậm hơn u tuyến vỏ thượng thận.* U tế bào ưa crom
– Đây là khối u hiếm gặp và chiếm khoảng < 0,2% các trường hợp tăng huyết áp, thường gây tăng huyết áp nặng. Bệnh nhân có thể trải qua tam chứng kinh điển kịch phát bao gồm đau đầu nặng, vã mồ hôi và trống ngực.
– Yếu tố gia đình chiếm khoảng 20%, di truyền gen trội, thường nhiều tổn thương phối hợp, pheocromocytoma có thể phối hợp với u tủy giáp trạng trong hội chứng MEN, phối hợp với u xơ thần kinh trong bệnh Von Recklinghausen hoặc phối hợp trong bệnh von Hippel – Lindau.
– Các nhà lâm sàng đã tổng kết quy luật 10% trong chẩn đoán pheocromocytoma:
+ 10% các trường hợp ngoài thượng thận
+ 10% các trường hợp ngoài ổ bụng
+ 10% các trường hợp ác tính
+ 10% các trường hợp cả hai bên
+ 10% các trường hợp không có tăng huyết áp
+ 10% các trường hợp có tính gia đình
+ 10% các trường hợp ở trẻ em
– Tỷ trọng của pheocromocytoma có thể là đồng nhất (đặc biệt là u nhỏ) hoặc không đồng nhất (như tổn thương lớn xuất huyết và hoại tử), có thể chứa nhiều mỡ trong tế bào hoặc thoái hóa nang.
– Một pheochromocytoma điển hình sẽ có tỷ trọng trước tiêm > 10 HU hoặc cao hơn trong trường hợp xuất huyết.
– Sau tiêm ngấm thuốc mạnh, nhưng ngược lại với adenomas, chúng thường chậm thải thuốc. Ngấm thuốc không đồng nhất do hoại tử, thoái hóa nang, chảy máu.* U mỡ tủy bào
– Thường gặp người lớn tuổi 50-70 tuổi.
– Thường đơn độc, rất hiếm gặp 2 bên.
– Chiếm tỷ lệ 7-15% u tuyến thượng thận.
– Khối u kích thước lớn có thể giống với u mỡ sau phúc mạc, sarcoma mỡ.
– U hiếm gặp, tỷ lệ khoảng 0,4-0,8% trong mổ xác, không có triệu chứng. Khi có đau lưng là biểu hiện của chèn ép hoặc chảy máu trong u, đôi khi có tăng huyết áp, béo phì, hội chứng Conn, hội chứng Cushing, thay đổi giới tính
– Khối u có kích thước trung bình 2-10cm, tỷ trọng mỡ (-90 đến -30 HU), hơi tăng hơn so với tỷ trọng lớp mỡ sau phúc mạc do sự có mặt của tổ chức tủy bào, giới hạn của u rõ với vỏ giả.
– Khối u lớn > 5cm có xu hướng xuất huyết, vôi hóa gặp trong 24%
– Điều trị:
+ Điều trị bảo tồn với khối u có kích thước < 5-7cm.
+ Phẫu thuật với khối u kích thước lớn, có triệu chứng hoặc tổn thương không điển hình.
+ Chất béo đại thể (ngoại bào) khá đặc hiệu đối với u mỡ tủy bào, nhưng cũng có thể gặp ở u tuyến, u quái tuyến thượng thận, di căn thượng thận (RCC), pheochromocytoma và thậm chí ung thư biểu mô vỏ thượng thận.
+ Nếu hàm lượng chất béo đại thể > 50%, có thể chẩn đoán u mỡ tủy bào.* U nguyên bào thần kinh
– Chiếm 15% nguyên nhân tử vong do ung thư ở trẻ em.
– Có thể có trong bào thai, tiên lượng tốt hơn ở trẻ < 1T
– Đa số xuất phát từ tủy thượng thận
– Vôi hóa thường gặp (90%)
– Thường không xâm lấn cấu trúc mạch máu (tĩnh mạch thận, tĩnh mạch chủ dưới)
– Ranh giới thường không rõ, có thể xâm lấn lồng ngực.
– Thường lan qua đường giữa, phía trước cột sống, đẩy động mạch chủ bụng ra phía trước.
– Di căn phổi, di căn xương, di căn hạch.* Lymphoma
– Thường kết hợp hạch lớn sau phúc mạc
– Tuyến thượng thận lớn, thay đổi đường bờ
– Khối có hình ảnh không điển hình, tỷ trọng đặc hay hỗn hợp do cấu trúc phần đặc hay phần nang. Trái lại, u hạch thứ phát có mật độ đồng đều, tỷ trọng đặc, ít ngấm thuốc sau tiêm, không có vôi hóa hay mỡ.
– Ngấm thuốc kém sau tiêm, bao quanh mạch máu, hiệu ứng choán chỗ không tương ứng với kích thước* Nang tuyến thượng thận
– Tuổi thường gặp 20-50 tuổi, tỷ lệ nam:nữ = 1:3
– Nang thượng thận thường được phát hiện tình cờ. Biểu hiện triệu chứng khi có kích thước lớn như: đau lưng, buồn nôn, nôn, sờ thấy khối, rất hiếm gặp trường hợp có tăng huyết áp.
– Nang đơn thuần (40%): thành mỏng, có thể có vách mỏng, đậm độ tín hiệu dịch thường < 20HU, không ngấm thuốc sau tiêm, có thể có vôi hóa bám thành. Xuất huyết có thể làm tăng tỷ trọng dịch trong nang.* U vỏ tăng tiết
– U vỏ thượng thận tăng tiết cortisol (Hội chứng Cushing)
+ Hội chứng Cushing được định nghĩa là tăng nồng độ glucocorticoid từ bất kỳ nguyên nhân và có thể được chia thành các hình thức phụ thuộc ACTH và không phụ thuộc ACTH.
+ Nguyên nhân thường gặp nhất của hội chứng Cushing là do thầy thuốc gây nên và do sử dụng glucocorticoid ngoại sinh
+ Tăng sản thượng thận gây ra 70% các trường hợp hội chứng Cushing không phải do thầy thuốc gây nên, trong đó 90 % trường hợp do một microadenoma tuyến yên sản xuất hormone vỏ thượng thận (ACTH) và 10% trường hợp do u lạc chỗ tiết ACTH, thường là khối u ác tính từ phổi. U tuyến thượng thận lành tính gây ra 20 % các trường hợp hội chứng Cushing, và ung thư biểu mô tuyến thượng thận gây ra 10% còn lại
+ Lâm sàng: béo ở vùng trung tâm, rạn da màu tím, teo da, dễ bị bầm tím, nam hóa, yếu cơ gốc chi, tình trạng loãng xương không thể giải thích được và tăng huyết áp
+ Đặc điểm hình ảnh: Tuyến thượng thận thường tăng kích thước đối xứng ở những bệnh nhân bị hội chứng Cushing phụ thuộc, tuy nhiên lên đến 30% bệnh nhân sẽ có kích thước tuyến thượng thận bình thường, 15-30% các trường hợp hội chứng Cushing có nguyên nhân là u thượng thận, thường là u tuyến vỏ thượng thận lành tính. U tuyến thượng thận gây ra hội chứng Cushing thường có đường kính > 2cm
+ Cường aldosterone tiên phát (hội chứng Conn) là tính trạng quá tiết aldosterone không ức chế được dẫn tới ức chế renin máu; triệu chứng lâm sàng liên quan đến hạ kali máu (yếu cơ và chuột rút) hoặc không đặc hiệu như đau đầu và mệt; phần lớn bệnh nhân mắc hội chứng Conn có tăng huyết áp. Bệnh thường gặp ở tuổi từ 30-60, nữ gấp 2 lần nam
+ Nguyên nhân thường gặp của HC Conn là tăng sản thượng thận (20%), u tuyến vỏ thượng thận (79%) và ung thư biểu mô vỏ thượng thận (1%)
+ Đặc điểm hình ảnh: Kích thước u trung bình 1,6 – 1,8cm, khoảng 15 – 20% là các nốt dưới 10mm. Khối có xu hướng giảm tỷ trọng (0-10HU), sau tiêm khối ngấm thuốc mạnh (40-60HU)* Xuất huyết thượng thận
+ 1 bên: tự phát, chấn thương, sau sinh thiết, khối u, nhiễm trùng, khối u (u mỡ tủy bào, u máu, u tuyến, ung thư vỏ thượng thận, u tế bào ưa crom, di căn).
+ 2 bên: giảm tiểu cầu, hội chứng kháng thể kháng phospholipid, sử dụng steroid, thuốc chống đông, stress (phẫu thuật, bỏng, nhiễm trùng huyết, hạ huyết áp), hội chứng Waterhouse-Friderichsen: nhiễm trùng não mô cầu.
– Gây suy tuyến thượng thận (khi phá hủy > 90% tuyến)
– Khối hình tròn hoặc bầu dục, thường có thâm nhiễm mỡ bao quanh.
– Tỷ trọng 50-70HU, có thể thay đổi tùy giai đoạn xuất huyết.
– Có thể thấy ổ chảy máu hoạt động.
– Khối máu tụ giảm dần kích thước và tỷ trọng theo thời gian.* U máu thượng thận
– U thường có kích thước lớn hơn 10cm, ranh giơi rõ, trung tâm có thể hoại tử, chảy máu hoặc vôi hóa; bệnh nhân thường không có triệu chứng, một số trường hợp có triệu chứng không đặc hiệu liên quan đến áp lực do u kích thước lớn.
– U máu thượng thận có ranh giới rõ, giảm tỷ trọng trước tiêm, sau tiêm u ngấm thuốc muộn từ ngoài vào trong dạng lấm chấm, không đồng đều. Tuy nhiên theo Mohamed Abou El-Ghar và cộng sự đánh giá đặc điểm u máu thượng thận nhận thấy u ngấm thuốc từ trung tâm và lấp đầy dần ở ngoại viVI. Chẩn đoán siêu âm
* Nang tuyến thượng thận
– Nang giả: ổ xuất huyết hấp thu
– Nang ký sinh trùng (Hydatid)
– Hình ảnh siêu âm: khối trống âm, thành mỏng, bờ đều, dịch bên trong đồng nhất, tăng cường âm phía sau, bóng lưng hai bên. Dịch bên trong nang xuất huyết sẽ tạo hồi âm. Có thể có vôi hóa dạng viền thành nang.* Xuất huyết thượng thận
– Hình ảnh siêu âm: thay đổi theo thời gian xuất huyết.
+ Trong 24h đầu: khối tăng hồi âm, sau đó do hấp thu nên mức độ hồi âm giảm dần, khối thu nhỏ, hình thành những khoang giảm hồi âm ngăn cách bởi vách tăng hồi âm.
+ Vài tháng sau: hình thành nang dịch hóa hoặc đám vôi hóa.* U tuyến vỏ thượng thận
– U tuyến không điển hình có thể có xuất huyết, hoại tử, vôi hóa, kích thước > 5cm.* U mỡ tủy bào
* Ung thư vỏ thượng thận
– Loại không có hoạt tính chức năng kích thước nhỏ hơn lúc phát hiện.
– Có thể có hoại tử, xuất huyết, vôi hóa trong u.
– Xu hướng lan tràn, xâm lấn xung quanh.* U tế bào ưa crom
– Khối u có kích thước từ 1,2-15cm với kích thước trung bình là 5,5cm.
– Trên siêu âm, pheochromocytomas thường là khối rắn hình tròn hoặc hình bầu dục.
– Hình thái khác nhau, từ dạng rắn đến dạng nang hỗn hợp và dạng rắn kèm nang.
– Khối kích thước lớn thường có hồi âm hỗn hợp do hiện hiện vừa phần đặc vừa phần nang do xuất huyết, hoại tử.* U nguyên bào thần kinh
– Khối mô đặc kích thước lớn, giới hạn ít rõ do xu hướng vượt ra ngoài lan tràn ngang qua đường giữa sang bên kia cột sống.
– Hồi âm không đồng nhất với vùng tăng và giảm hồi âm.
– 50% biểu hiện vôi hóa tạo hình ảnh nhiều nốt tăng âm kèm bóng lưng.
– Xâm lấn tĩnh mạch chủ dưới, động mạch chủ bụng.
– U nguyên bào thần kinh ở trẻ < 1 tuổi có một tỷ lệ thoái triển tự phát.* Di căn thượng thận
– Khối khu trú, giảm hồi âm, kích thước khoảng vài cm. Khối nhỏ hồi âm tương đối đồng nhất, khối lớn xu hướng hoại tử.
Tài liệu tham khảo
* Adrenal Mass Imaging with Multidetector CT – Pamela T. Johnson, MD, Karen M. Horton, MD, and Elliot K. Fishman, MD
* Nontraumatic Hemorrhage of the Adrenal Gland – Akira Kawashima, MD , Carl M. Sandler, MD
* Adrenals: Lesion Characterization – Nanda Krak and Robin Smithuis
* Imaging approaches to adrenal masses: pearls and pitfalls – J. S. L. Chieng, C. H. Tan, Y. K. Tan
* Imaging findings of nontraumatic adrenal haemorrhage – J. J. Jover Sánchez, J. H. Álvarez Cuenca, C. Poyo Calvo
* The Art Of Adrenal Lesions In Medical Imaging – A. Sayedin, E. R. Musa, M. Abdelhady, H. A. Aboughalia; Doha/QA
* Diagnostic imaging approach to adrenal masses in neonates – S. L. Barrero Varon, E. R. Amador González, M. Rodríguez Eiriz
* Adrenal Tumors: A Radiologic pathologic correlation – M. Nogueira, J. Pinto, A. C. Silva
* Adrenal Lesions – Differentiating the Differentials – F. Abubacker Sulaiman, M. Farooque, E. Parthasarathy
* Adrenal mass: what not to miss – H. M. H. Lee, G. Bittencourt Basso, D. Moreira Furlanetto
* CT imaging of malignant retroperitoneal tumors – T. E. B. M’rad, S. Essghaier, R. Aouini
* A practical approach to the diagnosis of retroperitoneal lesions – J. Carrero Álvaro, M. Barxias Martín, J. Martel Villagrán
* Cross sectional Imaging of Suprarenal Masses:Normal ,abnormal and pathologic correlation – H. M. Shebel, D. E. sharaf, T. A. El-Diasty; Mansoura/EG
* Imaging and clinical findings of myelolipoma – T. Ichikawa, J. Koizumi, S. Kawada
* Computed tomography findings in diseases of the adrenal gland – Ersin Ozturk, H Onur Sildiroglu, Mecit Kantarci
* A Multimodality Review of Adrenal Tumors – Peeyush Bhargava, MD, MBA*, Guillermo Sangster, MD, Kabiul Haque, MD
* From the radiologic pathology archives: Adrenal tumors and tumor-like conditions in the adult: radiologic-pathologic correlation – Grant E Lattin Jr, Eric D Sturgill, Charles A Tujo
* Radiology Illustrated Uroradiology – Seung Heup Kim
* CT and MRI of the Whole Body, 6e – John R. Haaga, MD
* Imaging Findings of Adrenal Lesions: Adenoma or What? – M. Yalçın, H. Erk, R. E. Özkan, S. D. Onol, O. Y. Ugurlar, H. Önder; İstanbul/TR
* Pictorial review of imaging findings of the adrenal lesions – M. Kurian, M. I. Khan
* Adrenal hemorrhage and hemorrhagic masses; diagnostic workup and imaging findings – Mohamed Badawy
* Diagnostic Imaging Genitourinary – Mitchell Tublin
* A hitchhiker’s guide to adrenal masses – R. Ribeiro, M. Faustino, A. E. A. G. Costa; Vila Franca de Xira/PT
* Technical and Interpretive Pitfalls in Adrenal Imaging – Gurinder Nandra , Oliver Duxbury, Pawan Patel, Jaymin H. Patel, Nirav Patel, Ioannis Vlahos
* Update on CT and MRI of Adrenal Nodules – Nicola Schieda and Evan S. Siegelman
* Adrenal Imaging – Michael A. Blake, Carmel G. Cronin, and Giles W. Boland
* Adrenal Imaging with MDCT: Nonneoplastic Disease – Pamela T. Johnson, Karen M. Horton, and Elliot K. Fishman








# Cập nhật nội dung bài viết & Case lâm sàng 12/7/2022
bài viết bổ ích
# Cập nhật nội dung bài viết & Case lâm sàng 23/6/2022
# Cập nhật nội dung bài viết & Case lâm sàng 20/2/2022
# Cập nhật nội dung bài viết & Case lâm sàng 19/1/2022