I. Đại cương
– Ung thư dạ dày là bệnh lý thường gặp trong các loại ung thư đường tiêu hóa, đặc biệt ở các nước nghèo và Nhật Bản
– Ở Việt Nam, ung thư dạ dày đứng hàng thứ 4 sau ung thư phổi, gan, vú. Thường gặp ở tuổi 45-55, tỷ lệ nam/nữ = 2/1
* Nguyên nhân & yếu tố nguy cơ
– Tiền sử gia đình ung thư dạ dày
– Người nhóm máu A có tỷ lệ cao hơn các nhóm máu khác
– Nitrosamin trong thực phẩm để lâu như dưa muối
– Thức ăn giàu Nitrat: cá khó, thịt hun khói
– Thương tổn tiền ung thư: viêm dạ dày teo, dị sản ruột, polyp dạ dày, HP
* Vi thể
– Ung thư biểu mô tuyến (95%): tổn thương lớp tế bào lót của niêm mạc dạ dày. Ung thư biểu mô tuyến nhú, tuyến ống nhỏ, tuyến nhầy, tế bào nhẫn, tuyến vảy, tế bào nhỏ.
– Ung thư tổ chức liên kết (5%): u cơ trơn, lymphoma, u thần kinh nội tiết, u mô đệm (GIST)…
* Phân loại TNM
– T
+ T1: giới hạn ở niêm mạc, cơ niêm và dưới niêm mạc.
+ T2: xâm lấn lớp cơ
+ T3: xâm lấn mô liên kết dưới thanh mạc.
+ T4: xâm lấn phúc mạc tạng và tạng xung quanh
– N
+ N0: không di căn hạch tại chỗ
+ N1: di căn 1-2 hạch vùng.
+ N2: di căn 3-6 hạch vùng
+ N3: di căn trên 7 hạch vùng.
– M
+ M0: không có di căn xa
+ M1: di căn xa
NỘI DUNG WEB
» 422 Bài giảng chẩn đoán hình ảnh
» X-quang / Siêu âm / CT Scan / MRI
» 25.000 Hình ảnh case lâm sàng
ĐỐI TƯỢNG
» Kỹ thuật viên CĐHA
» Sinh viên Y đa khoa
» Bác sĩ khối lâm sàng
» Bác sĩ chuyên khoa CĐHA
Nội dung Bài giảng & Case lâm sàng thường xuyên được cập nhật !
Đăng nhập Tài khoản để xem Nội dung Bài giảng & Case lâm sàng !!!
– Ung thư biểu mô tuyến (Adenocarcinoma) có dạng khối sùi lồi vào trong lòng dạ dày, dạng loét hoặc thâm nhiễm. Ở giai đoạn muộn các tổn thương thường lan rộng theo chu vi dạ dày tạo hình ảnh dày thành không đều, lệch tâm, hẹp lòng (Hình ảnh bia bắn hay giả thận). => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: => Case lâm sàng 9: => Case lâm sàng 10: => Case lâm sàng 11: – Dạng thâm nhiễm: lan tỏa chu vi thành dạ dày, thường ở hang vị nhưng thường không gây hẹp lòng. Hình ảnh dạ dày thành dày và giảm âm, nếu thăm khám khi làm đầy dạ dày có thể thấy lớp niêm mạc, dạng tổn thương này có thể kết hợp với sự dày lên khu trú tạo khối. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: – Thuật ngữ GIST (Gastrointestinal stromal tumous) hay u mô đệm đường tiêu hóa lần đầu tiên được Mazur và Clark sử dụng năm 1983 để mô tả những khối u không thuộc biểu mô, không có cấu trúc các tế bào cơ trơn cũng như không mang những đặc điểm hóa mô miễn dịch của tế bào Schwann. Chúng có đặc điểm của tế bào mô kẽ Cajal – tế bào chủ nhịp điều hòa nhu động của đường tiêu hóa. * Vi thể: * Đặc điểm hóa mô miễn dịch * Đặc điểm lâm sàng * Điều trị * Đặc điểm siêu âm: => Case lâm sàng 1: – Giai đoạn muộn các dấu hiệu rõ, có khi phối hợp cả 3 thể thâm nhiễm, loét, sùi => Case lâm sàng 1: – Ung thư biểu mô tuyến (Adenocarcinoma) là bệnh ác tính dạ dày phổ biến nhất, chiếm hơn 95% các khối u ác tính của dạ dày và là loại ung thư đường tiêu hóa phổ biến thứ ba, sau ung thư đại tràng và ung thư tụy. – Hình thái tổn thương: – Giai đoạn sớm: tổn thương khu trú ở lớp niêm mạc hoặc dưới niêm mạc. – Ung thư dạ dày tiến triển xâm lấn vào lớp cơ: => Case lâm sàng 1: – Dạng tổn thương dày thành lan tỏa. – Khối u lớn tiến triển nhanh thường có loét, ổ loét có thể chứa bóng khí, chảy máu, xâm lấn xung quanh. => Case lâm sàng 1: – Dấu hiệu dày thành ống tiêu hóa và phát triển quanh chu vi ống tiêu hóa gây tắc ruột là biểu hiện quan trọng để phân biệt GIST. Thường kèm hạch lân cận. – Di căn đến hạch bạch huyết xảy ra ở khoảng 80% bệnh nhân ung thư dạ dày. Hạch bạch huyết khu vực bao gồm các hạch quanh dạ dày (cạnh tim, bờ cong nhỏ, bờ cong lớn, hạch trên môn vị và dưới môn vị) và các hạch ngoài dạ dày (động mạch vị trái, động mạch gan chung, thân tạng), rốn lách, động mạch lách. – Vì tĩnh mạch cửa dẫn lưu cho dạ dày nên gan là nơi phổ biến nhất đốI với sự di căn theo đường máu. Những nơi ít phổ biến thường là phổi, tuyến thượng thận, thận, màng bụng, mạc nối. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: – GIST dạ dày thường gặp nhất, khoảng 60%. GIST ruột non khoảng 30%. Thường bắt nguồn từ các cơ trong thành dạ dày, thân vị phổ biến hơn hang vị. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: + Dạng hình quả tạ, vừa phát triển đẩy lồi vào trong lòng dạ dày, vừa phát triển ra ngoài. + Khối phát triển lồi ra phía ngoài dạ dày => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: => Case lâm sàng 9: – Khối u lớn thường có ranh giới không rõ ràng, tỷ trọng hỗn hợp do có các vùng hoại tử, chảy máu, thoái hoá nang. Hoại tử rộng có thể dẫn đến sự hình thành lỗ rò với mức khí-dịch. => Case lâm sàng 1: – Xâm lấn trực tiếp hiếm gặp, thường ở giai đoạn muộn. – Yếu tố tiên lượng GIST ác tính: – Đặc điểm di căn: khoảng 50% bệnh nhân GIST khi được phát hiện đã có di căn. Vị trí thường gặp là di căn gan và ổ phúc mạc (đường máu và trực tiếp). Các vị trí khác ít gặp: mô mềm, phổi, màng phổi. Không giống như ung thư biểu mô, di căn theo đường bạch huyết và di căn hạch hiếm gặp. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: – U cơ trơn (Leiomyoma) vị trí phổ biến nhất ở thực quản, hiếm gặp trong các đoạn còn lại ống tiêu hóa. Chiếm 75% các khối u trung mô. => Case lâm sàng 1: => Case lâm sàng 2: – Lymphoma ống tiêu hóa gặp chủ yếu ở dạ dày (50%), còn lại là ruột non và đại tràng. Lymphoma dạ dày là vị trí phổ biến nhất của lymphoma ngoài hạch, chiếm 25% tất cả các lymphoma loại này. – Tỷ trọng thường đồng nhất, có thể không đồng nhất do hoại tử. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: => Case lâm sàng 9: => Case lâm sàng 10: – Schwannoma đường tiêu hóa hiếm gặp, phát sinh từ các tế bào Schwann của đám rối thần kinh trong thành ống tiêu hóa, chúng được coi là khác biệt rõ ràng so với các u Schwann thông thường xuất phát từ mô mềm hoặc hệ thống thần kinh trung ương về các đặc điểm mô học. – Khối u có nguồn gốc mao mạch. Hemangiomas dạng hang bao gồm các khoang mạch máu lớn lót bằng nội mạc, trong khi hemangiomas mao mạch bao gồm nhiều mao mạch nhỏ. => Case lâm sàng 1: – U thần kinh nội tiết (Carcinoid) ruột non là vị trí phổ biến nhất, tiếp theo là trực tràng, ruột thừa, và dạ dày. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: – Di căn dạ dày rất hiếm gặp, chỉ được tìm thấy ở dưới 2% bệnh nhân tử vong vì ung thư. => Case lâm sàng 1: – Sự xâm lấn từ các khối u lân cận như tuyến tụy, thực quản, túi mật, gan, đại tràng và thận. – U mỡ dạ dày là những phát hiện hiếm gặp, chiếm <5% các u mỡ đường tiêu hóa và <1% tất cả các khối u dạ dày. => Case lâm sàng 1: => Case lâm sàng 2: – Tụy lạc chỗ (Heterotopic pancreas / Ectopic Pancreatic) là một bất thường giải phẫu hiếm gặp, chỉ sự hiện diện của mô tuyến tụy trong các lớp dưới niêm mạc, lớp cơ hoặc lớp dưới thanh mạc của đường tiêu hóa, ngoài các giới hạn bình thường của tụy và không có bất kỳ kết nối giải phẫu hoặc mạch máu nào với tụy chính. – Trên hình ảnh thì động mạch, chúng xuất hiện dưới dạng khối polyp có mật độ mô mềm, giống với khối đặc. Giai đoạn tĩnh mạch là chìa khóa để đưa ra chẩn đoán chính xác nhằm ngăn ngừa sinh thiết có thể gây ra thảm họa. – Sự dày lên của các nếp gấp và thành dạ dày. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: – Polyp dạ dày là những phát hiện hiếm gặp, ngay cả trong quá trình nội soi, chỉ được phát hiện ở khoảng 2-6% bệnh nhân. – Ổ tụ dịch, giả phình, hẹp miệng nối, tái phát, di căn hạch, viêm dạ dày do trào ngược.II. Chẩn đoán siêu âm
1. Ung thư biểu mô tuyến
– Thể khối: khối giảm âm, bờ mặt khối không đều và có thể có các ổ loét tăng âm (có khí bên trong). Khối lớn gây hẹp lòng ống tiêu hóa.
– Thể thâm nhiễm: hình vòng gây thành dày không đều, đồng tâm và thường ít nhiều không đối xứng, thể này thường gây hẹp lòng ống tiêu hóa và có thể gây tắc ruột (đoạn ruột trên giãn, tăng nhu động).2. Lymphoma
– Thể khối: giống như ung thư biểu mô tuyến, khối giảm âm, bờ mặt không đều.3. U mô đệm
– Trước đây, các u này thường bị nhầm lẫn với u cơ trơn lành tính hay ác tính (leiomyomas, leiomyoblastomas, leiomyosarcomas) hoặc u thần kinh (schwannomas) do có hình ảnh mô bệnh học tương đồng. Điều này có thể thấy ở các thống kê trước năm 2000, gần như không có trường hợp GIST nào được công bố.
– Theo quan điểm hiện đại, GIST được định nghĩa là những khối u trung mô của đường tiêu hóa, dương tính với CD117 và liên quan với đột biến gen KIT hoặc PDGFRA với những đặc điểm mô bệnh học đa dạng như dạng tế bào hình thoi hoặc dạng biểu mô.
– Là loại u thường gặp nhất trong các u trung mô đường tiêu hóa, mặc dù chỉ chiếm 1-3% tổng số các ung thư ống tiêu hóa. Tỷ lệ mắc mới GIST hàng năm trên toàn thế giới khoảng 10-20 trường hợp/1 triệu dân, trong khi tỷ lệ hiện mắc ước tính là 130 trường hợp/ 1 triệu dân.
– Trước đây, phần lớn GIST được coi là lành tính nhưng những nghiên cứu gần đây cho thấy GIST được coi là dạng u có tiềm năng ác tính hóa cao tùy thuộc vào kích thước u và chỉ số nhân chia
– GIST có thể gặp ở cả hai giới và không thấy sự khác biệt giữa các chủng tộc, màu da, thường được chẩn đoán chủ yếu ở độ tuổi trên 50, có thể gặp ở người trẻ hơn nhưng hiếm khi gặp ở trẻ em.
– GIST có thể gặp ở tất cả các vị trí trên đường tiêu hóa nhưng chủ yếu là ở dạ dày (50-70%) và ruột non (20-30%), ít gặp hơn ở với đại trực tràng (5-15 %) và thực quản (< 5%).
– Đối với GIST dạ dày, hơn một nửa các trường hợp gặp GIST ở đáy vị, 25% ở hang vị và 20% ở vùng môn vị, trong khi GIST ruột non thường gặp ở hồi tràng hơn là hỗng tràng.
– Bên cạnh đó, một số trường hợp GIST ở các vị trí ngoài ống tiêu hóa cũng được báo cáo nhưng ít gặp hơn như: ở mạc treo ruột, mạc nối lớn, sau phúc mạc
* Đại thể
– GIST thường chỉ gồm 1 khối đơn độc, trường hợp có nhiều GIST khác nhau trên ống tiêu hóa có thể gặp nhưng rất hiếm và thường gặp ở trường hợp GIST mang tính chất gia đình (Familial GISTs).
– Kích thước thay đổi, có thể từ 1-2cm đến > 20cm, trung bình khoảng 5cm.
– Khối giới hạn rõ, hình tròn hay ovan, có thể dạng giả nang. Phần lớn GIST khu trú trong thành ống tiêu hóa, cụ thể là từ lớp cơ và biểu hiện giống một khối u lồi ra ngoài vào khoang phúc mạc.
– Khối u nhỏ thường là u đặc, khu trú trong thành ống tiêu hóa, niêm mạc đoạn ống tiêu hóa tương ứng có thể hoàn toàn bình thường hoặc loét trợt.
– U lớn thường phát triển ra ngoài, có nhiều mạch máu, hoại tử và xuất huyết, thường không có vỏ bao.
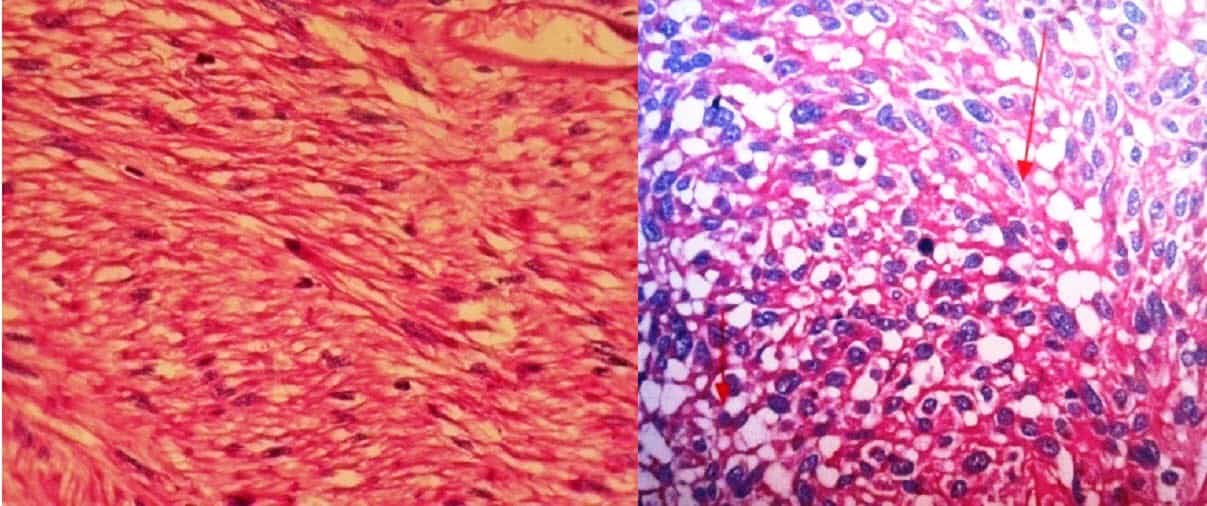
– GIST có 3 loại tế bào khác nhau: tế bào hình thoi (70%), tế bào dạng biểu mô (10%) và loại hỗn hợp (20%). Ngoài ra còn có thể thấy tế bào dạng vòng nhẫn, tế bào dạng trung biểu mô.
– Tế bào hình thoi sắp xếp theo kiểu sừng hươu hoặc kiểu xoáy khu trú => do đặc điểm này nên dễ nhầm với u cơ trơn.
– Tế bào dạng biểu mô là các tế bào u đa hình đa diện, quanh nhân có khoảng sáng, đứng gần nhau tạo hình ảnh rổ trứng.
– Kháng nguyên CD 117: với giá trị chẩn đoán dương tính lên đến 95%. Sự có mặt CD117 là đặc điểm chung của hầu hết các GIST nhưng không thấy ở các u cơ trơn đường tiêu hóa khác. Tuy vậy, do có trường hợp CD117 dương tính không phải GIST như bệnh dưỡng bào, u thần kinh nội tiết ở phổi, u tế bào mầm, u hắc tố di căn và khoảng 5% trường hợp GIST âm tính với CD 117 nên để phân biệt các u trung mô có hình thái mô bệnh học gối nhau, người ta sử dụng một số kháng thể như: CD34, Desmin, SMA, S100, CK.
– CD 34: là một glycoprotein bề mặt có trọng lượng phân tử 115KD, bộc lộ ở 60% đến 70% các trường hợp GIST, kể cả lành tính và ác tính, ở bất kỳ vị trí nào trên đường tiêu hóa. Phần lớn các GIST hỗn hợp dương tính với CD34. Dấu ấn miễn dịch này cho phép chẩn đoán phẩn biệt GIST với các u thần kinh hay u cơ trơn đường tiêu hóa, những loại u thường âm tính với CD34.
– Desmin: là một protein xơ trung gian, tìm thấy ở các tế bào cơ, kể cả tế bào cơ trơn, cơ vân hay cơ tim, được phát hiện lần đầu năm 1977. Chất này có vai trò hỗ trợ trong hoạt động co cơ. Phần lớn các trường hợp GIST âm tính với dấu ấn miễn dịch này
– S100 (100% soluble in ammonium sulfate): là một protein có trọng lượng phân tử 21kD, hòa tan hoàn toàn trong dung dịch ammonium sulfate. Đây là một dấu ấn không đặc hiệu của các tế bào đệm thần kinh. Chỉ 5% GIST có bộc lộ dấu ấn này
– SMA (Smooth muscle actine): được coi là một chất chỉ điểm cho biệt hóa cơ trơn. Khoảng 30% – 40% GIST có bộc lộ SMA
– DOG1 (Discovered on GIST – 1): kháng thể đơn dòng này có giá trị cao trong chẩn đoán GIST, đặc biệt là những trường hợp âm tính với CD 117. Các nghiên cứu cho thấy kết hợp KIT và DOG1 trong xét nghiệm hóa mô miễn dịch có thể xác định chẩn đoán GIST trong hơn 99% các trường hợp.
– Năm 1998, Hirota và cộng sự đã chứng minh được vai trò quan trọng của chuỗi đột biến của gen KIT đối với GIST. KIT là một thụ thể tyrosine kinase được hoạt hóa bởi một chất gắn được gọi là yếu tố của tế bào mầm. Các đột biến gen của KIT đã được nhận dạng trong những khối u tương ứng với những chức năng này như u tế bào khổng lồ, u xơ cơ, leukemi kinh, u tế bào mầm và GIST
– Phần lớn các trường hợp không có triệu chứng đặc hiệu, thường được phát hiện tình cờ.
– GIST có thể hoàn toàn im lặng về mặt triệu chứng cho đến khi u có kích thước tới hơn 10 cm do khuynh hướng đẩy các tạng xung quanh hơn là bản thân đoạn ống tiêu hóa mà nó xuất phát.
– Triệu chứng thường gặp nhất là sờ thấy khối hoặc đau bụng mơ hồ, thiếu máu, gầy sút hoặc rối loại tiêu hóa, buồn nôn, táo bón.
– GIST thường được tưới máu rất tốt vì vậy xuất huyết tiêu hóa là một trong những triệu chứng có thể gặp do u chèn ép gây loét vào trong lòng ống tiêu hóa (50%).
– Viêm phúc mạc và chảy máu trong ổ phúc mạc do vỡ u (10%).
– Tắc ruột cũng là triệu chứng vào viện của 10% đến 30% các bệnh nhân.
– Từ 15 đến 50% các bệnh nhân GIST đã có biểu hiện di căn xa mà vị trí ưa thích là gan và phúc mạc. Phần lớn các trường hợp GIST không di căn theo đường bạch huyết, do vậy, không thấy tế bào u ở hạch vùng, tuy nhiên, u có thể xâm lấn vào các cơ quan lân cận như ruột non, gan hay bàng quang.
– Những khối u kích thước lớn, hoại tử có thể gây rò tiêu hóa, tổn thương cây đường mật hoặc ăn thủng ra da.
– GIST có thể nằm trong bệnh cảnh phối hợp như tam chứng Carney, bệnh Von Recklinghausen hay GIST mang tính chất gia đình.
+ Tam chứng Carney: là một bệnh lý hiếm gặp được Carney mô tả lần đầu tiên năm 1977, gồm GIST dạ dày, u sụn ở phổi và u phó hạch ngoài tuyến thượng thận. Tam chứng này thường gặp ở thanh thiếu niên và chủ yếu ở nữ với lứa tuổi trung bình là 16.5
+ Bệnh Von Recklinghausen: hay còn gọi là bệnh đa u xơ thần kinh (neurofibromatose type I): Tỷ lệ gặp GIST ở các bệnh nhân này lên tới 25% theo các nghiên cứu về giải phẫu bệnh. GIST trong những trường hợp này không có hình thái đặc biệt nào nhưng có tiềm năng ác tính mức độ thấp
+ GIST mang tính chất gia đình (Familial GIST): mặc dù cùng có cơ chế bệnh sinh di truyền dựa trên đột biến gen KIT nhưng có xu hướng biểu hiện sớm hơn so với GIST đơn lẻ và thường kèm theo tổn thương da và có nhiều hơn một u nguyên phát.
– Phẫu thuật: cho đến nay phẫu thuật vẫn là phương pháp điều trị cơ bản với GIST nguyên phát với tỷ lệ phẫu thuật triệt để lên tới 70-80% các trường hợp. Phương pháp phẫu thuật được lựa chọn tùy vào vị trí thương tổn và mức độ xâm lấn và các tổ chức xung quanh.
Chống chỉ định của phẫu thuật là khi u đã di căn xa, thể trạng bệnh nhân già yếu không đủ điều kiện phẫu thuật, trừ trường hợp biến chứng cần can thiệp cấp cứu.
– Điều trị bổ trợ: hóa trị, xạ trị.
– GIST có 3 hình thái biểu hiện trên siêu âm:
+ Khối đặc đồng âm
+ Khối đặc hỗn hợp âm với vùng giảm âm ở trung tâm, tương ứng với vùng hoại tử và chảy máu trong u. Một số trường hợp có thể thấy khí khi u lớn, hoại tử trung tâm, xâm lấn niêm mạc và thủng vào lòng ống tiêu hóa.
+ Khối hỗn hợp với các vùng giảm âm và trống âm xen kẽ, tương ứng với các vùng hoại tử chảy máu trung tâm.
– Dịch tự do: u vỡ gây chảy máu phúc mạc hoặc di căn phúc mạc.
– Hạch ổ bụng hiếm gặp ở u GIST nguyên phát, có thể gặp ở GIST tái phát.III. Chẩn đoán x-quang
1. Ung thư biểu mô tuyến
– Ung thư phình vị lớn thường là thể sùi tạo nên hình mờ trong túi hơi dạ dày, gọi là hình núi mặt trăng
– Ung thư hang vị làm hẹp hang vị, nhiễm cứng => hình lõi táo hay đường hầm
– Ung thư phần đứng chia dạ dày thành 2 túi, ở giữa thắt hẹp nham nhở
– Thể chai teo: thường gặp ở bệnh nhân trẻ, toàn bộ dạ dày xơ cứng lan tỏa, teo nhỏ, thể này tiến triển rất nhanh.IV. Chẩn đoán CLVT
1. Ung thư biểu mô tuyến
– Ung thư dạ dày hiếm gặp trước tuổi 40, nhưng tỷ lệ mắc bệnh tăng đều sau đó (từ 50 đến 70 tuổi) và đạt đỉnh vào thập niên thứ bảy của cuộc đời, với tỷ lệ nam:nữ = 2:1
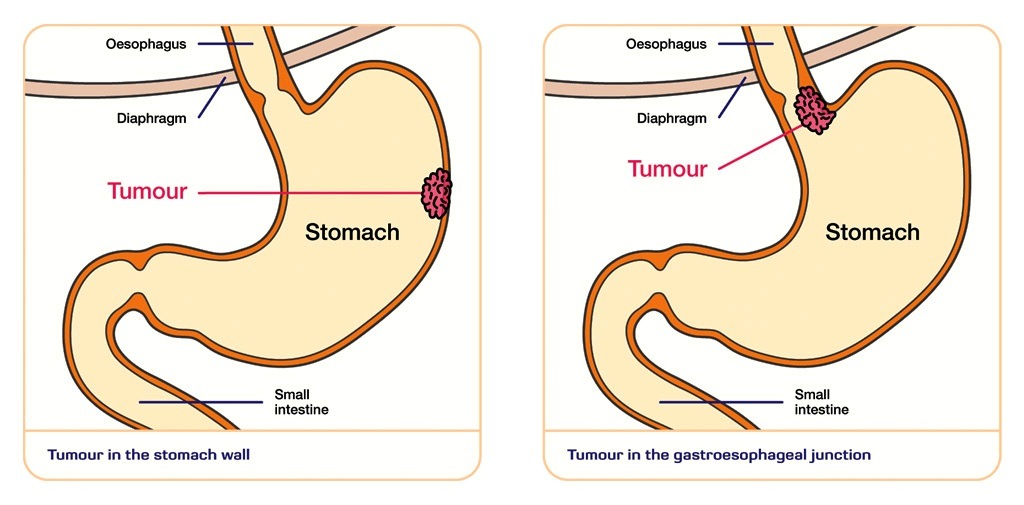
– Vị trí tổn thương: khoảng 30% trường hợp hang vị, 30% thân vị và 30% ở vùng đáy vị. 10% còn lại là các tổn thương thâm nhiễm lan tỏa liên quan đến toàn bộ dạ dày.
– Lâm sàng: bệnh nhân có thể xuất hiện chán ăn và giảm cân (95%) cũng như đau bụng mơ hồ và âm ỉ. Buồn nôn, nôn và no sớm có thể xảy ra với các khối u lớn gây tắc nghẽn lòng đường tiêu hóa hoặc các tổn thương thâm nhiễm làm giảm độ giãn nở của dạ dày.
– Yếu tố nguy cơ:
+ Một phát triển đáng kể trong dịch tễ học của ung thư dạ dày là nhận ra sự liên quan đến nhiễm trùng Helicobacter pylori (~ 55% nguy cơ).
+ Thiếu máu ác tính
+ Polyp thể u tuyến
+ Viêm teo dạ dày
+ Phẫu thuật cắt bỏ dạ dày một phần Billroth II cho bệnh lành tính (ví dụ: loét dạ dày tá tràng)
+ Trào ngược dịch mật và dịch tụy
+ Nhóm máu A
+ Hút thuốc lá
+ Chế độ ăn ít vitamin A và C, tiêu thụ nhiều thực phẩm hun khói và nước uống bị ô nhiễm.
+ Chỉ số khối cơ thể cao (BMI), thực phẩm giàu năng lượng và trào ngược dạ dày-thực quản.
+ Có thể biểu hiện dày thành khu trú có thể có hoặc không có loét, dạng tổn thương polyp hoặc dày thành lan tỏa kèm nhiễm cứng gây hẹp lòng dạ dày.
+ Thể loét, thể u sùi, thể nhiễm cứng.
+ Dày thành dạ dày bất thường (> 1.5cm) và ngấm thuốc thành dạ dày bất thường.
+ Mất phân biệt cấu trúc các lớp thành dạ dày bình thường.
+ Thâm nhiễm mỡ quanh dạ dày.
+ Gây hẹp đột ngột lòng ống tiêu hóa, hẹp hình nhẫn đồng tâm hoặc lệch tâm, thành ống tiêu hóa nhiễm cứng – mất nếp niêm mạc, bờ không đều. Cấu trúc u không đồng nhất, ranh giới không rõ, ngấm thuốc kém hơn so với GIST.
– Vôi hóa rất hiếm gặp nhưng là dấu hiệu chỉ điểm.
– Sự lan rộng trực tiếp của khối u tương đối phổ biến: tụy, đại tràng ngang, thông qua dây chằng dạ dày – ruột và gan, thông qua dây chằng dạ dày – gan. Di căn theo chiều dọc đến thực quản ở xa xảy ra ở 60% bệnh nhân ung thư biểu mô tâm vị. Di căn phúc mạc.
– Ung thư biểu mô dạ dày là khối u phổ biến nhất di căn đến buồng trứng. Di căn buồng trứng này thường hai bên và được gọi là u Krukenberg.
– Biến chứng thủng vào ổ phúc mạc rất hiếm gặp (2% trường hợp).2. U mô đệm
– Hình ảnh u GIST nguyên phát khá đa dạng, thùy thuộc vào kích thước, độ xâm lấn và thời điểm phát hiện.
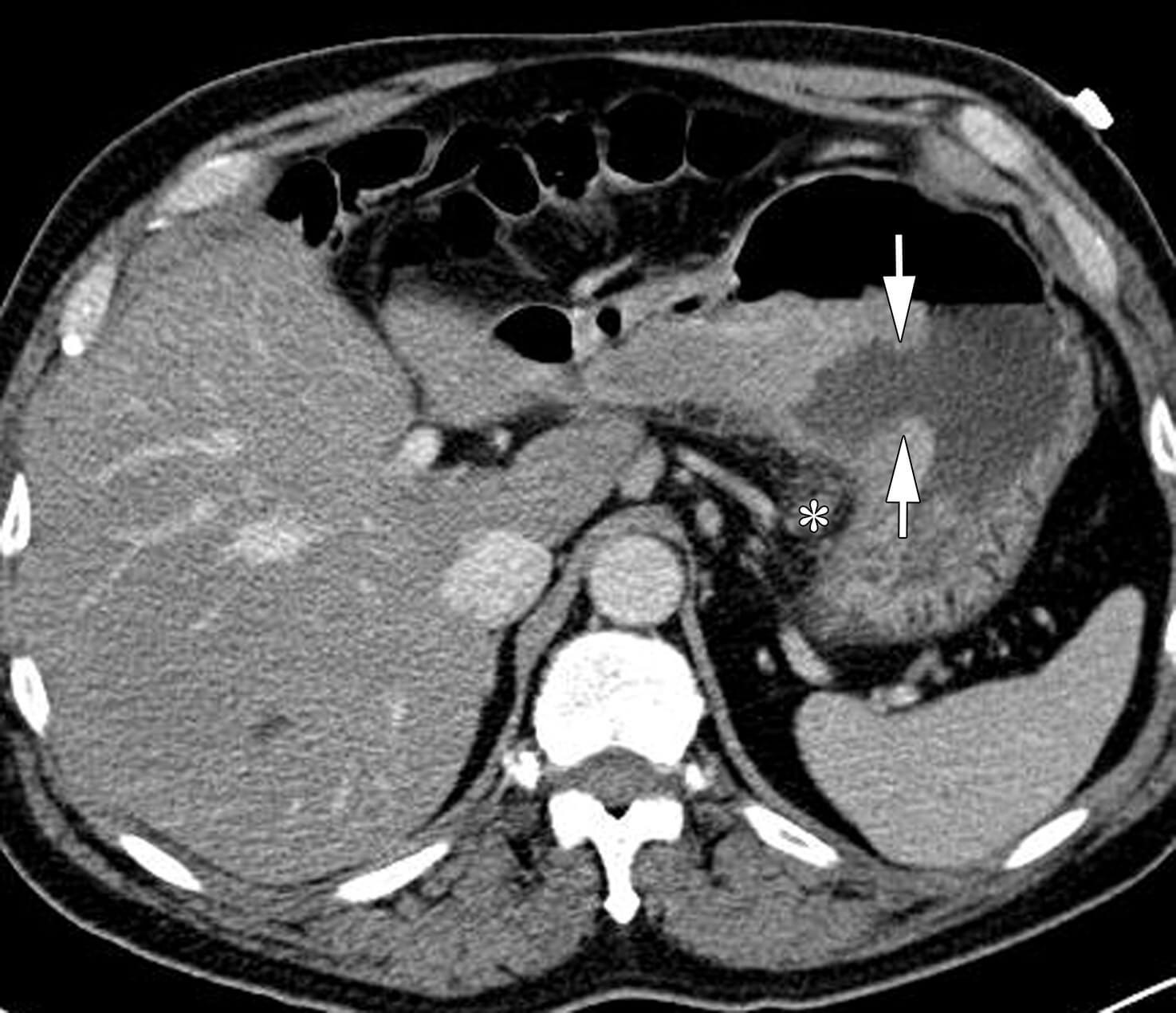
– Điển hình là khối tăng tỷ trọng, giàu mạch máu.
– 3 hình thái tổn thương:
+ Khối u phát sinh từ thành dạ dày – lớp dưới niêm mạc, phát triển đẩy lồi vào trong lòng ống tiêu hóa, ranh giới rõ, tỷ trọng đồng nhất trước và sau tiêm, niêm mạc đoạn ống tiêu hóa liên quan được bảo tồn.
– Vôi hóa rất hiếm gặp (3%).
– Dấu hiệu tắc ruột rất hiếm gặp.
+ Kích thước: > 5cm, bờ không đều, ranh giới không rõ, bề mặt loét hay nham nhở.
+ Ngấm thuốc không đồng nhất do hoại tử.
+ Xâm lấn cấu trúc xung quanh và thâm nhiễm mỡ mạc treo.
+ Hạch ổ bụng, có đường rò hay apxe hóa.
+ Di căn: mạc treo, gan.3. U cơ trơn
– Lâm sàng: hầu hết các u cơ trơn được phát hiện tình cờ ở những bệnh nhân không có triệu chứng. Các triệu chứng liên quan đến u cơ trơn dạ dày sẽ phụ thuộc vào kích thước khối u, vị trí và sự hiện diện/không hiện diện của loét. Các khối u lớn hơn có nhiều khả năng liên quan đến loét và do đó gây chảy máu, có thể biểu hiện lâm sàng như nôn ra máu, đi ngoài phân đen.
– Rất khó phân biệt giữa GIST và u cơ trơn về phương diện hình ảnh => Phân biệt hóa mô miễn dịch (Desmin dương tính, SMA dương tính, CD 34 âm tính, CD 117 âm tính).
– Đặc điểm hình ảnh:
+ Thường khối đơn độc, kích thước < 3cm.
+ Khối đặc có ranh giới rõ ràng với các đường viền mịn.
+ Sau tiêm ngấm thuốc đồng nhất.
+ Vôi hóa, xuất huyết, thoái hóa nang rất hiếm gặp.4. Lymphoma
– > 50% là các trường hợp nguyên phát chủ yếu trong bệnh cảnh lympho non-Hogdkin có nguồn gốc tế bào B, phần còn lại là thứ phát.
– Chiếm 1-5% tổng số u ác tính dạ dày.
– Hình thái tổn thương:
+ Dạng thâm nhiễm lan tỏa: xuất hiện dưới dạng dày thành lan rộng quanh chu vi của thành dạ dày. Khối u thường giảm tỷ trọng so với thành dạ dày. Thường không thâm nhiễm mỡ xung quanh. Xu hướng phát triển mở rộng ra ngoài thành dạ dày. Dạ dày thường giãn quanh chu vi.
+ Dạng khối / polyp: khối khu trú, đơn độc hoặc nhiều khối. Tỷ trọng thường đồng nhất, các khối lớn có thể chứa các vùng xuất huyết hoặc hoại tử.
+ Dạng loét: 1 hoặc nhiều vết loét với kích thước khác nhau => biến chứng thủng, rò.
– Hiếm khi dẫn đến tắc nghẽn dạ dày hoặc xâm lấn lớp mỡ xung quanh.
– Ngấm thuốc kém sau tiêm
– Phối hợp nhiều hạch ổ bụng đặc biệt là hạch mạc treo và hạch sau phúc mạc. Bệnh cảnh Lymphoma hệ thống.5. Schwannoma
– Dạ dày là vị trí phổ biến nhất (60-70%) > đại tràng > trực tràng.
– Thường ở độ tuổi 30-50 tuổi.
– Lâm sàng: bệnh nhân thường không có triệu chứng nhưng đôi khi có thể xuất hiện với cảm giác khó chịu ở bụng hoặc chảy máu đường tiêu hóa trên do loét niêm mạc.
– Đặc điểm hình ảnh: khối thường hình tròn, ranh giới đều rõ, giảm tỷ trọng đồng nhất, ngấm thuốc đồng nhất sau tiêm.
– Đặc điểm gợi ý phân biệt GIST: Schwannoma kích thước thường nhỏ hơn, bờ đều, ngấm thuốc đồng nhất hơn trong khi phần lớn GIST ngấm thuốc không đồng nhất do hoại tử, thoái hóa trong u. Thường ngấm ít thì động mạch, ngấm thuốc ở thì muộn.6. U máu
– Hình thái: khối đơn độc khu trú thành ruột, nhiều khối, lan rộng.
– U máu dạ dày chiếm 1.6% khối u lành tính dạ dày
– Thường đơn độc
– 80% có triệu chứng xuất huyết tiêu hóa cấp, nặng từng đợt => phẫu thuật.
– Thường biểu hiện dạng polyp, lồi vào lòng ruột.
– Kích thước vài mm => vài cm.
– Khối giàu mạch máu, có thể có huyết khối và vôi hóa.7. U thần kinh nội tiết
– Khối u carcinoid dạ dày rất hiếm, chiếm 1,8% của tất cả các khối u ác tính dạ dày, khoảng 8.7% tất cả u thần kinh nội tiết ống tiêu hóa.
– Tổn thương tăng sinh mạch.
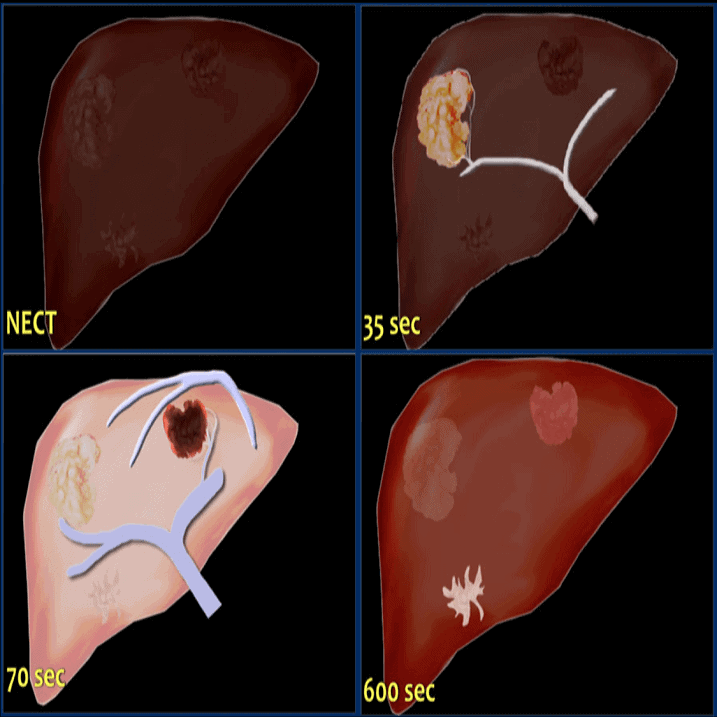
– Di căn gan giàu mạch.
– Phân loại:
+ Loại I (74%): biểu hiện nhiều nốt dưới niêm mạc kích thước < 1cm. Hiếm gặp di căn gan và di căn hạch. Chúng xảy ra thường xuyên nhất ở phụ nữ (nữ:nam = 2,5: 1), tuổi trung bình 63 tuổi. Thường xảy ra trên bệnh nhân viêm teo dạ dày mạn tính. Vị trí thường gặp ở đáy vị và thân vị.
+ Loại II (6%): nhiều nốt kích thước khác nhau, có thể di căn đến các hạch bạch huyết và có thể biểu hiện với dày thành dạ dày. Không có sự khác biệt về giới, tuổi trung bình 50 tuổi. Bệnh nhân mắc hội chứng Zollinger-Ellison có nguy cơ phát triển khối u này cao hơn và nguy cơ còn tăng cao hơn ở những người mắc hội chứng Zollinger-Ellison liên quan đến hội chứng MEN-1.
+ Loại III (13%): biểu hiện dạng một khối lượng lớn duy nhất (> 2cm), có thể xâm lấn sâu vào thành dạ dày. Di căn hạch và di căn xa. Phổ biến nhất ở nam giới (2,8:1), tuổi trung bình 55 tuổi.
– Đặc điểm hình ảnh:
+ Các khối u loại I và loại II có thể biểu hiện dưới dạng các khối dạng polyp, kích thước < 2cm, tăng sinh mạch ở đáy vị và thân vị. Loại I có niêm mạc dạ dày teo đi kèm, mỏng và không đặc trưng, trong khi loại II có niêm mạc phì đại với nếp gấp dạ dày dày lan tỏa.
+ Các khối u loại III thường xuất hiện dưới dạng 1 khối lớn đơn độc, kích thước lớn. Thường kèm loét và xâm lấn tại chỗ. Thường có di căn hạch và gan.8. Di căn dạ dày
– Phần lớn các tổn thương là di căn máu từ u hắc tố, ung thư biểu mô tuyến vú hoặc phổi. Hiếm gặp hơn từ di căn từ buồng trứng, thực quản và gan.
– Di căn đơn độc có thể phổ biến hơn so với đa ổ.
– Đặc điểm hình ảnh:
+ Ung thư thực quản: khối dạng polyp hoặc thùy múi ở đáy vị. Khó phân biệt với khối u nguyên phát.
+ Ung thư tụy: khối u tụy rõ, chèn ép xâm lân vào dạ dày.
+ Ung thư buồng trứng, tử cung, vú: tổn thương thường < 1cm, thường kèm di căn mạc nối.
+ U hắc tố: tổn thương dạng nốt hoặc dạng bia bắn.9. U mỡ
– Thường không có cuống, đơn độc (75%) và thường nằm ở vùng hang vị dạ dày. Chúng có xu hướng nằm dưới niêm mạc hơn là dưới thanh mạc.
– Đặc điểm hình ảnh: khối đồng nhất dưới niêm mạc, ranh giới rõ, tỷ trọng mỡ (-60 tới -120 HU).10. Tụy lạc chỗ
– Tỷ lệ gặp tụy lạc chỗ giao động từ 0,6-13,7% dân số với vị trí thường gặp nhất là ở đường tiêu hóa trên (90%) gồm dạ dày, tá tràng hoặc hỗng tràng.
– Tụy lạc chỗ được Jean Schultz mô tả lần đầu tiên vào năm 1729
– Về mặt đại thể, tụy lạc chỗ có thể nằm ở bất kỳ vị trí nào của thành ruột: lớp niêm mạc, dưới niêm mạc, lớp cơ hoặc dưới thanh mạc. Trong đó, dưới niêm mạc thường gặp nhất, chiếm 50-73% dưới dạng u lồi, kích thước từ vài mm đến 5cm. Tụy lạc chỗ ít gặp ở trong lớp cơ (khoảng 27%, dạng các mảng cứng) và dưới thanh mạc (dạng polyp). Đây là khối dưới niêm mạc dạ dày phổ biến thứ hai, chỉ sau GIST.
– Lâm sàng: Mô tụy lạc chỗ thường không gây triệu chứng và thường được phát hiện tình cờ khi thăm khám hình ảnh. Tuy nhiên, khoảng 30-50% bệnh nhân có thể gặp các triệu chứng như:
+ Đau thượng vị (thường kéo dài)
+ Buồn nôn, nôn
+ Sụt cân
+ Melena (phân có máu do xuất huyết tiêu hóa)
+ Nếu mô tụy lạc chỗ nằm trong dạ dày, nó có thể gây tắc nghẽn môn vị, dẫn đến khó tiêu và nôn kéo dài.
+ Khi xuất hiện trong ruột non, nó có thể trở thành điểm dẫn cho lồng ruột.
– Vị trí tổn thương:
+ Đoạn gần tá tráng
+ Hang vị dạ dày
+ Đoạn gần hỗng tràng
+ Túi thừa Meckel
+ Hồi tràng
– Đặc điểm hình ảnh:
+ Khối tròn hoặc hình bầu dục trong thành ruột, có xu hướng phát triển vào lòng ruột. Những khối này thường có ranh giới rõ.
+ Mô tụy lạc chỗ chủ yếu chứa tế bào nang tuyến (acini-dominant): ngấm thuốc đồng nhất và mạnh.
+ Mô tụy lạc chỗ có hỗn hợp tế bào nang tuyến và ống tuyến: có thể xuất hiện ngấm thuốc không đồng nhất, đôi khi có cấu trúc nang.
+ Niêm mạc ống tiêu hóa phủ bên trên thường ngấm thuốc mạnh do viêm.11. Giãn tĩnh mạch
– Nguyên nhân thường thấy rõ trên CT, bao gồm xơ gan và các biểu hiện khác của tăng áp lực tĩnh mạch cửa hoặc tắc tĩnh mạch lách (có thể do u tụy hoặc viêm tụy). Khi tĩnh mạch lách bị tắc, tĩnh mạch vị mạc nối ngoài bờ cong lớn trở lên to ra.12. Viêm niêm mạc
– Lớp dưới niêm mạc phù nề giảm tỷ trọng.
– Lớp niêm mạc bao quanh vùng phù nề giới hạn rõ, tăng cường ngấm thuốc sau tiêm do tăng lưu lượng máu.
– Có thể thâm nhiễm mỡ xung quanh.13. Polyp dạ dày
– Một số tổn thương có thể có sự phát triển dạng polyp: u carcinoid dạ dày, u mô đệm đường tiêu hóa (GIST), u lympho, u cơ trơn…
– Phân loại:
+ Polyp tăng sản: còn gọi là polyp viêm, là loại hay gặp nhất, hầu như không có tiềm năng ác tính. Thường nhỏ (<1 cm), nhiều và không có cuống. Liên quan đến nhiễm trùng H. pylori, vì vậy hầu hết chúng giảm sau khi điều trị nhiễm trùng H. pylori.
+ Polyp hamartomatous: Hội chứng Peutz-Jeghers, hội chứng đa polyp ở trẻ em, Hội chứng Cowden, hội chứng Cronkhite-Canada. Cụm polyp có chân đế rộng.
+ Polyp sợi viêm
+ Polyp tuyến đáy vị: thường gặp nhất, có thể phát sinh ngẫu nhiên hoặc là một phần của bệnh đa polyp tuyến gia đình (FAP). Thường có cuống, nhiều và kích thước nhỏ.
+ Polyp dạng u tuyến: tổn thương tiền thân của ung thư biểu mô tuyến dạ dày, 40% chuyển dạng ác tính. Thường đơn độc với bề mặt có nhiều thùy hoặc giống súp lơ. Chúng có liên quan đến viêm teo dạ dày và dị sản đường ruột cũng như bệnh đa polyp tuyến gia đình. Hang vị là nơi xuất phát phổ biến. Chúng thường lớn hơn polyp tuyến tăng sản và polyp tuyến đáy vị.14. Biến chứng phẫu thuật
Tài liệu tham khảo
* Comparing MR Imaging and CT in the Staging of Gastric Carcinoma – Kyung-Myung Sohn, Jae Mun Lee
* Helical CT Evaluation of the Preoperative Staging of Gastric Cancer in the Remnant Stomach – In Joon Lee, Jeong Min Lee
* Gastric Cancer: Patterns of Disease Spread via the Perigastric Ligaments Shown by CT – Cher Heng Tan, Silanath Peungjesada
* CT and PET in Stomach Cancer: Preoperative Staging and Monitoring of Response to Therapy – Joon Seok Lim, MD, Mi Jin Yun, MD, Myeong-Jin Kim, MD
* Beyond the GIST: Mesenchymal Tumors of the Stomach – Hyunseon C. Kang, MD, PhD, Christine O. Menias, MD
* CT and MR imaging of gastrointestinal stromal tumor of stomach: a pictorial review – Jingshan Gong, Wenyan Kang
* Primary Gastrointestinal Lymphoma: Spectrum of Imaging Findings with Pathologic Correlation – Sangeet Ghai, MD, FRCR, John Pattison
* Gastric carcinoma: imaging diagnosis, staging and assessment of treatment response – James Thomas Patrick Decourcy Hallinan
* CT and PET in stomach cancer: preoperative staging and monitoring of response to therapy – Joon Seok Lim, MD, Mi Jin Yun,MD, Myeong-Jin Kim
* Gastric Carcinoid Tumors – Russell Wardlaw, MD
* Multiple Gastric Carcinoids – Edward C. Hwang, MD
* Gastrointestinal Carcinoids: Imaging Features with Clinicopathologic Comparison – Angela D. Levy, COL, MC, USA, and Leslie H. Sobin, MD
* Imaging Features of Carcinoid Tumors of the Gastrointestinal Tract – Dhakshina Ganeshan
* Carcinoid Tumors of the Stomach – Aaron J. Binstock
* Dedicated Multidetector CT of the Stomach: Spectrum of Diseases – Ahmed Ba-Ssalamah, Mathias Prokop, Martin Uffmann
* Wall Thickening of the Gastric Antrum as a Normal Finding: Multidetector CT with Cadaveric Comparison – Perry J. Pickhardt and Dean B. Asher
* Extranodal lymphoma in the abdomen: Spectrum of imaging findings – N. Bystrická, H. Poláková, J. Sykora; Bratislava/SK
* Radiology Illustrated Gastrointestinal Tract – Byung Ihn Choi
* Spectrum of Lesions of the Gastric Antrum: Imaging characteristics. A Pictorial Guide – M. Castillo Fortuño
* The role of abdominal CT in the diagnosis, differential diagnosis and clinical assessment of usual and unusual gastric tumours: a comprehensive imaging review – C. Parra-Fariñas, S. Quiroga Gómez, E. I. Castella Fierro
* Gastric neoplasms and their mimickers: Overview of imaging findings with pathologic correlation – E. Karakoç, K. Ballı, U. Ozkiziltan, A. Cenan, K. Durmuş, B. DOĞANAVŞARGİL YAKUT, M. Sezak, N. Elmas, E. Güler
* Ligaments and Lymphatic Pathways in Gastric Adenocarcinoma – Jennifer J. Young, Anokh Pahwa, Maitraya Patel, Cecilia M. Jude, Michael Nguyen, Monica Deshmukh, Lizhou Huang, Shaden F. Mohammad
* Hypervascular Gastric Masses: CT Findings and Clinical Correlates – Pamela T. Johnson, Karen M. Horton, and Elliot K. Fishman





# Cập nhật nội dung bài viết & Case lâm sàng 6/3/2025
# Cập nhật nội dung bài viết & Case lâm sàng 13/5/2024
# Cập nhật nội dung bài viết & Case lâm sàng 30/3/2024
# Cập nhật nội dung bài viết & Case lâm sàng 23/2/2024
# Cập nhật nội dung bài viết & Case lâm sàng 11/12/2023