I. Đại cương
– U tế bào mầm dù lành hay ác đều xuất phát từ các tế bào mầm nguyên thủy. Do sự di trú từ nếp niệu-sinh dục trong quá trình phôi thai không trọn vẹn, nên còn sót lại trong trung thất gây ra u tế bào mầm trung thất.
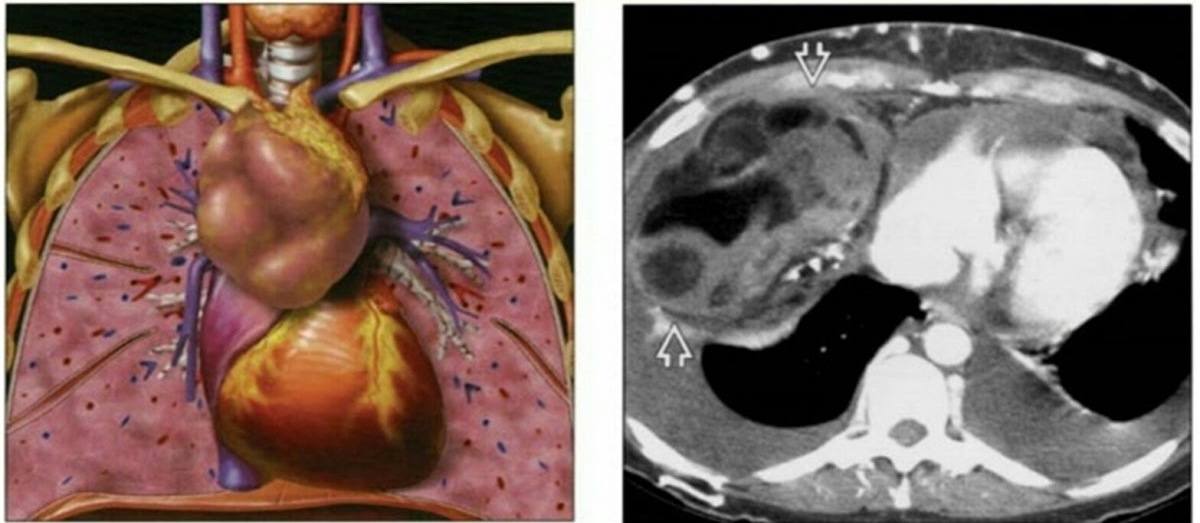
– U quái trung thất là các khối u tế bào mầm nằm ở trung thất trước, đại diện cho các khối u tế bào mầm ngoài tuyến sinh dục phổ biến nhất.
– U tế bào mầm nguyên phát ngoài cơ quan sinh dục hiếm gặp ở mọi lứa tuổi. Chiếm khoảng 15% khối u trung thất trước ở người lớn và 25% khối u trung thất trước ở trẻ em.
– Tuổi thường gặp ở người lớn (20-40 tuổi), ở trẻ em thường gặp < 1 tuổi (40% là u quái chưa trưởng thành).
– U quái chưa trưởng thành không có ưu thế về giới, loại chưa trưởng thành thường chỉ gặp ở nam giới.
– Vị trí: 80% nằm ở trung thất trước gần tuyến ức, 13-15% liên quan tới nhiều ngăn, 2-8% gặp ở trung thất sau.
* Phân loại
– Lành tính
+ U quái trưởng thành (Mature Teratoma – 60% khối u tế bào mầm trung thất): trong phần đặc của u có cả 3 thành phần của lớp mầm đã biệt hóa gồm xương, sụn, răng, cơ, mô liên kết, tổ chức sợi và bạch huyết, dân thần kinh, dây thần kinh, tuyến ức, phổi, gan, tụy…
+ Nang dạng bì (Dermoid cyst, Teradermoid): thường gặp nhất trong số các u tế bào mầm trung thất. Thành phần chỉ là biểu bì (tuyến của lớp bì, tóc, tuyến bã).
– Ác tính
+ U tinh bào (Seminoma): chiếm 50% u tế bào mầm ác tính, khoảng 2-4% u trung thất, chủ yếu là trung thất trước trên. U thường xâm lấn các cấu trúc lân cận của trung thất và phổi. Xương và phổi là 2 cơ quan di căn chính.
+ Không phải tinh bào: u quái ác tính (Teratoma), carcinoma tế bào nuôi (Choriocarcinoma), Carcinoma phôi bào (Embryonal carcinoma), u xoang nội phôi bì, u túi noãn hoàng (Yolk sac tumour) và khoảng 40% là loại hỗn hợp (Mixed germ cell).
NỘI DUNG WEB
» 422 Bài giảng chẩn đoán hình ảnh
» X-quang / Siêu âm / CT Scan / MRI
» 25.000 Hình ảnh case lâm sàng
ĐỐI TƯỢNG
» Kỹ thuật viên CĐHA
» Sinh viên Y đa khoa
» Bác sĩ khối lâm sàng
» Bác sĩ chuyên khoa CĐHA
Nội dung Bài giảng & Case lâm sàng thường xuyên được cập nhật !
Đăng nhập Tài khoản để xem Nội dung Bài giảng & Case lâm sàng !!!
– Trung thất là khoang giải phẫu nằm giữa hai lá phổi, được giới hạn phía trước bởi mặt sau xương ức, phía sau bởi mặt trước cột sống và đầu sau xương sườn, hai bên là màng phổi trung thất, giới hạn trên là lỗ cổ ngực của lồng ngực, giới hạn dưới là phần giữa cơ hoành. * Phân chia theo phẫu thuật (Thomas. W. Shields) * Phân chia theo giải phẫu * Phân chia ITMIG (International Thymic Malignancy Interest Group) – Khoang trước mạch máu: – Khoang tạng: – Khoang cạnh cột sống: U ác tính thường biểu hiện hội chứng trung thất trên lâm sàng, biểu hiện sự chèn ép của khối u vào các cấu trúc của trung thất. Các khối u lành tính thường không gây ra triệu chứng lâm sàng. Các triệu chứng lâm sàng thường biểu hiện bằng các hội chứng khi chép ép tĩnh mạch chủ trên, chèn ép vào đường hô hấp, chèn ép thần kinh hoặc các cơ quan khác của trung thất. * Hội chứng chèn ép tĩnh mạch chủ trên * Triệu chứng chèn ép đường hô hấp * Liệt dây thần kinh quặt ngược trái * Liệt thần kinh hoành * Các dấu hiệu khác của bệnh lý trung thất – Không có hình ảnh phế quản chứa khí. – Thường gặp ở trung thất trước, nằm gần gốc các mạch máu lớn. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: – Tổn thương ác tính thường có bờ thùy múi, không đối xứng, lan tỏa khắp các ngăn trung thất trên, dưới, sang bên – Khối giới hạn rõ, có thể đè đẩy mà không xâm lấn các cấu trúc lân cận. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: – Khối kích thước lớn, bờ không đều, ranh giới không rõ với các cấu trúc xung quanh, mất lớp mỡ phân cách u. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: * Loại Hodgkin thường biểu hiện bằng hạch lớn, có thể riêng rẽ hay hợp lưu tạo thành đám. Có sự phát triển liên tục từ nhóm hạch này đến nhóm hạch khác. Thường hay ảnh hưởng nhóm hạch trung thất trước-trên. * Loại không Hodgkin: biểu hiện hạch lớn ở trung thất và rốn phổi. Tổn thương hạch có thể không liên tục, có thể chỉ một hạch. Ít gặp ở trung thất trên so với loại Hodgkin. Hay gặp ở trung thất sau, vùng tâm hoành, rốn phổi. – Là u hiếm gặp ở trung thất trước, chiếm 2-9% các khối u tuyến ức. => Case lâm sàng 1: => Case lâm sàng 2: – Bệnh mỡ trung thất đề cập đến mô mỡ dư thừa thường gặp ở những bệnh nhân béo phì và những người đang điều trị bằng steroid. => Case lâm sàng 1: => Case lâm sàng 2:II. Giải phẫu
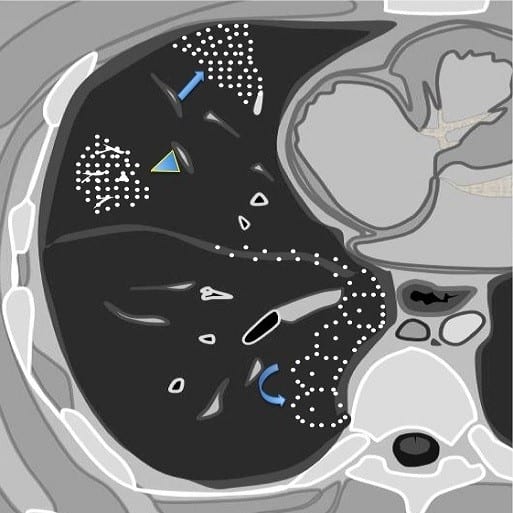
1. Phân chia trung thất
– Trung thất trước: giới hạn phía trước bởi xương ức và phía sau bởi các mạch máu lớn và màng ngoài tim.
– Trung thất giữa: giới hạn giữa trung thất trước và sau.
– Trung thất sau: được giới hạn phía trước bởi thành sau khí phế quản và mặt sau của màng ngoài tim, giới hạn phía sau bởi thân các đốt sống ngực.
– Ngoài tính theo mặt phẳng trên-dưới, trung thất được chia thành 3 tầng trên, giữa, dưới bởi 2 mặt phẳng ngang: mặt tiếp giáp với quai động mạch chủ và mặt đi qua chỗ phân đôi của khí quản.
– Trung thất trên: thuộc phần trên mặt phẳng đi ngang qua khe gian đốt sống ngực T4-T5 ở phía sau và góc giữa cán – thân xương ức ở phía trước.
– Trung thất trước: khoang nằm dưới mặt phẳng kể trên, giữa phía trước màng ngoài tim và mặt sau xương ức.
– Trung thất giữa: khoang chứa màng ngoài tim và tim.
– Trung thất sau: khoang nằm dưới mặt phẳng kể trên, sau màng ngoài tim và trước thân các đốt sống ngực.
+ Giới hạn phía trước bởi xương ức và phía sau bởi các mạch máu lớn và màng ngoài tim.
+ Thành phần: tuyến ức, tổ chức mỡ, hạch bạch huyết, tĩnh mạch cánh tay đầu.
+ Bệnh lý thường gặp: bệnh lý tuyến ức, u tế bào mầm, lymphoma, di căn hạch, bướu giáp thòng.
+ Giới hạn phía trước là khoang trước mạch máu, giới hạn phía sau bởi đường thẳng về phía sau cột sống, cách bờ trước cột sống 1cm.
+ Thành phần: tim, tĩnh mạch chủ trên, động mạch chủ, động mạch phổi, ống ngực, khí phế quản, thực quản, hạch bạch huyết.
+ Bệnh lý thường gặp: bệnh lý tim và mạch máu lớn, bệnh lý khí quản, bệnh lý thực quản, nang đôi (nang màng tim, nang phế quản), bệnh lý hạch.
+ Giới hạn phía trước bởi khoang tạng.
+ Thành phần: cột sống ngực, mô mềm cạnh cột sống.
+ Bệnh lý thường gặp: khối u nguồn gốc thần kinh, nhiễm trùng cột sống, chấn thương cột sống, tạo máu ngoài tủy.2. Khối u trung thất
3. Đặc điểm lâm sàng
– Chèn ép tĩnh mạch chủ trên là biểu hiện thường gặp của các u ác tính ở vùng trung thất. Mới đầu chỉ biểu hiện phù mi mắt và mặt vào buổi sàng sau khi ngủ dậy, có thể kèm theo ù tai, chóng mặt. Về sau phù rõ ở cổ, phù kiểu áo choàng màu tím tái, phù cả tay và cẳng tay. Các tĩnh mạch nông ở trước ngực giãn do phát triển tuần hoàn bàng hệ, tĩnh mạch cổ nổi rõ và giãn. Hố thượng đòn bị đầy do phù.
– Hội chứng tĩnh mạch chủ trên do u trung thất trên nguyên nhân thường là u ác tính như ung thư phế quản, u lympho ác tính, u tuyến ức, u tế bào mầm ác tính, ít khi là các tổn thương dạng nang đơn thuần.
– Hội chứng tĩnh mạch chủ trên xuất hiện mà không thấy có u trung thất thì có thể do viêm tĩnh mạch chủ trên, nhất là do viêm xơ trung thất mạn tính (lao).
– Khó thở khi thở vào, tiếng thở rít hoặc cò cử, khó thở gặp trong khoảng 21% các bệnh nhân có u trung thất chèn ép vào đường thở.
– Ho khan (30%) có khi tiếng ho khàn hoặc giống tiếng chó sủa; chèn ép khí phế quản do u ác tính, ít khi do u lành tính.
– Là dấu hiệu gợi ý đến u trung thất giữa, bệnh nhân khó phát âm, khàn tiếng hoặc tiếng nói giọng đôi.
– Khám thanh quản thấy dây thanh âm trái bị liệt.
– Trên phim x quang phổi thấy bên vòm hoành liệt nâng cao. Xác định bằng chiếu x quang thấy cử động của vòm hoành đảo nghịch nghĩa là khi thở vào bên liệt nâng cao. Có thể xác định liệt dây thần kinh hoành bằng chụp 2 phim chuẩn khi thở vào và khi thở ra. Bệnh nhân có thể khó thở nếu trước đó đã bị suy hô hấp, kiệt thần kinh hoành thường do u hoặc do ung thư phế quản di căn vào trung thất.
– Nuốt khó: gặp trong u trung thất sau hoặc ung thư thực quản, trường hợp này phải thực quản có uống barite hoặc soi thực quản.
– Đau sau xương ức do chèn ép trung thất.
– Dấu hiệu chèn ép thần kinh giao cảm thường gặp ở u trung thất sau, chèn ép thần kinh giao cảm trên thì gây nên hội chứng Claude – Bernard – Horner (sụp mi, hẹp khe mắt, co đồng tử, bừng nóng 1/2 mặt), u trung thất sau còn gây nên chèn ép tuỷ sống.
– U có thể chèn ép tim dây giao cảm gây loạn nhịp, chèn ép động mạch phổi tạo nên tiếng thổi tâm thu, hoặc chèn ép ống ngực gây tràn dưỡng chấp màng phổiIII. Chẩn đoán x-quang
1. U trung thất trước
– Tạo góc tù với trung thất.
– Đè đẩy đường trung thất trước.
– Xóa mờ khoảng sáng sau xương ức.
– Xóa mờ góc tâm hoành.
– Xóa bờ, đè đẩy động mạch chủ lên.
– Dấu hiệu che phủ rốn phổi2. Đặc điểm u quái
– Các tổn thương lành tính thường có hình tròn, bầu dục, bờ nhẵn.
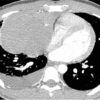
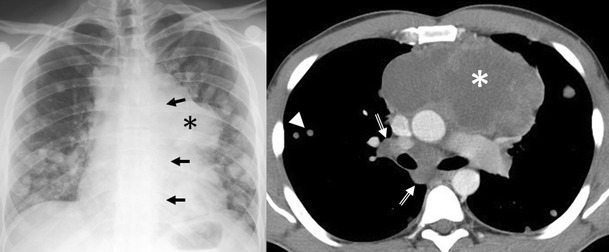
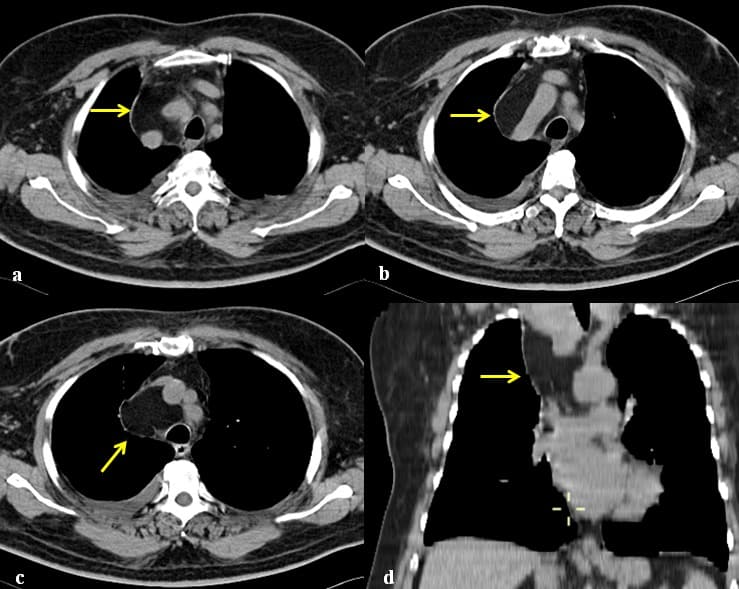
– Các u quái trưởng thành, ngấm vôi rất đậm dạng xương hoặc răng trong tổn thương. Các cấu trúc mỡ có thể biểu hiện vùng sáng hoặc có thể gặp hình ảnh mức dịch-mỡ trong tổn thương.
– Dấu hiệu ác tính: xâm lấn xung quanh: thành ngực, dịch màng phổi, dịch màng tim, di cănIV. Chẩn đoán CLVT
1. U quái lành tính
– Kích thước lớn 3-25cm. Tỷ trọng hỗn hợp, gồm các thành phần:
+ Thành phần nang (90%): 1 hoặc nhiều ổ, thành dày 1-5mm lát bởi tế bào biểu mô tiết chầy nhầy, có thể có vách, sau tiêm ngấm thuốc viền và vách. Các nang lông, tuyến da, cơ và thành phần mô mềm nằm trong nang.
+ Thành phần chất béo (76%): có thể tạo mức dịch-mỡ (10%)
+ Thành phần mô mềm: đồng nhất, ngấm thuốc sau tiêm.
+ Vôi hóa (53%): thường hình vành khăn, có thể thấy vôi hóa hình răng và xương (26%).
– U quái chưa trưởng thành thường chỉ có thành phần đặc.
– Khi có biến chứng vỡ tỷ trọng các thành phần không đồng nhất.2. U tế bào mầm ác tính
– Thành phần đặc chiếm ưu thế, mỡ (40%).
– Hoại tử, chảy máu, ít vôi hóa.
– Ngấm thuốc không đều sau tiêm.
– Biểu hiện di căn: xâm lấn thành ngực, màng phổi, màng tim, hạch vùng, di căn xa.V. Phân biệt
1. Lymphoma
– Các hạch khi chưa được điều trị hiếm khi ngấm vôi.
– Tổn thương phối hợp gặp trong 15%, thường do xâm lấn trực tiếp từ các hạch, có thể gặp dạng đông đặc phổi hay dạng nốt nhiều nơi. 15% kèm theo tràn dịch màng phổi.2. U mỡ tuyến ức
– Phần lớn không có triệu chứng, phát hiện tình cờ.
– Tuổi trung bình 21 tuổi.
– 25% trường hợp có biểu hiện do chèn ép: ho, khó thở và đau ngực.
– Vị trí thường gặp: góc tâm hoành
– Khối thường kích thước lớn, đường kính trung bình 20cm, nặng 500gram, mật độ mỡ, bờ đều, đa cung, vỏ bao rõ
– Khi lớn có khuynh hướng phát triển xuống thấp hướng về vòm hoành do u tương đối mềm, dễ thay đổi hình thái. Do vậy phần thấp của u trở nên lớn ưu thế, phần cao ít lớn hơn làm trung thất trên ít bị ảnh hưởng
– Đặc điểm hình ảnh: khối tỷ trọng mỡ với nhiều vách ngăn sợi mỏng, kéo dài dọc theo trung thất trước, phần tỷ trọng mô mềm không đồng nhất đại diện cho mô tuyến ức.3. Bệnh mỡ trung thất
– CT ngực cho thấy mô mỡ dày đặc, đồng nhất, không giới hạn bao bọc các cấu trúc giải phẫu ở tất cả các khoang trung thất.
– Bản chất lan tỏa giúp phân biệt với khối u trung thất khu trú.
Tài liệu tham khảo
* Mediastinal germ cell tumors: radiologic and pathologic correlation – M L Rosado-de-Christenson, P A Templeton, and C A Moran
* Mediastinal mature teratoma: imaging features – K H Moeller, M L Rosado-de-Christenson and P A Templeton
* Mediastinal lines, stripes and interfaces on PA chest radiograph with CT correlations – N. Bystrická, H. Poláková, J. Sykora; Bratislava/SK
* What the radiologist should know about mediastinum: from anatomy to imaging – L. Mazzamurro, M. Mereu, S. Conte
* Positive and differential diagnosis in tumoral pericardial involvement focused on CT examinations – A. Flintoaca-Filip, I. G. Lupescu, D. M. Tabac, M. Ichim, R. A. Capsa; Bucharest/RO
* Anterior mediastinum: anatomy and masses – know the normal to find the pathology – B. M. Araujo, A. F. S. Simões, P. M. M. Lopes
* Lesions of the anterior mediastinum: radiologic appearance and histologic diagnostic correlation after percutaneous needle biopsy – R. D. T. Mesquita, P. Ananias, P. M. M. Lopes
* Fat-containing lesions of the chest – E. Aydın, S. Bayraktaroglu, N. Ceylan, C. Altın, R. Savas; Izmir/TR
* Mediastinal masses in children: how helpful is CT in determining their nature? – G. Lembarki, K. Chbani, S. Salam, L. OUZIDANE; Casablanca/MA
* A diagnostic approach to the anterior mediastinal masses: Beyond the 4 T’s – R. Grippo, C. A. Mallio, B. Beomonte Zobel
* Cystic Mediastinal Lesions: A Pictorial Review – S. Loutfi, M. AL HOURI, E. K. Omar, S. Al Rajhi, S. Al Ghanem; Riyadh/SA
* Imaging findings of fat containing mediastinal lesions – H. Maki, Y. Ozawa, Y. Ishihara
* Spectrum of Teratoma: From Head to Toe, radiological pathological correlation – T. Raafat, Y. Mahfouz, M. ELshafiey, A. Refaat, I. Gouda ; Cairo/EG
* Imaging findings of three cases of large mediastinal mature cystic teratoma – Vo Tan Duc
* A diagnostic approach to the mediastinal masses – Sergi Juanpere
* Grainger & Allison’s Diagnostic Radiology – Andreas Adam



# Cập nhật nội dung bài viết & Case lâm sàng 13/7/2020
# Cập nhật nội dung bài viết & Case lâm sàng 6/1/2020
# Cập nhật nội dung bài viết & Case lâm sàng 24/11/2019
Mình vừa đăng ký tài khoản 18 tháng.
Tài khoản của bạn đã được kích hoạt!
Cảm ơn tác giả