I. Đại cương
– Nang đường mật (Choledochal cyst) là bệnh lý giãn bẩm sinh của đường mật dạng nang hình túi hoặc hình thoi mà không tắc ở phần thấp ống mật chủ.
– Bệnh lý hiếm gặp, với tỷ lệ mắc bệnh từ 1/100.000 – 1/150.000. Tỷ lệ mắc bệnh cao hơn ở khu vực Đông Á, đặc biệt là Nhật Bản, nơi tỷ lệ có thể lên đến 1/1000. 2/3 trường hợp báo cáo xuất hiện tại Nhật Bản.
– Được mô tả lần đầu tiên vào năm 1723 do hai nhà y học là Vater và Ezler.
– Ở trẻ em, kích thước đường mật thay đổi theo tuổi nên trên siêu âm khi ống mật chủ giãn > 10mm thì chẩn đoán nang ống mật chủ.
– Bệnh gặp đa số ở nữ giới, có thể gặp ở mọi lứa tuổi nhưng 2/3 được phát hiện < 10 tuổi, 1/4 trường hợp phát hiện trước 1 tuổi. Số bệnh nhân phát hiện ở tuổi sơ sinh và trước sinh ngày càng tăng nhờ các phương tiện chẩn đoán hình ảnh.
– Tam chứng điển hình: đau bụng – vàng da – sờ thấy khối u ở góc phần tư trên phải bụng.
– Điều trị: cắt bỏ hoàn toàn và nối mật ruột.
* Nguyên nhân
– Rối loạn chức năng vận động hệ đường mật: do thiếu vắng các tế bào thần kinh ở đoạn cuối ống mật chủ, gây ra tình trạng tắc nghẽn, làm phình giãn ống mật chủ phía trên tạo nang.
– Sai lệch trong quá trình tái rỗng hóa đường mật: Saito và Ishida cho rằng sự sai lệch trong quá trình tái rỗng hóa đường mật sẽ dẫn đến sự yếu kém, mất đi trương lực của thành ống mật chủ và làm hẹp ở đoạn cuối ống mật chủ. Chính áp lực cao trong lòng đường mật do lưu thông mật ruột bị cản trở ở đoạn hẹp cuối ống mật chủ kết hợp với hiện tượng yếu kém của thành đường mật, làm cho ống mật chủ có khuynh hướng giãn dần ra và hình thành nang.
– Kênh chung mật tụy dài: Bất thường vị trí của mầm tụy lưng và mầm tụy bụng dẫn đến sự kết hợp bất thường giữa ống tụy và ống mật, tạo nên ống chung tụy – mật quá dài và góc hợp lưu giữa ống tụy và ống mật chủ thay đổi => hậu quả là sự trào ngược dịch tụy vào ống mật chủ và ngược lại, sự kích thích trường diễn của dịch tụy trong lớp thượng bì của ống mật chủ gây viêm, xơ hóa làm yếu đi thành ống mật chủ, cuối cùng dẫn đến giãn ống mật chủ.
NỘI DUNG WEB
» 422 Bài giảng chẩn đoán hình ảnh
» X-quang / Siêu âm / CT Scan / MRI
» 25.000 Hình ảnh case lâm sàng
ĐỐI TƯỢNG
» Kỹ thuật viên CĐHA
» Sinh viên Y đa khoa
» Bác sĩ khối lâm sàng
» Bác sĩ chuyên khoa CĐHA
Nội dung Bài giảng & Case lâm sàng thường xuyên được cập nhật !
Đăng nhập Tài khoản để xem Nội dung Bài giảng & Case lâm sàng !!!
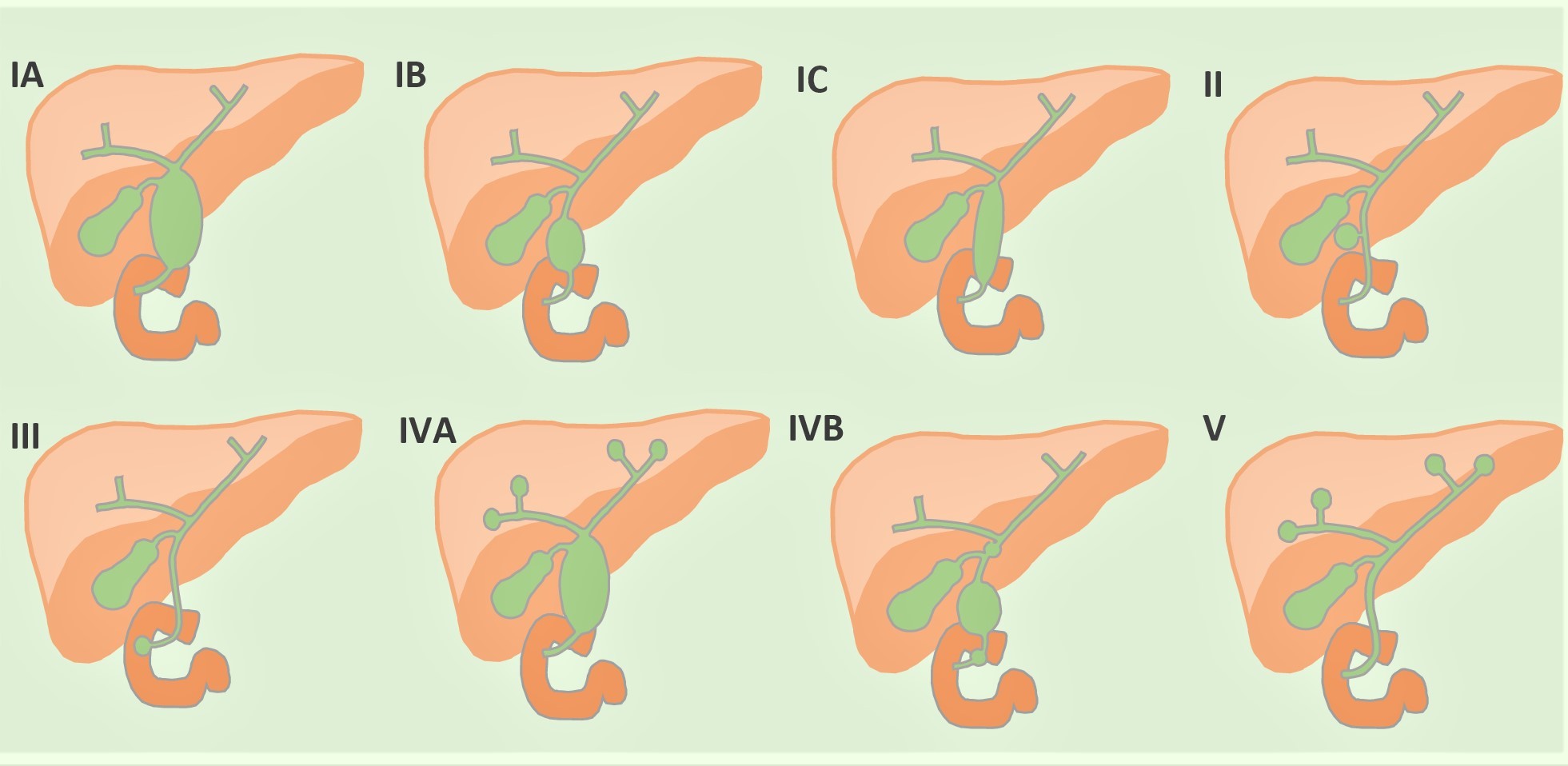
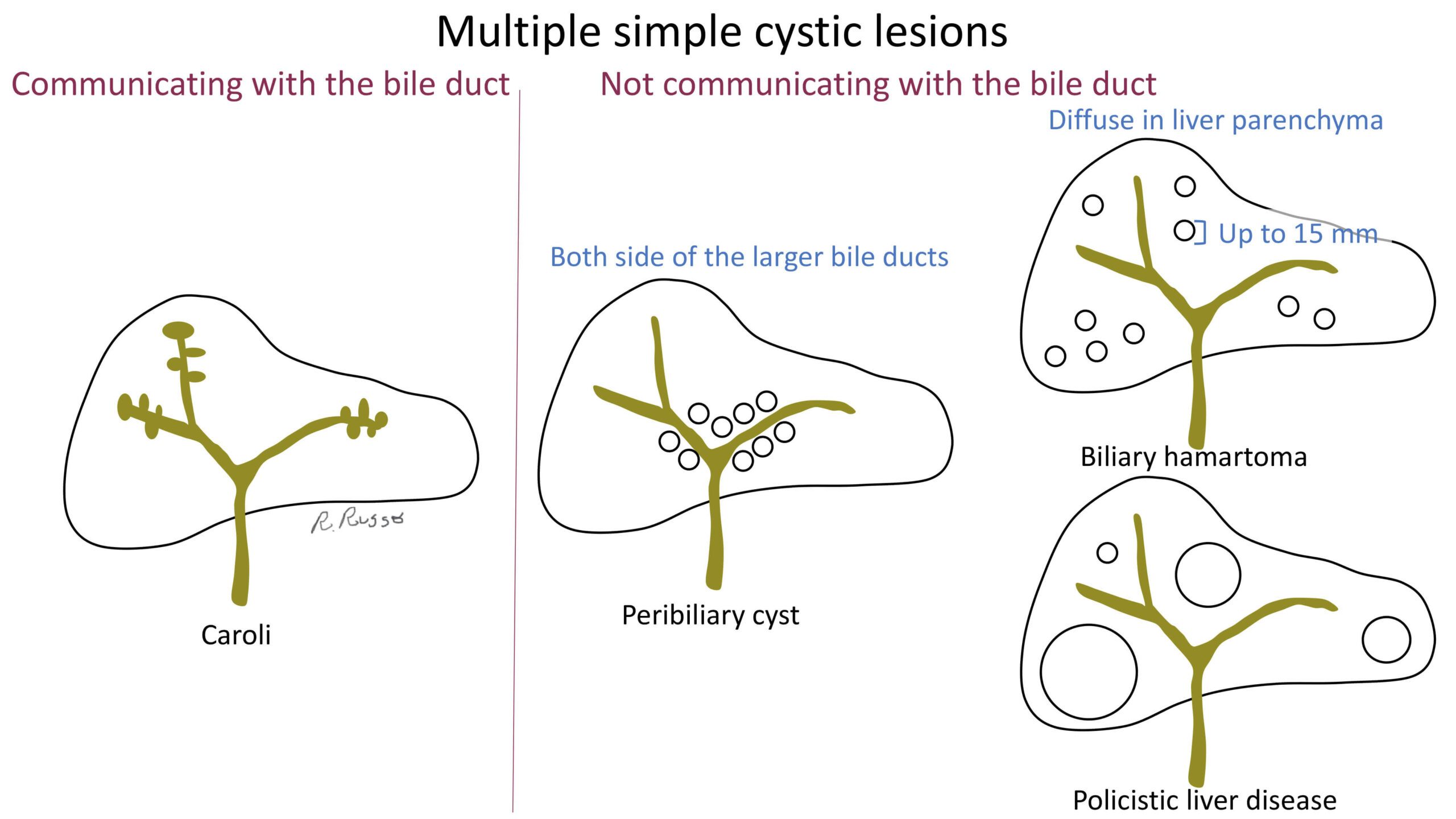
– Loại I (80-90%): giãn dạng hình thoi đường mật ngoài gan, gồm 3 loại: – Bệnh Caroli là giãn bất thường dạng nang của đường mật trong gan, có thể một phần hoặc toàn bộ đường mật. Lâm sàng thường thấy là ứ mật mạn, nhiễm trùng đường mật tái phát. Sỏi đường mật trong gan thường gặp và làm nặng thêm triệu chứng. Có thể tiến triển thành ung thư đường mật. Hay đi kèm với bệnh thận đa nang hay bệnh xốp thận. – Type I: Phẫu thuật cắt bỏ toàn bộ nang và lập lại lưu thông mật ruột bằng nối mật ruột trên quai Rouxen – Y. * Hệ đường mật trong gan * Hệ đường mật ngoài gan – Tổn thương dạng nang dịch giảm âm với thành mỏng liên tục với đường mật trong và ngoài gan. Nang ống mật chủ thường tùy hành với tĩnh mạch cửa và đè võng tình mạch này. => Case lâm sàng 1: – Hình ảnh đường mật giãn dạng nang, đường mật vị trí thượng lưu thường không giãn. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: – Cộng hưởng từ mật tụy (MRCP): hình ảnh cây đường mật với các đoạn giãn dạng nang hình túi hoặc hình thoi, thể hiện sự liên thông giữa các nang và đường mật liền kề. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: => Case lâm sàng 8: * Túi thừa tá tràng * Nang ruột đôi * Nang giả tụy – Cấu trúc dạng nang, không liên tục với đường mật. * U tụy dạng nang – Hình ảnh nhiều ổ dịch rỗng âm và giảm âm trong nhu mô có kích thước khác nhau, nằm chủ yếu vùng quanh rốn gan và dọc theo đường mật. Việc chứng minh mối liên hệ giữa các nang và hệ thống đường mật có thể gặp khó khăn trên hình ảnh siêu âm. – Nhiều cấu trúc dạng nang kích thước khác nhau, liên tục với đường mật, đường mật trong gan giãn. => Case lâm sàng 1: – Xung đường mật (MRCP): đường mật trong gan giãn dạng nang, thể hiện tính liên tục của nang với đường mật => Case lâm sàng 1: – Sau tiêm: tĩnh mạch cửa ngấm thuốc bao quanh bởi đường mật giãn => Dấu hiệu chấm trung tâm “Central dot sign” => Case lâm sàng 1: * Đa u mô thừa đường mật (Multiple biliary hamartomas): => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: => Case lâm sàng 7: – Đặc điểm CT: => Case lâm sàng 1: => Case lâm sàng 2: – Đặc điểm MRI: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: * Nấm Candida – Thường biểu hiện dưới dạng nhiều vi apxe rải rác trong nhu mô gan và lách. => Case lâm sàng 1:* Phân loại Todani
+ IA: giãn toàn bộ đường mật ngoài gan và ống túi mật đổ vào đoạn ống mật giãn.
+ IB: giãn khu trú đường mật ngoài gan, thường ở đoạn xa và ống túi mật đổ vào đoạn ống mật bình thường.
+ IC: giãn toàn bộ phần ống mật chủ.
– Loại II (3%): giãn dạng hình túi đường mật ngoài gan (đoạn trên tá tràng) hoặc đường mật trong gan.
– Loại III (5%): túi sa lồi của ống mật chủ vào trong lòng tá tràng.
– Loại IV (10%): nang đường mật ngoài gan và đường mật trong gan.
+ IVA: giãn dạng hình thoi toàn bộ đường mật ngoài gan và nang đường mật trong gan.
+ IVB: giãn dạng nang nhiều đoạn đường mật ngoài gan.
– Loại V: giãn đường mật trong gan thành một hoặc nhiều nang (Caroli).* Bệnh Caroli
– Phân loại:
+ Dạng đơn thuần: ít gặp, chỉ tìm thấy tổn thương giãn đường mật trong gan, ở các ống dẫn mật lớn.
+ Dạng kết hợp (Hội chứng Caroli): thường gặp nhiều hơn, thương tổn giãn đường mật cả ống dẫn mật lớn và ống nhỏ, kết hợp bệnh lý xơ hóa gan bẩm sinh, bệnh giãn các ống thận, bệnh lý thận đa nang trẻ em. Có thể đi kèm với tăng áp tĩnh mạch cửa.
– Jacques Caroli là người đã mô tả bệnh này vào năm 1958. Bệnh được xem là bệnh di truyền NST lặn, tỷ lệ gặp như nhau giữa nam và nữ, bệnh được xem là loại V theo phân loại Todani.
– Bệnh thường phát hiện ở tuổi nhỏ, phân bố đồng đều ở cả hai giới tính.
– Bệnh Caroli thuộc về dị dạng của tấm ống động mạch. Các tấm ống động mạch là một lớp tế bào tiền thân gan bao quanh các nhánh tĩnh mạch cửa, và là thành của các ống dẫn mật trong gan.
– Lâm sàng: bệnh nhân thường không có triệu chứng trong 20-40 năm đầu đời. Một số bệnh nhân có thể không bao giờ xuất hiện triệu chứng. Triệu chứng thường gặp: đau vùng hạ sườn phải, sỏi mật tái phát, viêm đường mật, các biểu hiện của tăng áp tĩnh mạch cửa (nô máu, đi ngoài phân đen).* Điều trị phẫu thuật
– Type II: Phẫu thuật cắt bỏ túi thừa.
– Type III: chỉ định phụ thuộc kích thước nang
+ ≤ 3cm chỉ định can thiệp nội soi qua thực quản cắt cơ thắt Oddi
+ > 3 cm phẫu thuật cắt bỏ nang hoặc mở vào tá tràng và trồng lại ống tụy vào tá tràng nếu ống tụy bị cắm vào trong nang.
– Type IV: Phẫu thuật cắt toàn bộ ống mật chủ ngoài gan bị giãn, nối ống gan còn lại với ruột trên quai chữ Y, với nang trong gan không cần xử trí gì trừ khi có sỏi, apxe hay hẹp đường mật => chỉ định cắt bỏ đoạn hẹp hoặc cắt bỏ thùy gan)
– Type V (Caroli disease): Cắt bỏ thùy gan nếu nang ở 1 thùy (thường là thùy gan trái). Tuy nhiên, cần đánh giá chức năng gan còn lại có đủ không trước khi phẫu thuật cắt 1 thùy gan. Với những trường hợp nang đường mật cả 2 thùy, xơ gan mật, suy gan hoặc tăng áp lực cửa có thể có chỉ định ghép gan.II. Giải phẫu
– Đường mật bắt đầu từ các tiểu quản mật, chúng không có thành riêng và được giới hạn bởi 2-3 màng tế bào gan lân cận.
– Các tiểu quản mật hợp thành những ống lớn hơn ở ngoại vi tiểu thùy gan, thành ống này được cấu trúc từ tế bào biểu mô đường mật. Các ống nhỏ này hợp thành ống gian tiểu thùy rồi thành ống hạ phân thùy.
– Ống mật đi cùng tĩnh mạch cửa, động mạch gan nên chúng man tên hạ phân thùy tương ứng. Ở trong các hạ phân thùy các nhánh đường mật có thể đi trước hoặc sau tĩnh mạch cửa tương ứng.
– Các ống mật ở hạ phân thùy trong gan hợp thành ống gan phải và ống gan trái ở mức rốn gan. Ống gan phải và trái có đường kính không quá 2mm và thường ở trước tĩnh mạch cửa. Các ống này bên trong được lót bởi tế bào thượng bì và bên ngoài là lớp mô xơ.
– Sau khi vừa ra khỏi rốn gan, ống gan phải và trái hợp lưu thành ống gan chung (đường kính 4-5mm), tiếp tục hướng xuống dưới và hợp với ống túi mật tạo thành ống mật chủ (đường kính 5-6mm).
– Ống mật chủ tiếp tục đi xuống dưới, vào trong và ra sau để cùng ống tụy đổ vào tá tràng.
– Ống mật chủ chia thành 4 đoạn:
+ Đoạn nằm trên bờ phải mạc nối nhỏ.
+ Đoạn nằm sau D1 tá tràng.
+ Đoạn nằm sau ngoài đầu tụy.
+ Đoạn cuối từ sau đầu tụy, ống mật chủ đổi hướng đi ra phía ngoài và hợp dòng với ống tụy để chung vào nhú hình nón, gọi là bóng Vater nằm trên thành sau D2 tá tràng. Vị trí đổ vào tá tràng có cơ vòng Oddi làm nhiệm vụ điều hóa sự bài tiết dịch mật và tụy.III. Chẩn đoán siêu âm
– Dịch mật có thể trong hoặc lắng cặn bùn mật, đôi khi kèm theo sỏi.
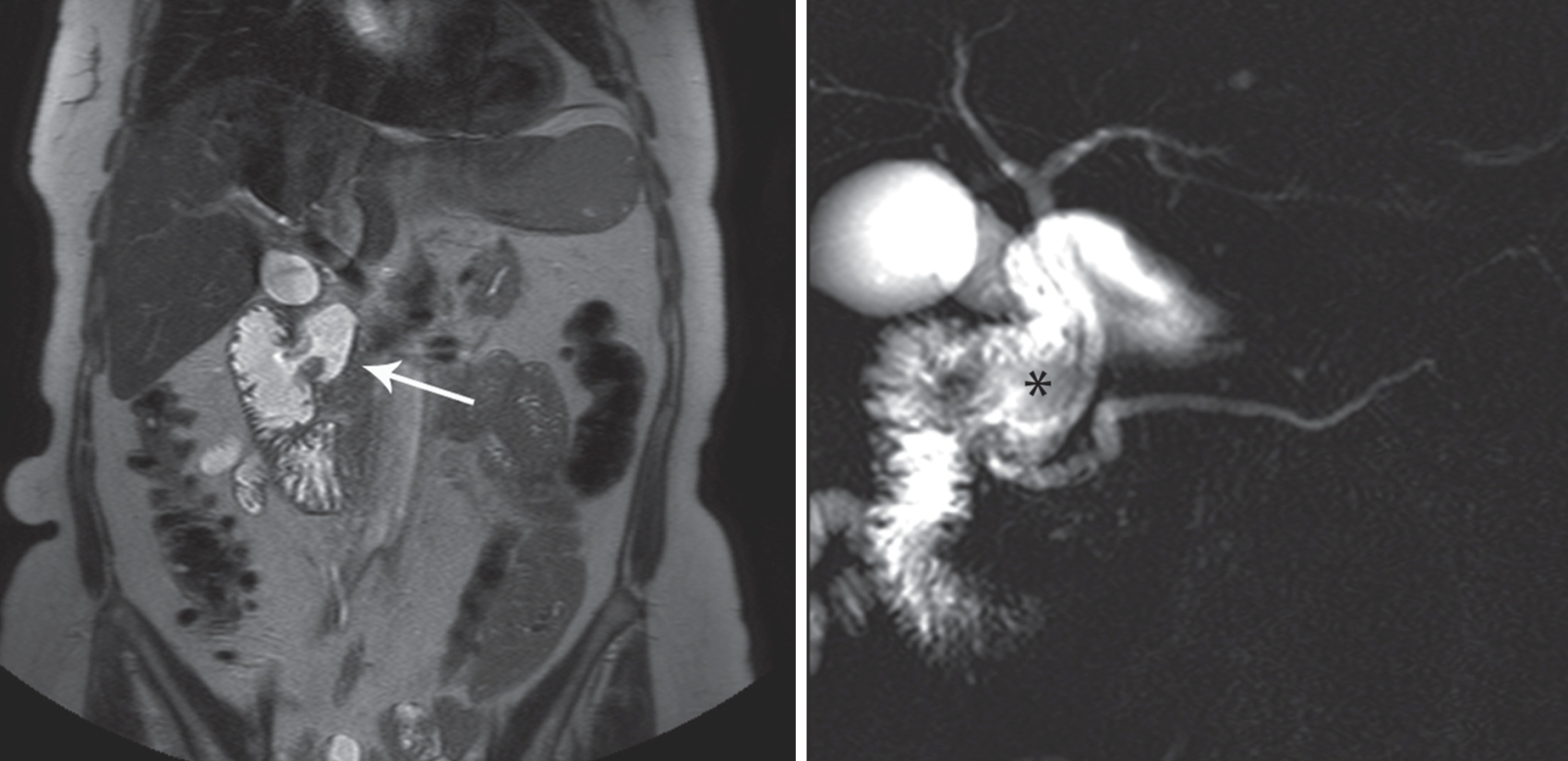
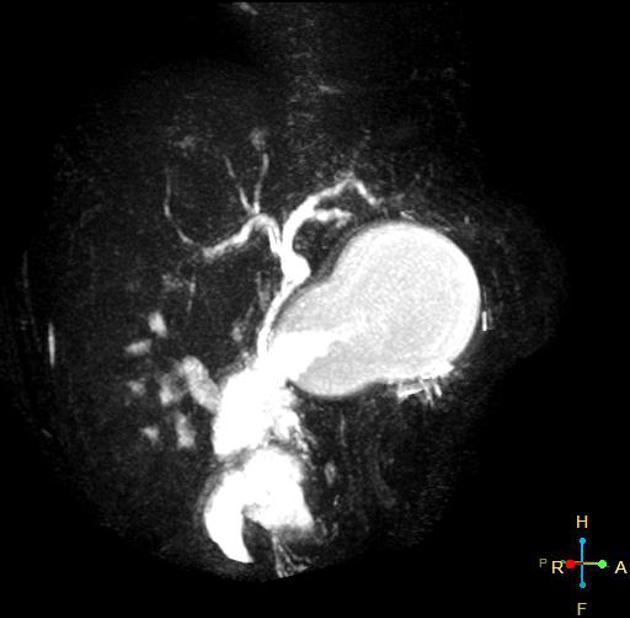
– Nang thường có hình thoi, hình túi hiếm gặp. Tổn thương chỉ giới hạn ở đường mật chính, nhưng có thể gây giãn ống gan phải và hoặc trái.
– Mức độ giãn đường mật thượng lưu không tương ứng với mức độ giãn ống mật chủ => phân biệt với nguyên nhân giãn ống mật chủ do bít tắc.
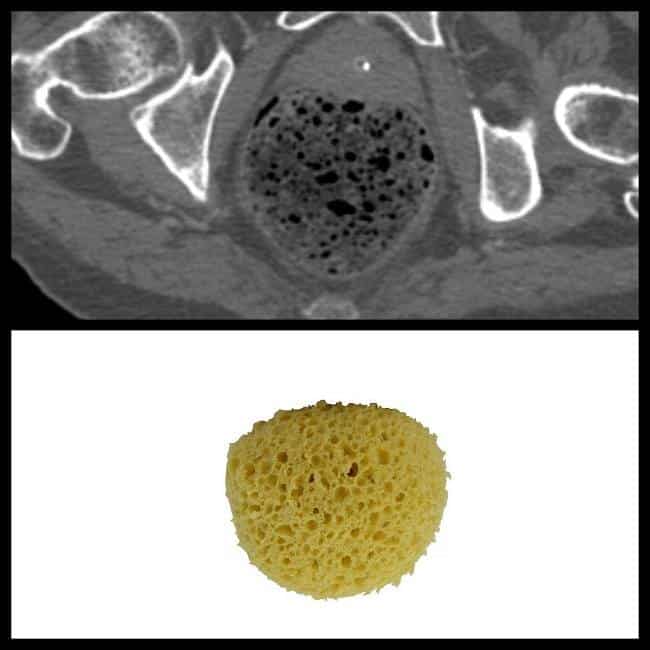
– Loại IV hoặc V: xuất hiện dưới dạng nhiều nang trong gan với hiệu ứng tăng âm phía sau. Khó chứng minh sự liên thông với hệ thống đường mật khi sử dụng siêu âm đối với các nang trong gan.
– Biến chứng nếu có: biến đổi ác tính hóa thể hiện bởi sự xuất hiện phần chồi đặc trên thành của nang.
– Khi lâm sàng biểu hiện bệnh cảnh viêm phúc mạc thì thường cảnh báo biến chứng vỡ của nang, biến chứng này thường xảy ra ở trẻ sơ sinh và trẻ nhỏ.IV. Chẩn đoán CLVT
– Đường mật giãn không liên tục hoặc giãn không tương xứng với mức độ giãn ống mật chủ.
– Việc xác nhận mối liên thông giữa nang trong gan và đường mật là khó khăn, tái tạo hình ảnh đa mặt phẳng có thể hỗ trợ chẩn đoán.
– Dấu hiệu nghi ngờ biến đối ác tính hoặc nhiễm trùng: thành nang dày, nốt đặc thành nang.V. Chẩn đoán MRI
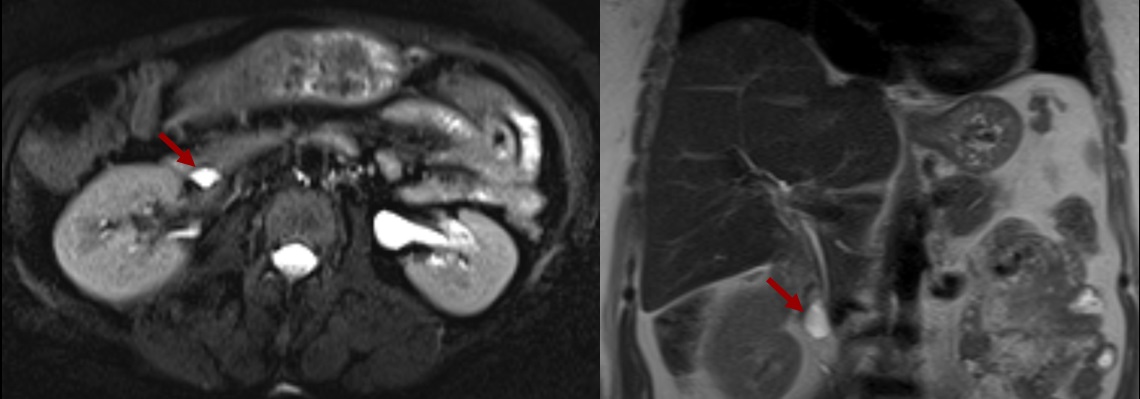
– Đường mật giãn dạng nang hoặc dạng hình thoi, chứa dịch mật tăng tín hiệu trên T2W, giảm tín hiệu trên T1W, nằm ở đường mật trong gan, ngoài gan hoặc cả hai.
– Có thể kết hợp sỏi đường mật: hình ảnh trống tín hiệu trên T1W và T2W. Với bùn mật sẽ tăng tín hiệu trên T1W.
– Phát hiện bất thường: tăng tín hiệu thành bất thường hoặc thành dày lên có thể chỉ ra khả năng nhiễm trùng thứ phát hoặc nghi ngờ ung thư, đặc biệt nếu có thành dày dạng nốt hoặc không đều.VI. Phân biệt
VII. Bệnh Caroli
1. Chẩn đoán siêu âm
– Các vách âm tăng âm có thể cắt ngang hoàn toàn hoặc không hoàn toàn lòng ống mật giãn, được gọi là dấu hiệu cầu nội ống “intraductal bridging sign”.
– Các nang này có thể bao quanh mạch máu hoặc trong nang có sỏi.
– Các nhánh tĩnh mạch cửa nhỏ được bao quanh một phần hoặc hoàn toàn bởi đường mật giãn => dấu hiệu chấm trung tâm “celtral dot sign”.
– Doppler chứng minh sự hiện diện dòng chảy trong cuống mạch cửa ở trung tâm của nang, đặc biệt là trong cuống mạch này vừa có nhánh tĩnh mạch cửa vừa có nhánh động mạch gan nên tín hiệu Doppler cho thấy vừa có phổ dạng liên tục của tĩnh mạch cửa vừa có phổ dạng đập của động mạch.2. Chẩn đoán CLVT
– Phân bố dạng lan tỏa hoặc theo thùy hoặc theo đoạn.
– Dấu hiệu chấm trung tâm “Central dot sign”: là nhánh tĩnh mạch cửa ngấm thuốc được bao quanh bởi đường mật giãn dạng nang.3. Chẩn đoán MRI
– T1W: đường mật trong gan giãn dạng nang, giảm tín hiệu.
– T2W: đường mật giãn dạng nang tăng tín hiệu, bao quanh nhánh tĩnh mạch cửa giảm tín hiệu (Dấu hiệu chấm trung tâm “Central dot sign”).4. Chẩn đoán phân biệt
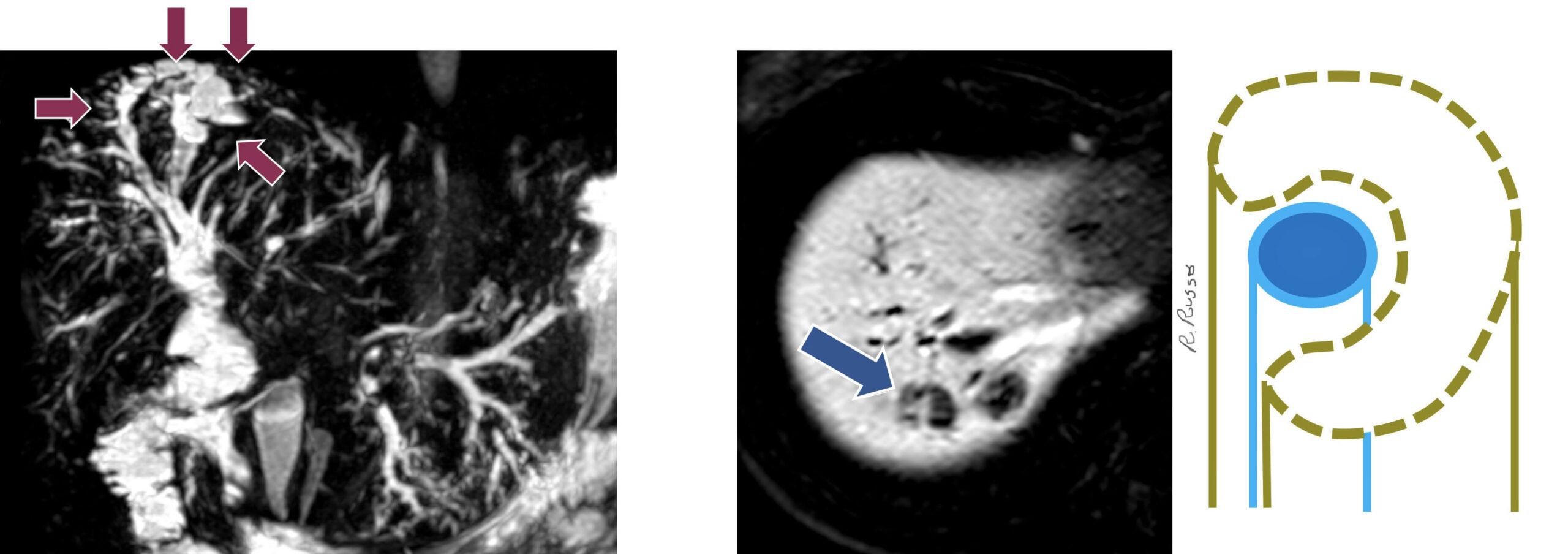
– Đa u mô thừa đường mật (Multiple biliary hamartomas – MBH) là một nguyên nhân hiếm gặp của nhiều tổn thương gan lành tính. Tình trạng này còn được gọi là phức hợp Von Meyenburg, đa u mô thừa ống mật hay u mô thừa nhỏ đường mật . MBH không biểu hiện triệu chứng và thường được tìm thấy một cách tình cờ, khi đó cần chẩn đoán phân biệt với những nguyên nhân khác cũng gây tổn thương gan đa ổ, đặc biệt là thương tổn do di căn.
– Là một dị dạng đường mật dạng nang lành tính. Harmatoma đường mật thường nghèo mạch máu, một hay nhiều ổ, kích thước thường < 1cm. Chúng xuất phát từ những ống mật bào thai không chuyển dạng được. Nữ gặp nhiều hơn 3 lần so với nam giới.
– Tổn thương thường đa ổ, hình tròn nhỏ hoặc không đều lan tỏa nhu mô gan, với sự ưu thế ở các vùng dưới bao gan. Kích thước khoảng 5-30 mm khi phát hiện bằng hình ảnh (tuy nhiên hầu hết các tổn thương đều <10 mm). Có thể ở dạng đặc, nang hoặc hỗn hợp, không thông với đường mật.
– Đặc điểm siêu âm:
+ Tổn thương đa ổ, tròn đều, ranh giới rõ.
+ Các phần xơ hóa của tổn thương tăng âm mạnh, trong khi các thành phần dạng dịch hoặc nang thì giảm âm.
+ Hamartoma nhỏ thường tăng hồi âm. Tổn thương > 10mm có thể giảm âm hoặc trống âm hoặc có hình ảnh “đuôi sao chổi”.
+ Tổn thương đa ổ, kích thước < 15mm.
+ Giảm tỷ trọng.
+ Không ngấm thuốc sau tiêm.
+ Tổn thương đa ổ có ranh giới rõ, dạng nang. Có thể có bờ đa cung và vách bên trong.
+ T1W: giảm tín hiệu ở cả tổn thương dạng nang và dạng đặc. Có thể tăng tín hiệu do nồng độ protein hay xuất huyết trước đó.
+ T2W: tăng tín hiệu rất mạnh ở các thành phần dạng nang, tạo hình ảnh giống bầu trời đầy sao (starry-sky appearance). Tín hiệu trung bình ở các tổn thương dạng đặc.
+ DWI: không hạn chế khuếch tán.
+ T1 Gado: thường không ngấm thuốc, hình ảnh ngấm thuốc viền mỏng tạo ra do nhu mô gan và mô xơ xung quanh ngấm thuốc. Ít gặp hơn, có thể thấy ngấm thuốc đồng nhất hoặc ngấm thuốc viền ngoại vi.
+ Xung đường mật MRCP: các tổn thương tăng tín hiệu rất mạnh, không có sự liên kết với hệ thống đường mật.
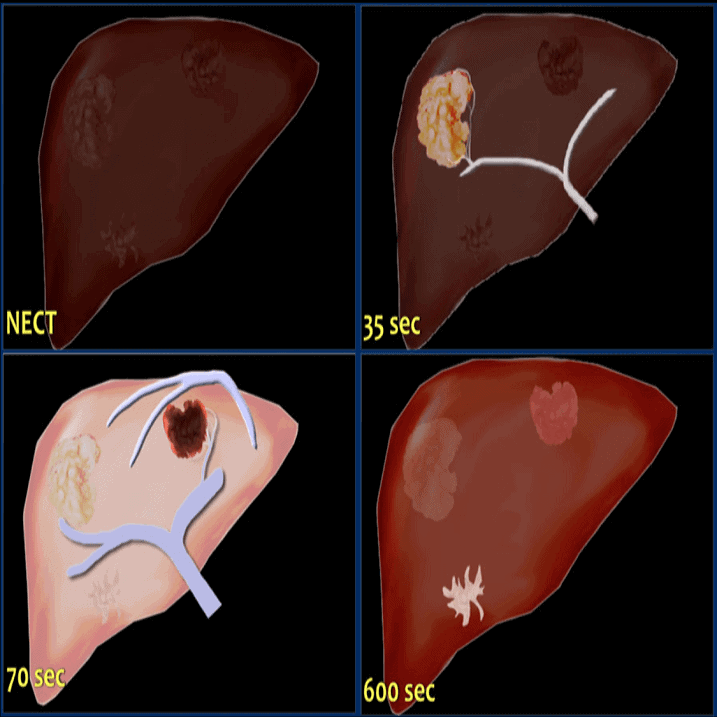
– Có thể có hiện tượng ngấm thuốc trung tâm hoặc các vùng trung tâm giảm tỷ trọng không ngấm thuốc.
– Khoảng 1/3 trường hợp cho thấy tăng tỷ trọng trong thì động mạch mà không có vùng giảm tỷ trọng trung tâm. Có thể ngấm thuốc viền ngoại vi.
– Đôi khi có thể xuất hiện các điểm tăng tỷ trọng nhỏ ở trung tâm hoặc lệch tâm, có khả năng phản ánh sự hiện diện của pseudohyphae (dạng sợi nấm giả).
Tài liệu tham khảo
* Congenital Cystic Lesions of the Biliary Tree – Santiago, Rui Loureiro, Luis Curvo-Semedo
* Choledochal Malformations: Surgical Implications of Radiologic Findings – James S. Banks, Gaurav Saigal
* Choledochal cysts: classification and cholangiographic appearance – S J Savader, J F Benenati, A C Venbrux
* Value of MR cholangiopancreatography in evaluating choledochal cysts – H Irie, H Honda, M Jimi, K Yokohata
* MRCP findings of the choledochal cyst and anomalous pancreatico-biliary duct union : A comprehensive review with comparison to ERCP findings – M. J. Y. Kim
* Bile duct dilatation: what the radiologist should look for – T. Kebbou, A. El Berhoumi, A. Beddi, S. El Manjra, P. S. Lezar, M. P. F. Essodegui; Casablanca/MA
* Congenital cystic dilatation of the bile duct: A comprehensive review – T. K. Kim, H. Yu, H.-J. Jang; Toronto, ON/CA
* Choledochal cysts in children. What the radiologist should know – M. T. Garzon Guiteria
* Choledochal cysts, a multimodality approach with focus on MRCP findings – J. A. Sanabria
* Imaging Features of Adult Choledochal Cysts: a Pictorial Review – Hae Kyung Lee, MD
* Pediatric choledochal cysts: diagnosis and current management – Kevin C. Soares
* Imaging of choledochal cysts – Vanessa A. Lewis
* Cystic Bile Duct Dilatations and Caroli’s Disease – Felice Giuliante, Agostino Maria De Rose,and Gennaro Nuzzo
* Choledochal Malformations: Surgical Implications of Radiologic Findings – James S. Banks, Gaurav Saigal, Joseph M. D’Alonzo




# Cập nhật nội dung bài viết & Case lâm sàng 18/2/2022
# Cập nhật nội dung bài viết & Case lâm sàng 3/12/2021
# Cập nhật nội dung bài viết & Case lâm sàng 1/3/2021
# Cập nhật nội dung bài viết & Case lâm sàng 5/1/2021
# Cập nhật nội dung bài viết & Case lâm sàng 6/11/2020