I. Đại cương
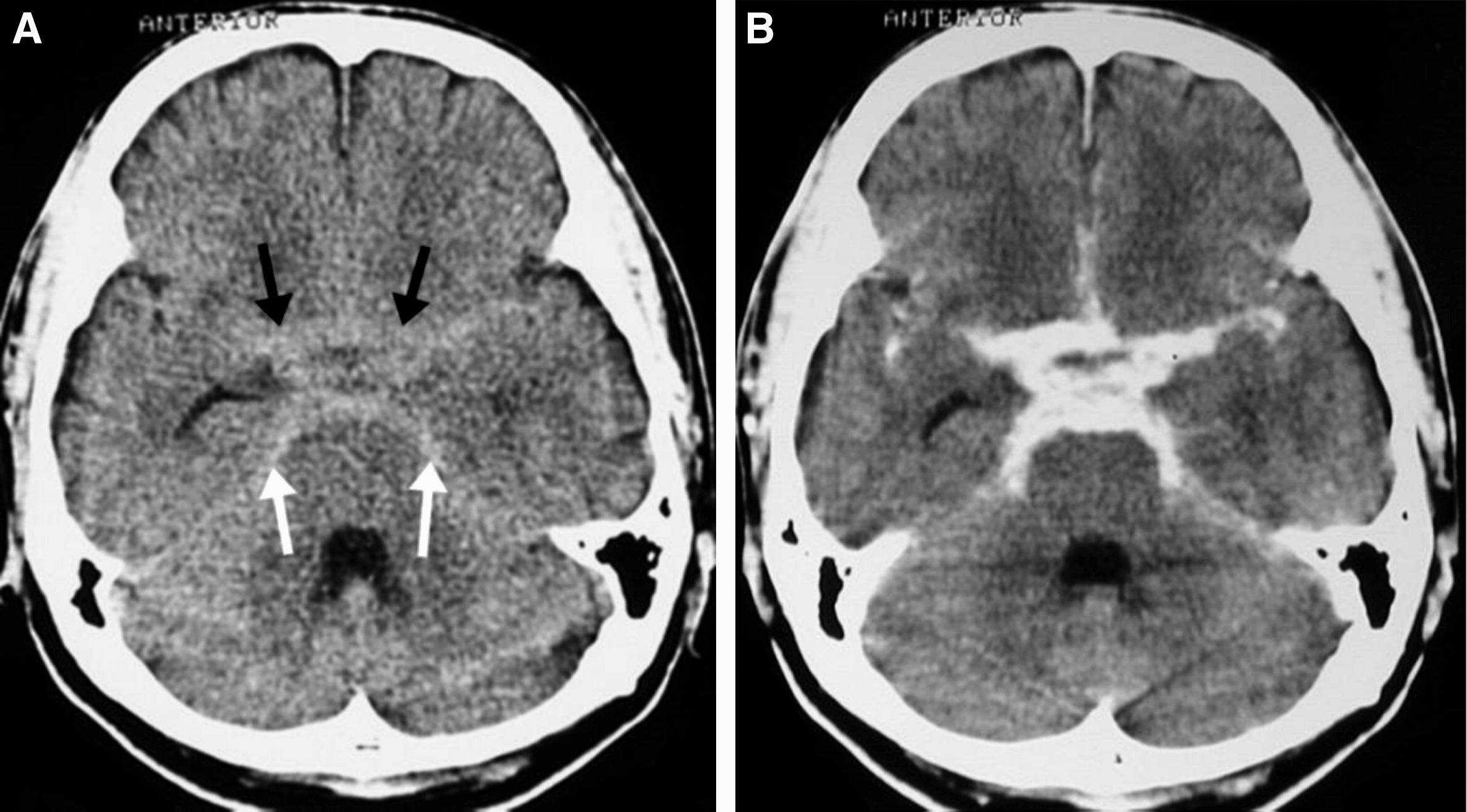
– Chảy máu dưới nhện (Subarachnoid Hemorrhage – SAH) là một loại chảy máu nội sọ ngoài trục, chảy máu khoang giữa màng nhện và màng mềm. Còn gọi là xuất huyết màng não, từ đó máu đổ vào các bể não, rãnh cuộn não, khe liên bán cầu.
– Bệnh nhân thường là người trung niên lớn tuổi, thường < 60 tuổi.
– Chiếm 3% các trường hợp đột quỵ và 5% các ca tử vong do đột quỵ
– Yếu tố nguy cơ:
+ Tiền sử gia đình.
+ Tăng huyết áp.
+ Nghiện rượu nặng.
+ Bệnh thận đa nang di truyền trội.
+ Bệnh Ehlers-Danlos type IV.
+ Hội chứng Marfan.
+ U sợi thần kinh type 1.
+ Giới tính nữ: nguy cơ cơ bản tăng khoảng 1.5 lần.
+ Người gốc Phi: nguy cơ cơ bản tăng khoảng 2 lần.
– Triệu chứng lâm sàng:
+ Bệnh nhân thường xuất hiện với cơn đau đầu dữ dội, được mô tả là cơn đau đầu khởi phát đột ngột và là cơn đau đầu tồi tệ nhất trong đời họ. Thường đi kèm với sợ ánh sáng và hội chứng màng não.
+ Các triệu chứng thần kinh khu trú thường xuất hiện cùng lúc với cơn đau đầu hoặc ngay sau đó.
+ 50% bệnh nhân giảm hoặc mất ý thức.
– Nguyên nhân:
+ Chấn thương.
+ Tự phát.
+ Vỡ phình mạch: 85%.
+ Chảy máu quanh trung não: 10%
+ Dị dạng động tĩnh mạch.
+ Bệnh mạch máu não dạng bột.
+ Vỡ phình mạch do viêm.
+ Hội chứng co thắt mạch não có thể hồi phục.
+ Rò động tĩnh mạch màng cứng.
+ Dị dạng động tĩnh mạch tủy sống.
+ Nhồi máu tĩnh mạch.
+ Xuất huyết tuyến yên.
+ Thuốc kích thích giao cảm (ví dụ: cocaine).
+ Viêm mạch máu não.
+ Liệu pháp chống đông máu.
* Giải phẫu màng não
– 3 lớp màng bao bọc từ ngoài vào trong: màng cứng, màng nhện, màng nuôi.
– Tạo nên 3 khoang: ngoài màng cứng, dưới màng cứng, dưới nhện
– Màng cứng: phủ mặt trong hộp sọ, dính liền cốt mạc ở liềm đại não. Màng cứng tách ra các vách: lều tiểu não, liềm đại não, lều tuyến yên, lều hành khíu.
– Màng nhện: gồm 2 lá dính nhau.
– Màng nuôi (màng mềm): phủ mặt ngoài nhu mô não.
Tài liệu tham khảo
* Hình ảnh cộng hưởng từ chảy máu não – GS.TS Phạm Minh Thông, TS. Nguyễn Duy Trinh
* Imaging of intracranial hemorrhage: Subarachnoid hemorrhage and its sequelae – Matthew D. Alexander, MD; Nerissa U. Ko, MD; and Steven W. Hetts, MD
* Assessing Vasospasm Risk Post Subarachnoid Haemorrhage with the Modified Fisher Scale – Pearson, M. Fielder, A. Coulthard; QLD/AU
* Subarachnoid haemorrhage- causes and diagnoses – M. Juković, T. Koković, V. Kadic, A. Petres, S. Stojanovic, D. Andjelic, V. Till; Novi Sad/RS
* Detecting subarachnoid hemorrhage: Comparison of combined FLAIR/SWI versus CT – Rajeev Kumar Vermaa, Raimund Kottkea, Lukas Andereggen
* The role of CT-angiography in the diagnostic of cerebral aneurysm as a cause of subarachnoid hemorrhage – T. Gramada, B. I. Dobrovat, D. Negru; Iasi/RO
* Cerebral venous thrombosis: a rare cause of subarachnoid hemorrhage – M. Pedrosa Garriguet, E. Roldán Romero, J. E. Gordillo Arnaud, R. Oteros Fernández; Córdoba/ES
* Pseudo-Subarachnoid Hemorrhage: A Potential Imaging Pitfall Associated with Diffuse Cerebral Edema – Curtis A. Given, Jonathan H. Burdette, Allen D. Elster and Daniel W. Williams
* Evaluation of Traumatic Subarachnoid Hemorrhage Using Susceptibility-Weighted Imaging – Z. Wu S. Li J. Lei D. An E.M. Haacke
* Subarachnoid Hemorrhage: Beyond Aneurysms – Carrie P. Marder Vinod Narla James R. Fink Kathleen R. Tozer Fink
* Subarachnoid haemorrhage: diagnosis, causes and management – J van Gijn, G J Rinkel
* Interpretive pitfalls in CTA imaging post subarachnoid haemorrhage – K. Anand, E. Y. A. Palkhi, J. Zhong
* Brain Imaging with MRI and CT An Image Pattern Approach – Zoran Rumboldt






# Cập nhật nội dung bài viết & Case lâm sàng 15/4/2025
# Cập nhật nội dung bài viết & Case lâm sàng 18/1/2025
# Cập nhật nội dung bài viết & Case lâm sàng 29/4/2024