I. Đại cương
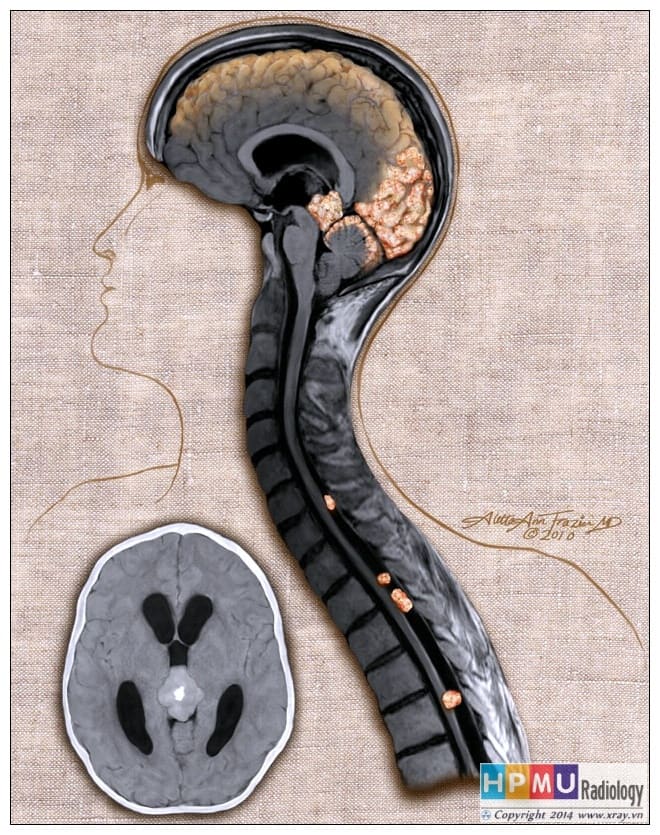
– U vùng tuyến tùng (Pineal Region Tumors) là khối u nằm ở vùng này bao gồm u của tuyến tùng và u các thành phần, cấu trúc của vùng này.
– U chiếm khoảng 3-9% khối u trong sọ. Khối u vùng này có thể gây chèn ép não thất III, chèn ép cống não, cuống não trên, tiểu não, hố sau, phần trên não thất IV, củ não sinh tư.
– Biểu hiện lâm sàng:
+ Hội chứng Parinaud: liệt vẫn nhạn theo chiều dọc, giãn đồng tử, liệt hội tụ 2 mắt, co thắt mi do chèn ép hoặc xâm lấn màng mái.
+ Não úng thủy do tắc nghẽn cống não
+ Đau đầu, buồn nôn do tăng áp lực nội sọ.
+ Dậy thì sớm do u tế bào mầm
+ Giảm ý thức và đâu đầu: do xuất huyết trong nang
+ Hội chứng Parkinson
NỘI DUNG WEB
» 422 Bài giảng chẩn đoán hình ảnh
» X-quang / Siêu âm / CT Scan / MRI
» 25.000 Hình ảnh case lâm sàng
ĐỐI TƯỢNG
» Kỹ thuật viên CĐHA
» Sinh viên Y đa khoa
» Bác sĩ khối lâm sàng
» Bác sĩ chuyên khoa CĐHA
Nội dung Bài giảng & Case lâm sàng thường xuyên được cập nhật !
Đăng nhập Tài khoản để xem Nội dung Bài giảng & Case lâm sàng !!!
– U nguồn gốc tế bào tuyến tùng: u tế bào tuyến tùng (pineocytoma), u nguyên bào tuyến tùng (pineoblastoma), u tuyến tùng biệt hóa vừa, nang tuyến tùng – Kích thước 7x6x3mm – U tế bào tuyến tùng (Pineocytoma) xếp loại Grade I-II (WHO), chiếm 14-16% u nguồn gốc tuyến tùng. => Case lâm sàng 1: => Case lâm sàng 2: – Cộng hưởng từ: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: – Xếp loại Grade II hoặc Grade III (WHO) => Case lâm sàng 1: => Case lâm sàng 2: – U nguyên bào tuyến tùng (Pineoblastoma) xếp loại Grade IV (WHO), chiếm 40% u nguồn gốc tuyến tùng – Đặc điểm MRI: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: + Tổn thương thường tăng tỷ trọng hơn so với nhu mô não. => Case lâm sàng 1: – Cộng hưởng từ: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: * U quái (Teratoma) => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Case lâm sàng 6: – Xảy ra ở mọi lứa tuổi, ưu thế 20-30 tuổi. – Đặc điểm cắt lớp vi tính: tổn thương tỷ trọng dịch, giới hạn rõ, vôi hóa ngoại vi (25%). Sau tiêm ngấm thuốc viền. => Case lâm sàng 1: nang vôi hóa => Case lâm sàng 2: nang vôi hóa – Đặc điểm hình ảnh MRI: => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: nang chảy máu – Ít gặp => Case lâm sàng 1: – Cắt lớp vi tính: tăng tỷ trọng, 15-20% vôi hóa, ngấm thuốc mạnh, dựa vào màng cứng và dấu hiệu đuôi màng cứng. Có thể chèn ép gây giãn não thất. – Cộng hưởng từ: thấp hoặc đồng tín hiệu trên T1W, đồng hoặc tăng tín hiệu trên T2W. Sau tiêm ngấm thuốc mạnh. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: – Do sự biệt hóa bất thường của màng não nguyên thủy. => Case lâm sàng 1: – Hiếm gặp, thường xảy ra đồng thời với di căn màng não. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: – Là nang vùi bẩm sinh chứa các thành phần biểu mô. * Nang thượng bì (Epidermoid cyst) * Nang bì (Dermoid cyst) – Đặc điểm có thể phát hiện được trên T1W và T2W là hình ảnh bỏng ngô “Popcorn” với các mức độ tín hiệu khác nhau chứa các sản phẩm giáng hóa của máu. => Case lâm sàng 1: – Dị dạng tĩnh mạch Galen (Vein of Galen malformation) là một dạng thông nối động – tĩnh mạch giữa các động mạch màng mạch và tĩnh mạch não trước giữa (tiền thân của tĩnh mạch Galen thời kì bào thai). Sự thông nối tạo nên một túi mạch máu lớn nằm sau não thất III.* Phân loại
– U tế bào mầm
– U tế bào thần kinh đệm: astrocytoma bậc thấp, astrocytoma bậc cao, Ependymoma
– Nang thượng bì (Epidermoid cyst), nang bì (Dermoid cyst)
– U màng não
– U mỡ
– Di căn* Giải phẫu
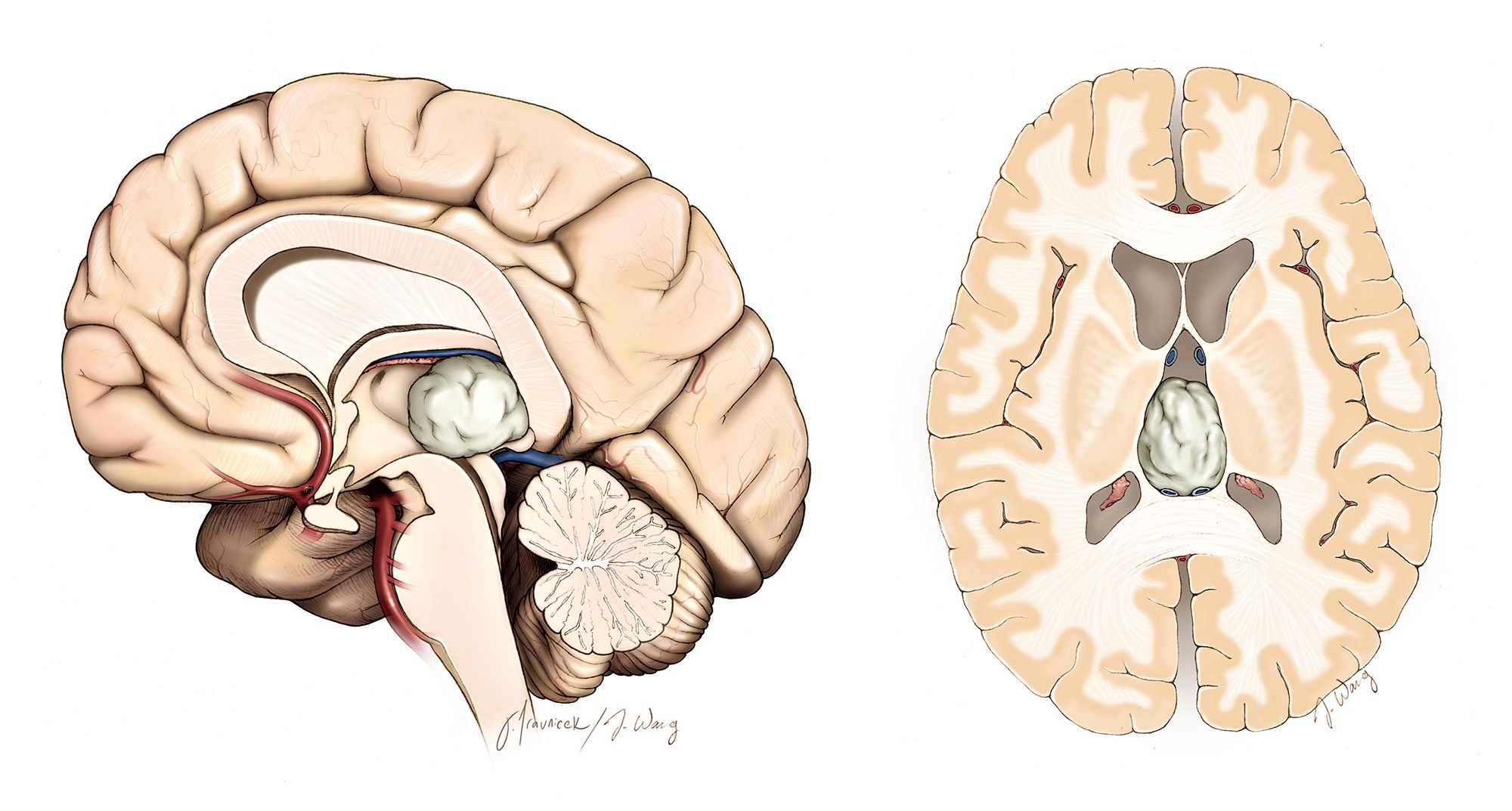
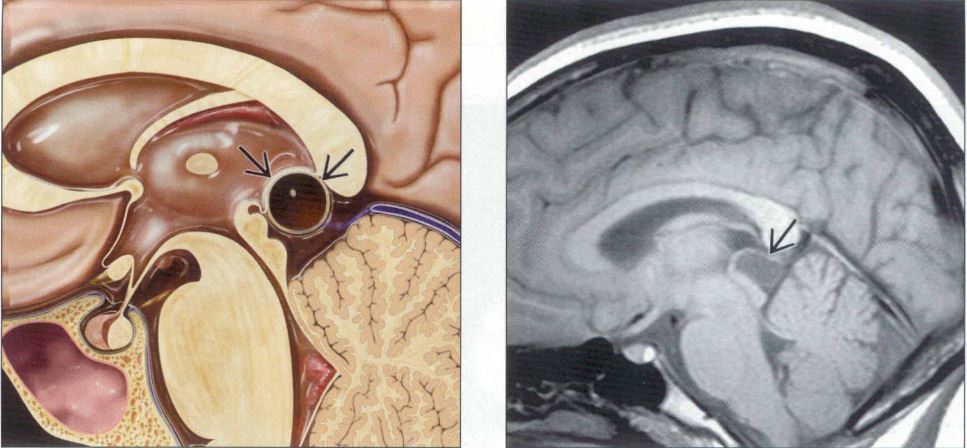
– Nằm trên đường giữa, trên lều.
– Trên củ não sinh tư, mép sau
– Dưới lồi thể chai, tĩnh mạch não lớn.
– Bám vào bờ sau não thất IV
– Mô học: 95% tế bào tuyến tùng, 5% tế bào thần kinh đệm
– Vôi hóa trung tâm có thể 40%
– Không có hàng rào máu não nên ngấm thuốc mạnh.II. Chẩn đoán hình ảnh
1. U tế bào tuyến tùng
– Xảy ra ở mọi lứa tuổi, ưu thế người trưởng thành (20-60 tuổi).
– Không khác biệt về giới.
– Tỷ lệ sống > 5 năm (86-100%), không tái phát sau cắt bỏ toàn bộ, không di căn theo dịch não tủy.
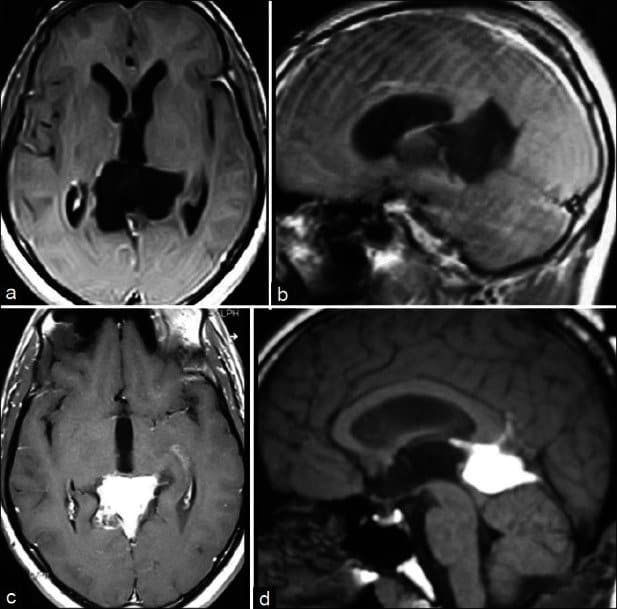
– CT Scans: khối kích thước < 3cm, giới hạn rõ, tăng hoặc đồng đậm độ, làm lớn tuyến tùng, vôi hóa ngoại vi và nang thường gặp, sau tiêm ngấm thuốc mức độ vừa.
+ Tổn thương có giới hạn rõ
+ T1W: giảm hoặc đồng tín hiệu
+ T2W/ FLAIR: thành phần đặc đồng tín hiệu, thoái hóa nang thường gặp (tăng tín hiệu), xuất huyết ít gặp.
+ T2 * GRE/ SWI/ GRE: nốt vôi hóa giảm tín hiệu ngoại vi.
+ Gado: thành phần đặc ngấm thuốc mạnh sau tiêm.2. U tuyến tùng biệt hóa vừa
– Chiếm < 20% u có nguồn gốc tuyến tùng.
– Xảy ra ở mọi lứa tuổi, đỉnh cao ở người trẻ.
– Tỷ lệ sống sau 5 năm (39-74%)
– Hiếm di căn theo dịch não tủy.
– Đặc điểm hình ảnh tương tự Pineocytoma và Pineoblastoma
– Có thể thoái hóa nang.3. U nguyên bào tuyến tùng
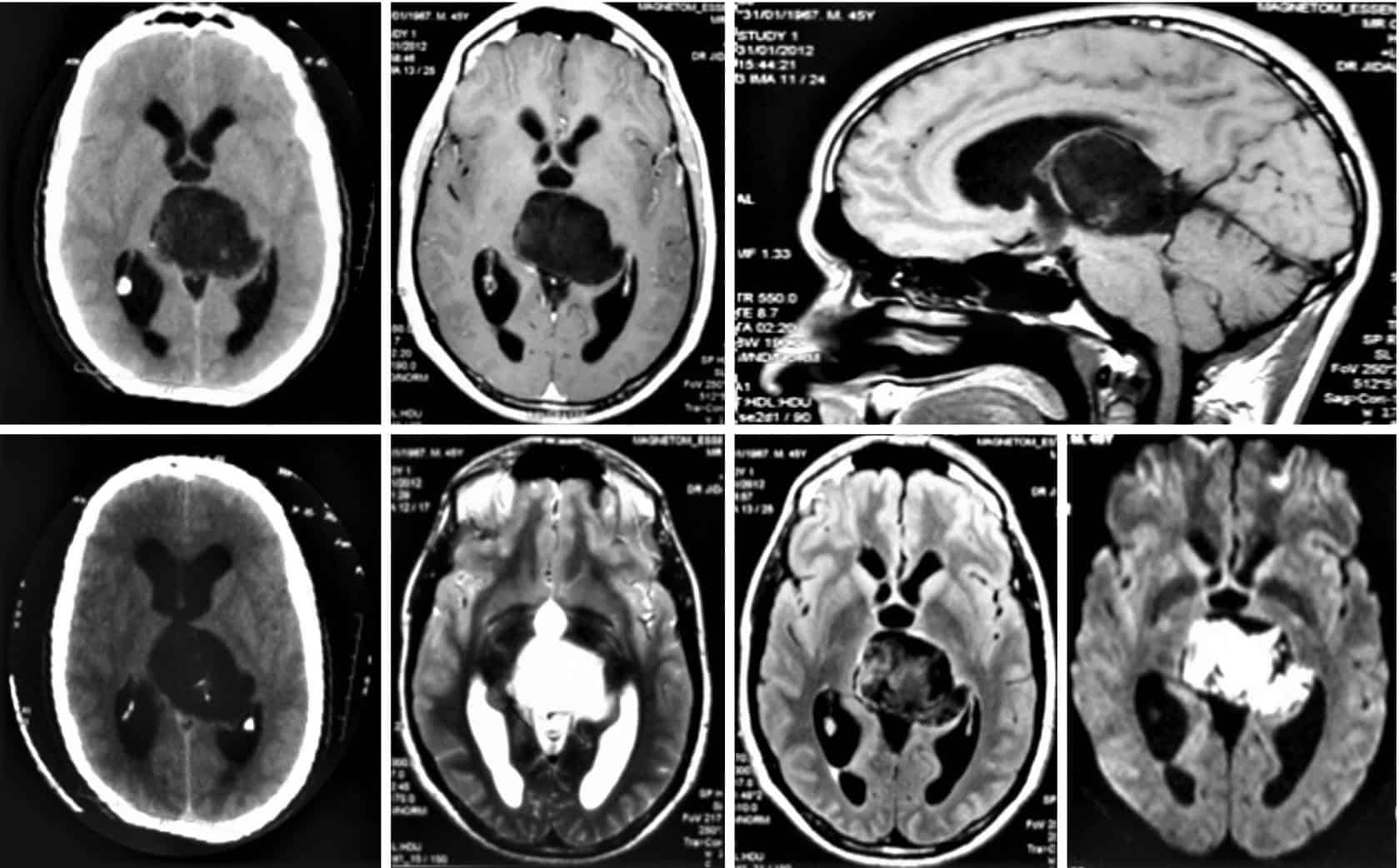
– Chủ yếu xảy ra < 20T.
– Di căn theo dịch não tủy thường gặp => Khảo sát toàn bộ trục não tủy.
– Tỷ lệ sống sau 5 năm (58%)
– Đặc điểm CT: khối kích thước > 3cm, đa thùy, đậm độ cao, vôi hóa ngoại vi, 100% có não úng thủy, sau tiêm ngấm thuốc không đồng nhất.
+ T1W: đồng hoặc tăng tín hiệu.
+ T2W: đồng tín hiệu. Tín hiệu có thể không đồng nhất do hoại tử hoặc xuất huyết.
+ DWI: hạn chế khuếch tán do mật độ tế bào cao.
+ Gado: ngấm thuốc không đồng nhất sau tiêm.4. U tế bào mầm
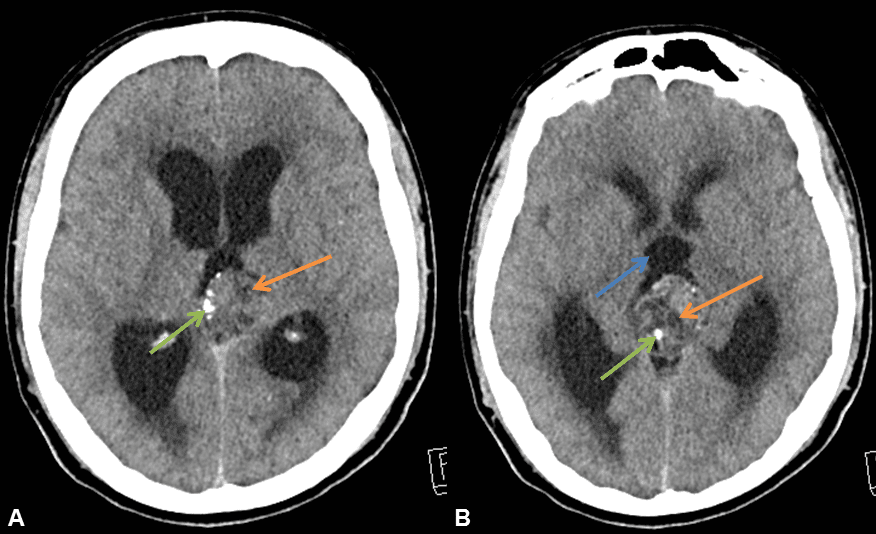
– U tế bào mầm (Germ cell tumor) xuất phát từ nội bì, trung bì và ngoại bì nguyên thủy còn sót lại, mỗi loại u tương ứng với sự tân sinh xảy ra trong mỗi giai đoạn phát triển của phôi.
– Trong giai đoạn tế bào mầm: u tế bào mầm tinh (germinoma)
– Trong các giai đoạn biệt hóa hơn tại phôi: u quái (teratoma), ung thư biểu mô phôi (embryonic carcinoma )
– Trong các giai đoạn biệt hóa hơn ngoài phôi: những loại u của túi rốn (umbilical vesicle), ung thư nguyên bào nuôi (choriocarcinoma)
– Chiếm 1-2% u não, 90% bệnh nhân < 20 tuổi
– Trong não: 50-65% ở vùng tuyến tùng, 25-35% ở vùng trên yên.
– Germinoma ở vùng tuyến tùng ưu thế xảy ra ở nam với tỉ lệ nam/nữ # 10/1
– Di căn theo dịch não tủy và xâm lấn mô lân cận thường xảy ra => Cần đánh giá toàn bộ trục não tủy để xác định di căn theo dịch não tủy
– Tiên lượng tốt với tỉ lệ sống sau 5 năm >90%, nhạy với xạ trị
– Cắt lớp vi tính:
+ Ngoại trừ u quái trưởng thành thường có thành phần chất béo điển hình, cắt lớp vi tính không thể phân biệt giữa các loại khác nhau của các khối u tế bào mầm.
+ Ngấm thuốc mạnh sau tiêm.
+ Vôi hóa: thường gặp.
+ Tổn thương điển hình vị trí tuyến tùng, vùng trên yên.
+ T1W: đồng tín hiệu với chất xám
+ T2W: đồng tín hiệu với chất xám
+ DWI: thường hạn chế khuếch tán
+ SWI: tín hiệu chảy máu thường gặp trong khối u tế bào mầm không tinh
+ Gado: ngấm thuốc mạnh sau tiêm đối quang từ. U tế bào mầm tinh thường ngấm thuốc đồng nhất.
– Phân loại:
+ Teratoma trưởng thành: mô biệt hóa hoàn toàn
+ Teratoma chưa trưởng thành: hỗn hợp giữa mô thai từ cả 3 lớp mầm và các mô đã trưởng thành.
+ Teratoma chuyển dạng ác tính: ít gặp nhất.
– Đặc điểm hình ảnh:
– Chuỗi xung T1W:
+ Mỡ và thành phần nang giàu protein: tăng tín hiệu. Giảm tín hiệu trên chuỗi xung xóa mỡ.
+ Thành phần mô mềm: tín hiệu trung gian
+ Thành phần vôi hóa và sản phẩm chảy máu: giảm tín hiệu.
– Sau tiêm: thành phần mô mềm ngấm thuốc mạnh và đồng nhất, có thể có di căn theo đường dịch não tủy.
– T2W và FLAIR: tín hiệu hỗn hợp
– T2*: Có thể có vôi hóa và chảy máu.
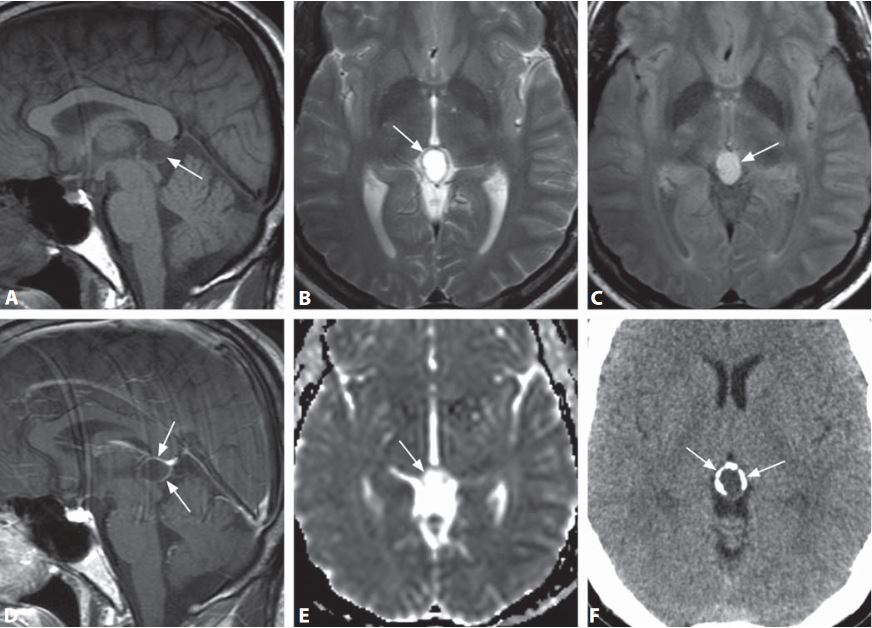
– DWI: hạn chế khuếch tán do mật độ tế bào cao.5. Nang tuyến tùng
– Ưu thế ở nữ. Tỷ lệ nữ/nam = 3/1
– Điển hình: không triệu chứng, kích thước 2-15mm, theo dõi thường ổn định về kích thước
– Khi >15mm, có thể có triệu chứng đau đầu hoặc rối loạn thị giác, xuất huyết trong nang và não úng thủy hiếm xảy ra.
+ Hình tròn hoặc bầu dục, thành mỏng, giới hạn rõ.
+ T1W: đồng tín hiệu. 55-60% tăng nhẹ so với dịch não tủy.
+ T2W: tăng tín hiệu, tăng nhẹ so với dịch não tủy.
+ FLAIR tín hiệu không bị xóa hoàn toàn do có protein.
+ DWI: không hạn chế khuếch tán.
+ Sau tiêm thuốc: ngấm thuốc của thành nang thường gặp (60%), ngấm không hoàn toàn.
+ Thì muộn (60-90 phút): ngấm thuốc toàn bộ nang như u đặc có thể thấy do thuốc khuếch tán qua thàng nang hay được bài tiết bởi thành nang.
+ Trường hợp không điển hình, ngấm thuốc có thể là dạng nốt hoặc có thể xuất huyết trong nang.6. U tế bào hình sao
– Xuất phát từ lồi thể chai, đồi thị, màng mái, hiếm khi xuất phát từ tế bào thần kinh trong tuyến tùng.
– Có thể giới hạn rõ (u sao bào lông- pilocytic, grade I) hoặc thâm nhiễm lan tỏa (grade IIà IV)
– U ở màng mái thường có grade thấp và làm tắc cống não. Thường xảy ra ở trẻ em và phát triển chậm.
– MRI: phình lớn màng mái, đồng tín hiệu trên T1W, tăng tín hiệu trên T2W, ngấm thuốc không đồng nhất sau tiêm.7. U màng não
8. U mỡ
– Là dị dạng không phải tân sinh.
– CT Scans: đậm độ thấp tỷ trọng mỡ
– MRI: tín hiệu của mỡ, mất tín hiệu trên các xung xóa mỡ, không ngấm thuốc sau tiêm.9. Di căn tuyến tùng
– 0,4-3,8% ở những bệnh nhân có khối u đặc di căn.
– Thường do ung thư phổi, vú, thận, thực quản, dạ dày, đại tràng.
– Di căn tại tuyến tùng có thể thấy mà không có di căn nhu mô não10. Nang bì
– Nang biểu bì chiếm 1% u nội sọ, 3-4% tại vùng tuyến tùng
– Tuổi: nang biểu bì thường gặp 3 thập niên đầu, nang bì gặp ở trẻ em hoặc thanh niên
– Nang biểu bì phát triển chậm do sự bong tróc của các tế bào biểu bì và có thể đạt kích thước lớn.
– Nang bì tăng kích thước do bong tróc và tuyến bài tiết
– Chuyển dạng ác tính thành K tế bào vẩy có thể xảy ra nhưng hiếm
– Cắt lớp vi tính: tỷ trọng thấp ~ dịch não tủy, có thể vôi hóa ngoại vi.
– Cộng hưởng từ:
+ T1W: giảm tín hiệu
+ T2W: tăng tín hiệu
+ FLAIR: tín hiệu không bị xóa hoàn toàn
+ DWI: hạn chế khuếch tán
+ Gado: không ngấm thuốc, có thể ngấm thuốc viền do viêm nhiễm
– Cắt lớp vi tính: tỷ trọng thấp có vùng tỷ trọng mỡ, có thể vôi hóa ngoại vi.
– Cộng hưởng từ:
+ Thành phần mỡ tăng tín hiệu trên T1W, mất tín hiệu trên chuỗi xung xóa mỡ.
+ Gado: không ngấm thuốc, có thể ngấm thuốc viền do viêm nhiễm11. U mạch thể hang
– Một vòng hemosiderin giảm tín hiệu, quan sát tốt nhất ở trên T2W, FLAIR hoặc T2* ở ngoại vi của tổn thương, có thể gợi ý đến các lần chảy máu trước đây.
– Không hạn chế khuếch tán.12. Dị dạng TM Galen
– Dị dạng tĩnh mạch Galen thường kết hợp nhiều tổn thương. Luồng thông động tĩnh mạch với động mạch não trước giữa ghi nhận ở tuần 6-11 thai kì. Vì tĩnh mạch Galen là một kênh mạch máu lớn và không được nâng đỡ bởi mô xung quanh, bất kỳ sự tăng áp lực tĩnh mạch nào cũng dẫn đến giãn tĩnh mạch, thường chuyển đổi từ hình trụ bình thường thành hình cầu.
– Nhiều nguyên nhân được đặt ra về hình thành dị dạng tĩnh mạch Galen gồm giảm sản hoặc bất sản xoang thẳng, AVM nhu mô và dò màng cứng.
– Tỷ lệ ít hơn 1-2% trong tổng số các dị dạng mạch máu nội sọ nhưng là nguyên nhân của 30% các dị dạng mạch máu não ở nhóm trẻ tuổi.
– Đây cũng là dị dạng mạch máu nội sọ được chẩn đoán trước giải phẫu phổ biến nhất.
Tài liệu tham khảo
* U vùng tuyến tùng – PGS.TS Đồng Văn Hệ
* U vùng tuyến tùng – Bs. Đào Thị Thùy Trang
* CT of Pineal Region Tumors – SR Ganti
* Masses of the pineal region: clinical presentation and radiographic features – Frank Gaillard, Jeremy Jones
* Neuroimaging of Pediatric Brain Tumors: From Basic to Advanced Magnetic Resonance Imaging (MRI) – Ashok Panigrahy, Stefan Blüml
* Masses of the Pineal Region and their Radiographic Features – J. B. Jones, S. Farooq, F. Gaillard
* Pituitary Region Tumours: Not Always An Adenoma – C. W. Oh, F. Gaillard, Y. D. Weerakkody
* MRI diagnostic guide to pineal region tumors: radiological anatomy, semeiotics, differential diagnosis, literature review – S. Gangi, E. Soligo, S. Bor
* MRI findings in childhood neurohypophyseal germinomas – C. Laganâ, S. I. Sirvent, M. A. Lopez-Pino
* A pictorial review of pineal region masses and pathologies in children – J. L. Babar, L. K. R. MacPherson; Birmingham/UK
* Pineal gland masses – J. F. González, F. Restrepo, A. Arbelaez, L. Garcia; Medellín/CO
* Lesions of the Pineal Region: A Practical Approach – C. Calles Blanco, J. A. Guzman de Villoria; Madrid/ES
* Imaging analysis and differentiation of pineal region tumors other than germ cell tumors in the adults – T. Du, M. Zhu, X. Zhang, L. Wang, J. Hu, J. Gao; Beijing/CN
* MRI features of pediatric intracranial germ cell tumor subtypes – Chih-Chun Wu, Wan-Yuo Guo, Feng-Chi Chang
* Intracranial Calcifications- A Pictorial Review – A. Chattopadhyay, J. Coates, I. Craven
* Pineal gland masses – J. F. González, F. Restrepo, A. Arbelaez, L. Garcia; Medellín/CO
* MRI diagnostic guide to pineal region tumors: radiological anatomy, semeiotics, differential diagnosis, literature review – S. Gangi, E. Soligo, S. Bor
* Lesions of the Pineal Region: A Practical Approach – C. Calles Blanco, J. A. Guzman de Villoria
* Systematic Approach to Pineal Region Lesions – S. Moawad, S. Hasan, H. Semaan
* Magnetic resonance imaging of pineal tumors and drop metastases: a review approach – Aikaterini G. Solomou
* Neuroimaging in pineal tumors – F Reis, A V Faria, V A Zanardi
* Magnetic resonance imaging of pineal region tumours – Adam S Fang, Steven P Meyers
* Pineal Region Masses in Pediatric Patients – Benita Tamrazi, Marvin Nelson, Stefan Blüml
* Pineal Region Masses – Imaging Findings and Surgical Approaches – Forrester D. Lensing, MD, Travis A. Abele, MD, Walavan Sivakumar, MD
* Brain Imaging with MRI and CT An Image Pattern Approach – Zoran Rumboldt
* Diagnostic Imaging Pediatric Neuroradiology – Barkovich
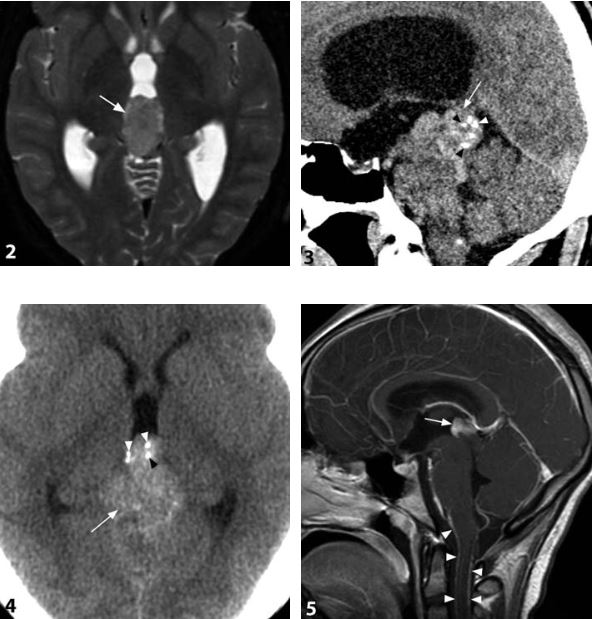





# Cập nhật nội dung bài viết & Case lâm sàng 29/6/2023
# Cập nhật nội dung bài viết & Case lâm sàng 6/3/2023
# Cập nhật nội dung bài viết & Case lâm sàng 19/2/2023
# Cập nhật nội dung bài viết & Case lâm sàng 28/1/2023
# Cập nhật nội dung bài viết & Case lâm sàng 11/12/2022