I. Đại cương
– U tuyến ức thuộc khối u vùng trung thất, chiếm 30% trường hợp các u trung thất trước ở người lớn, 15% các u trung thất trước ở trẻ em. – Theo thống kê của Hội Ung thư Hoa Kỳ, tỷ lệ mắc u tuyến ức khoảng 15/100.000 dân. – Tỷ lệ mắc nam: nữ là 1: 1* Lâm sàng: – Trên thực tế lâm sàng, có thể gặp u tuyến ức ở cả trẻ em và người già, tuổi hay gặp từ 50-69 tuổi đối với u tuyến ức không có biểu hiện nhược cơ, 30-69 tuổi đối với u tuyến ức có biểu hiện nhược cơ. – Biểu hiện nhược cơ toàn thân thấy trên 70% trường hợp, 30% bệnh nhân còn lại chỉ biểu hiện nhược cơ vận động nhãn cầu. Các biểu hiện nhược cơ từ mức độ nhẹ như sụp mi không đáng kể đến yếu toàn bộ cơ, suy hô hấp. – Hội chứng chèn ép tĩnh mạch chủ trên, liệt-yếu dây thần kinh hoành do u xâm lấn gây khó thở dẫn đến giảm vận động cơ hoành cùng bên. Khi xâm lấn khoang màng phổi có biểu hiện tràn dịch màng phổi. – Một số bệnh nhân có biểu hiện bệnh tự miễn kèm theo như lupus ban đỏ hệ thống, viêm đa cơ-xương khớp, viêm cơ tim, hội chứng Sjogren, viêm loét đại trực tràng, viêm tuyến giáp Hashimoto, viêm khớp dạng thấp, sarcodosis…. – Có thể gặp các biểu hiện rối loạn nội tiết như cường tuyến giáp, cận giáp hoặc thiểu năng tuyến giáp (bệnh Addison)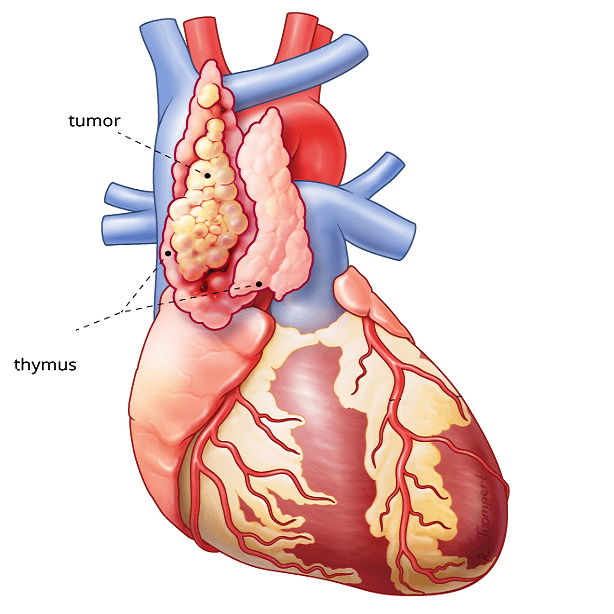 * Chẩn đoán giai đoạn (Masaoka 1981)
– Giai đoạn I: Khối u được xác định nằm hoàn toàn trong tuyến ức và không có sự xâm lấn trên vi thể.
– Giai đoạn II: Khối u có sự xâm lấn đại thể vào tổ chức mỡ xung quanh hoặc vào màng phổi trung thất, trên vi thể có dấu hiệu xâm lấn vỏ bao tuyến ức.
– Giai đoạn III: Khối u đã xâm lấn đại thể vào các cơ quan lân cận (như màng tim, mạch máu lớn, phổi).
– Giai đoạn IVA: Phát hiện khối u đã xâm lấn và gây tổn thương rải rác vào màng phổi hoặc màng tim.
– Giai đoạn IVB: Khối u đã di căn theo đường máu hoặc đường bạch huyết đến các cơ quan khác.* Điều trị
– Điều trị triệu chứng: Chủ yếu điều trị nhược cơ. Điều trị bằng các thuốc kháng cholinesterase, corticoid. Khi có biểu hiện yếu cơ toàn thân do cơn nhược cơ cần phải điều trị tích cực bằng lọc, thay thế huyết tương để giảm lượng kháng thể tự miễn trong máu.
– Điều trị triệt căn theo giai đoạn
+ Giai đoạn I: phẫu thuật là biện pháp điều trị duy nhất.
+ Giai đoạn II: phẫu thuật kết hợp tia xạ hậu phẫu.
+ Giai đoạn III: phẫu thuật trước nếu phẫu thuật viên đánh giá có khả năng phẫu thuật được, trong trường hợp không phẫu thuật được điều trị hoá chất trước sau đó phẫu thuật. Trong cả 2 trường hợp này tia xạ hậu phẫu là cần thiết.
+ Giai đoạn IV: thường không có chỉ định phẫu thuật. Phối hợp hoá chất và tia xạ được chỉ định. Trừ truờng hợp giai đoạn IVA, có thể tiến hành phẫu thuật lấy u tối đa tạo điều kiện cho hoá chất và tia xạ đạt kết quả tối ưu.* Tiên lượng: Là loại ung thư có tiên lượng tốt. Thời gian sống thực 10 năm cho tất cả các khối u tuyến ức là 60-70%. Thời gian sống thêm phụ thuộc rõ vào giai đoạn bệnh như sau:
– Giai đoạn I, II: sống thêm 5 năm 90-95%, sống thêm 10 năm 75-80%
– Giai đoạn III: sống thêm 10 năm < 50%
– Giai đoạn IV: tiên lượng xấu, sống thêm 5 năm < 10%* Phân loại u tuyến ức:
– Tăng sản tuyến ức (Thymic Hyperplasia)
– Ung thư biểu mô tuyến ức (Thymic carcinoma)
– U Lymphoma (Thymic lymphoma)
– U mỡ (Thymolipoma)
– U thần kinh nội tiết (Thymic carcinoid)
– U tế bào mầm (Thymic germ cell tumors)
– Thymic sarcomas
– Di căn tuyến ức
* Chẩn đoán giai đoạn (Masaoka 1981)
– Giai đoạn I: Khối u được xác định nằm hoàn toàn trong tuyến ức và không có sự xâm lấn trên vi thể.
– Giai đoạn II: Khối u có sự xâm lấn đại thể vào tổ chức mỡ xung quanh hoặc vào màng phổi trung thất, trên vi thể có dấu hiệu xâm lấn vỏ bao tuyến ức.
– Giai đoạn III: Khối u đã xâm lấn đại thể vào các cơ quan lân cận (như màng tim, mạch máu lớn, phổi).
– Giai đoạn IVA: Phát hiện khối u đã xâm lấn và gây tổn thương rải rác vào màng phổi hoặc màng tim.
– Giai đoạn IVB: Khối u đã di căn theo đường máu hoặc đường bạch huyết đến các cơ quan khác.* Điều trị
– Điều trị triệu chứng: Chủ yếu điều trị nhược cơ. Điều trị bằng các thuốc kháng cholinesterase, corticoid. Khi có biểu hiện yếu cơ toàn thân do cơn nhược cơ cần phải điều trị tích cực bằng lọc, thay thế huyết tương để giảm lượng kháng thể tự miễn trong máu.
– Điều trị triệt căn theo giai đoạn
+ Giai đoạn I: phẫu thuật là biện pháp điều trị duy nhất.
+ Giai đoạn II: phẫu thuật kết hợp tia xạ hậu phẫu.
+ Giai đoạn III: phẫu thuật trước nếu phẫu thuật viên đánh giá có khả năng phẫu thuật được, trong trường hợp không phẫu thuật được điều trị hoá chất trước sau đó phẫu thuật. Trong cả 2 trường hợp này tia xạ hậu phẫu là cần thiết.
+ Giai đoạn IV: thường không có chỉ định phẫu thuật. Phối hợp hoá chất và tia xạ được chỉ định. Trừ truờng hợp giai đoạn IVA, có thể tiến hành phẫu thuật lấy u tối đa tạo điều kiện cho hoá chất và tia xạ đạt kết quả tối ưu.* Tiên lượng: Là loại ung thư có tiên lượng tốt. Thời gian sống thực 10 năm cho tất cả các khối u tuyến ức là 60-70%. Thời gian sống thêm phụ thuộc rõ vào giai đoạn bệnh như sau:
– Giai đoạn I, II: sống thêm 5 năm 90-95%, sống thêm 10 năm 75-80%
– Giai đoạn III: sống thêm 10 năm < 50%
– Giai đoạn IV: tiên lượng xấu, sống thêm 5 năm < 10%* Phân loại u tuyến ức:
– Tăng sản tuyến ức (Thymic Hyperplasia)
– Ung thư biểu mô tuyến ức (Thymic carcinoma)
– U Lymphoma (Thymic lymphoma)
– U mỡ (Thymolipoma)
– U thần kinh nội tiết (Thymic carcinoid)
– U tế bào mầm (Thymic germ cell tumors)
– Thymic sarcomas
– Di căn tuyến ức 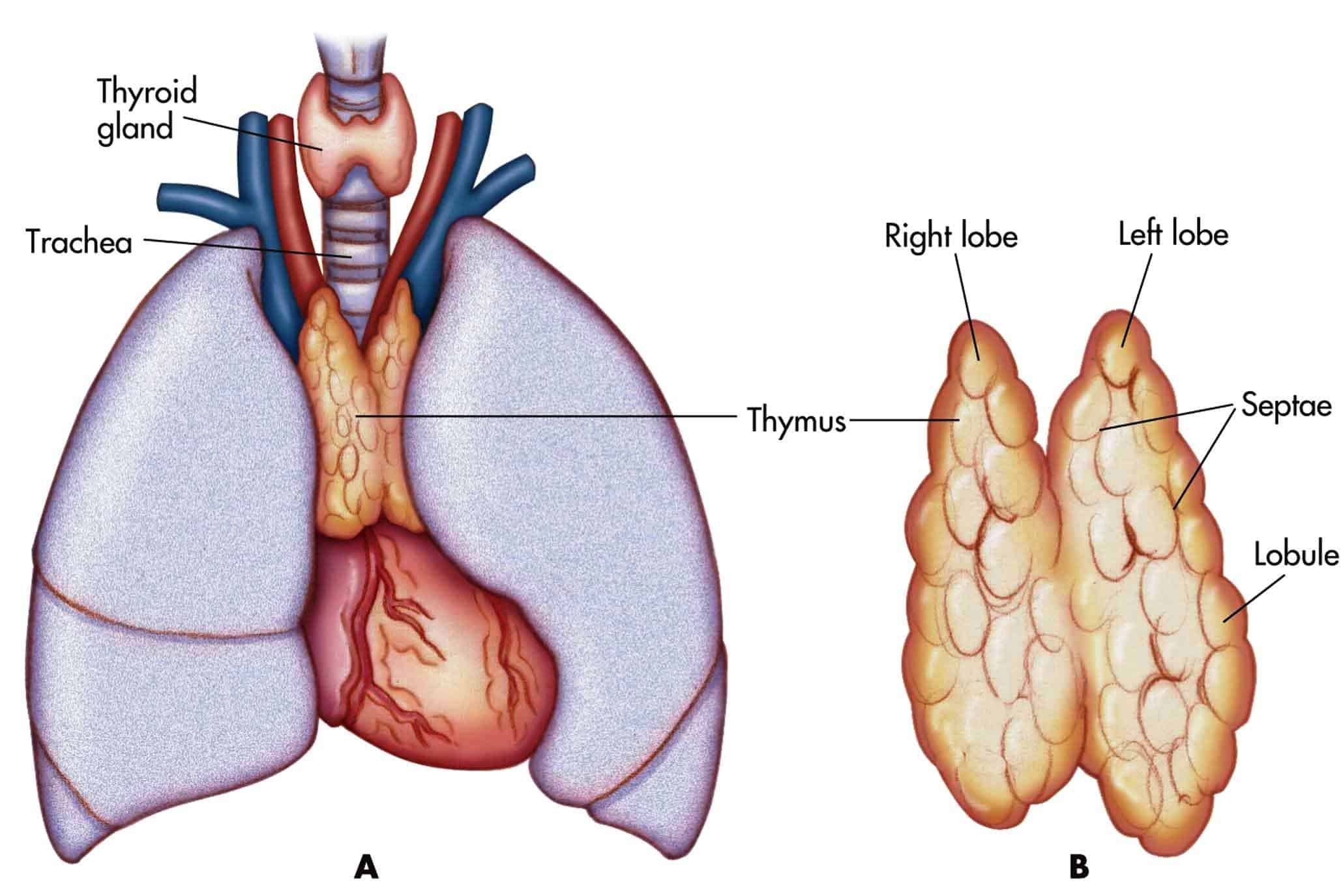
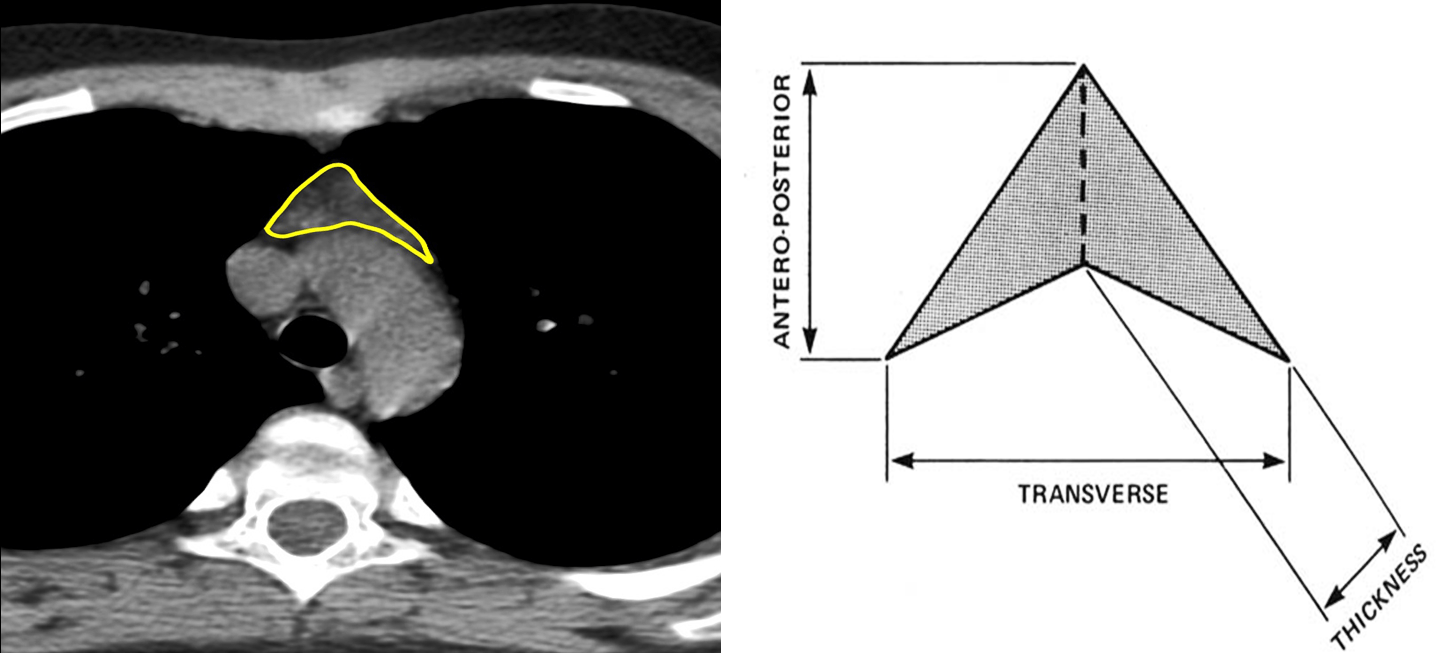




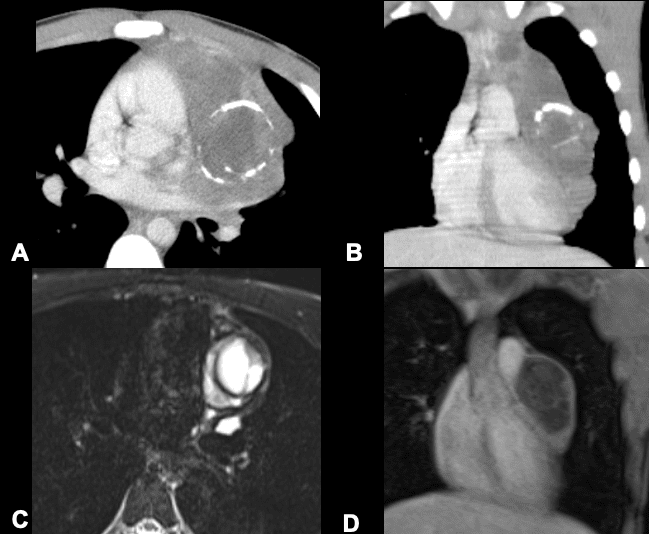
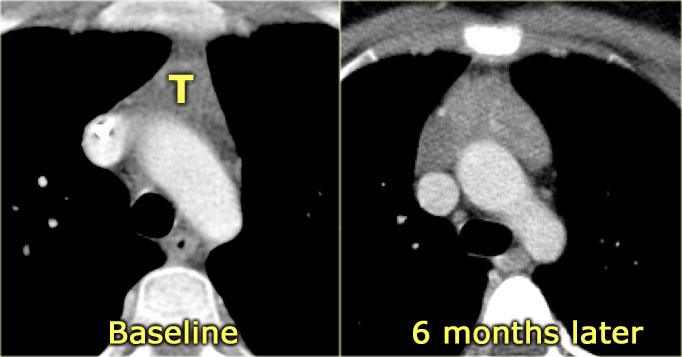
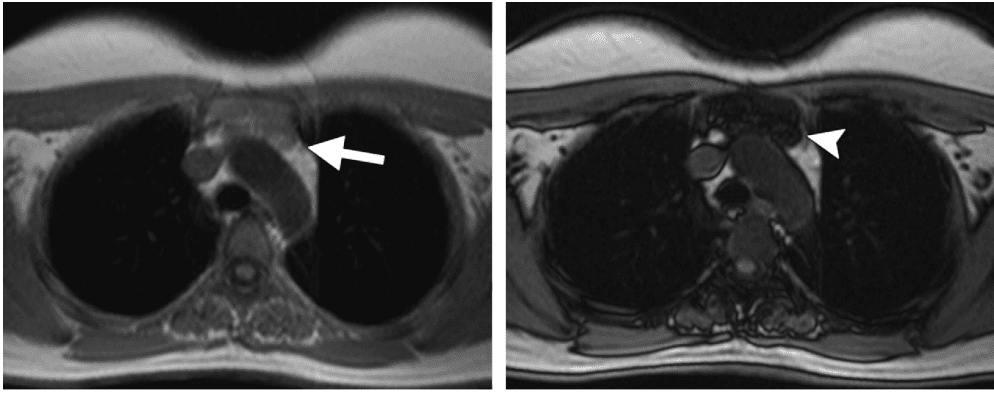
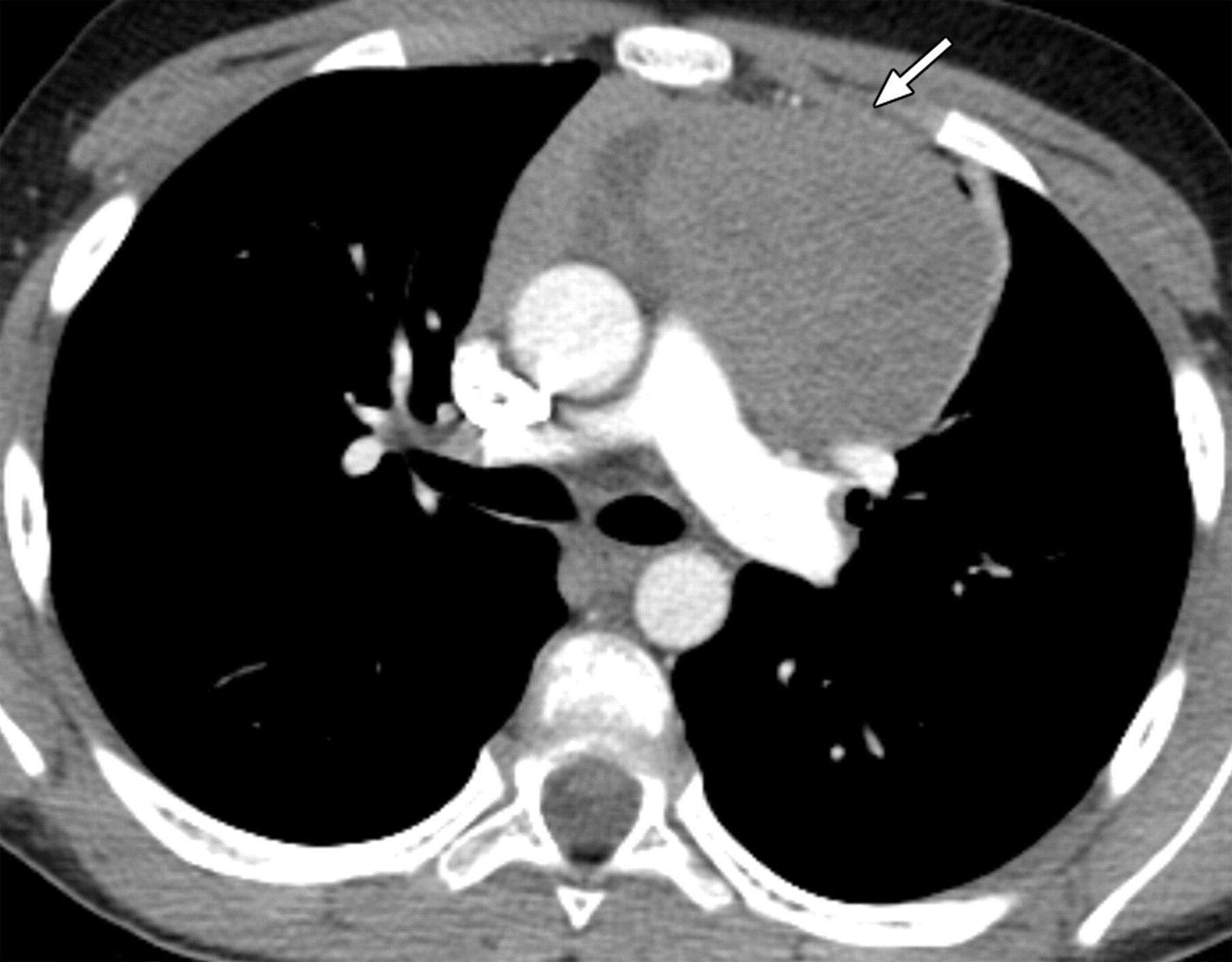
# Cập nhật nội dung bài viết & Case lâm sàng 18/3/2024
# Cập nhật nội dung bài viết & Case lâm sàng 13/3/2024
# Cập nhật nội dung bài viết & Case lâm sàng 10/3/2024