I. Đại cương
– U nguyên bào ống tủy (Medulloblastoma) là loại u có độ ác tính cao (Grade IV), thường gặp nhất trong các loại u của hệ thần kinh trung ương ở trẻ em (3-8 tuổi), thuộc nhóm u ngoại bì thần kinh nguyên phát (Primitive Neuroectodermal Tumor – PNET).
– U phát sinh từ di tích lớp hạt Obersteiner của tiểu não mà bình thường sẽ mất đi hoàn toàn sau 12-18 tháng khi ra đời, lớp hạt này có nguồn gốc từ các tế bào ngoại bì thần kinh của lá thai ngoài.
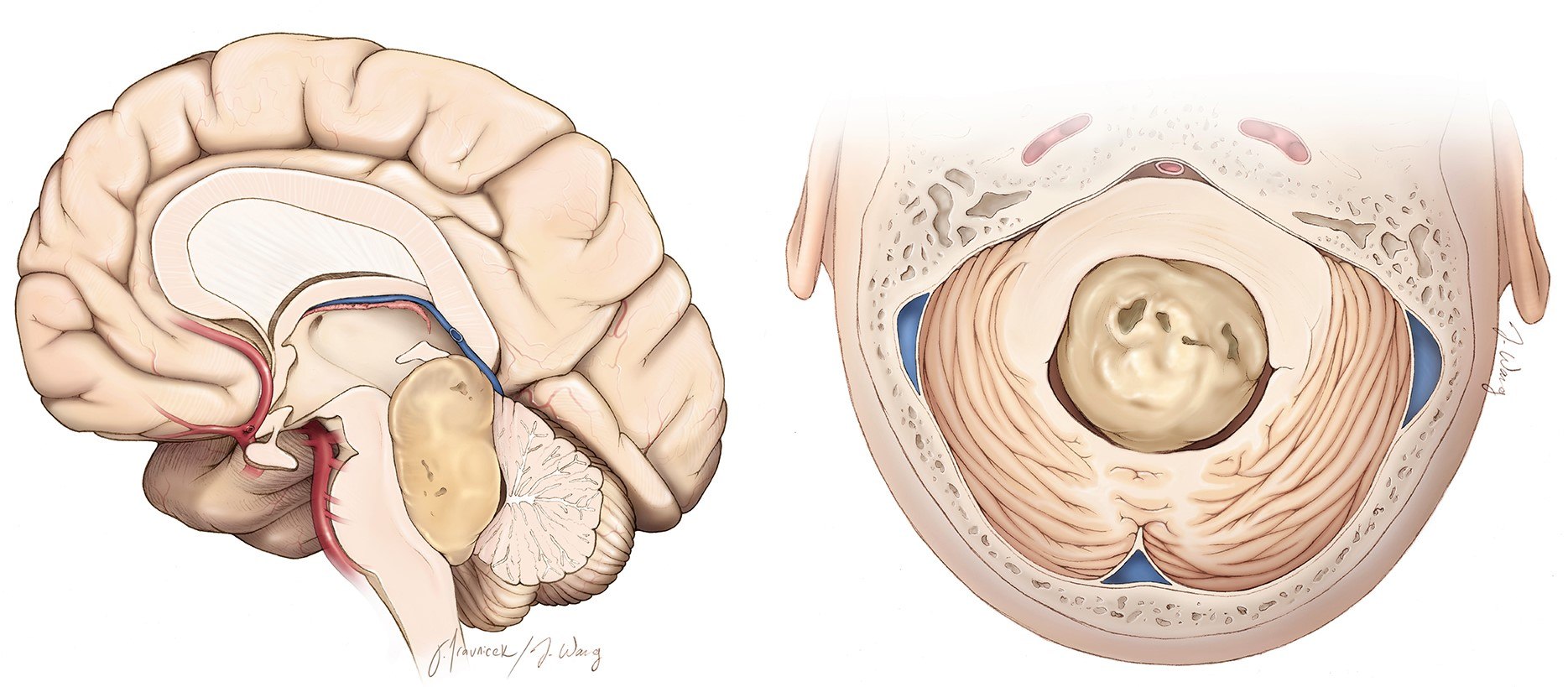
– Ở trẻ em (<16 tuổi) u thường nằm ở thùy nhộng tiểu não (75%), bán cầu tiểu não (25%).
– Ở người trưởng thành thì chủ yếu ở tiểu não (67%), thùy nhộng (33%), có thể hiếm gặp ở góc cầu tiểu não.
– U thường di căn tới vị trí khác của não và tủy sống theo đường dịch não tủy, di căn não và màng não là chủ yếu (33%), di căn xuống ổ bụng nếu có đặt dẫn lưu não thất – ổ bụng. Di căn các cơ quan khác rất hiếm gặp.
– Nam thường gặp hơn nữ (4:3), thường từ 10 tuổi trở lại, 70% là dưới 8 tuổi. Tuổi càng lớn tỷ lệ sống trên 5 năm càng cao.
– Đại thể: phần lớn ở đường giữa, não thất IV, xuất phát từ thùy giun, dính vào màng tủy sau. Đôi khi ở một bên của bán cầu tiểu não. Một số dính vào màng tủy trước. Nhiều mạch máu trong u. 15% trường hợp có xuất huyết. 30% xâm lấn vào thân não hoặc bán cầu tiểu não. U có thể lan ra làm dày lớp màng nhện phủ ở trên vùng hạnh nhân tiểu não hoặc cả hai bán cầu tiểu não. Từ não thất IV, các tế bào u theo dịch não tủy di căn đến nơi khác.
* Phân loại
– Thể kinh điển (Classic Medulloblastoma): mật độ tế bào u dày đặc, tế bào kích thước nhỏ, hình tròn hoặc bầu dục, nhân to tăng sắc đậm, gián phân mãnh liệt, bào tương hẹp.
– Thể sợi xơ (Desmoplastic Medulloblastoma): các đảo tế bào xen kẽ bao quanh bởi các sợi collagen, lưới liên võng rất dày và vùng biệt hóa thần kinh đệm nhạt màu, hay gặp ở tiểu não và trẻ lớn.
– Thể kém biệt hóa hay tế bào lớn (Anaplastic Medulloblastoma – Large cell Medulloblastoma): gồm các tế bào lớn, đa hình thái, nhân to hình tròn hoặc củ hành, mảng hoại tử rộng, chỉ số gián phân tăng, tiên lượng xấu.
– Thể nguyên bào cơ tủy (Medullomyoblastoma): tế bào nhỏ không biệt hóa và vùng đệm giàu collagen chứa các nguyên bào cơ hoặc tế bào cơ vân, có khi có cả cơ trơn.
– Thể tăng sinh sắc tố (Melanotic Medulloblastoma): gồm các cấu trúc ống nhú sinh sắc tố.
– Thể biểu mô nguyên bào tủy (Medulloepithelioma): tế bào biểu mô không biệt hóa hình trụ hoặc hình vuông.
* Lâm sàng
– Hội chứng tăng áp lực nội sọ: khối u chèn ép và xâm lấn lỗ Luschka, Magendie gây tắc lưu thông dịch não tủy. Biểu hiện đau đầu, nôn, buồn nôn, rối loạn ý thức, nhìn mờ, phù gai thị.
– Khi u lớn phát triển ra xung quanh gây hội chứng tiểu não và tổn thương dây thần kinh sọ.
+ Hội chứng tiểu não: rối loạn thăng bằng, đi không vững đổ ra sau, rung giật nhãn cầu, rối loạn phối hợp động tác.
+ Chèn ép dây VI: lác ngoài
+ Dây IX, X: màn hầu hạ thấp, lưỡi gà lệch về một bên, ăn nghẹn nuốt sặc, nói khó.
+ Dây XI: liệt cơ thang và cơ ức đòn chũm, đầu cổ quay vẹo sang một bên, vai hạ thấp.
+ Dây XII: lưỡi bị lệch nhẹ và bên lành.
Tài liệu tham khảo
* U nguyên bào tủy – TS. Trần Quang Vinh
* MRI Surrogates for Molecular Subgroups of Medulloblastoma – Distinctive MRI Features of Pediatric Medulloblastoma Subtypes –









# Cập nhật nội dung bài viết & Case lâm sàng 26/5/2023
# Cập nhật nội dung bài viết & Case lâm sàng 19/2/2023
# Cập nhật nội dung bài viết & Case lâm sàng 27/1/2023
# Cập nhật nội dung bài viết & Case lâm sàng 9/1/2023
# Cập nhật nội dung bài viết & Case lâm sàng 23/11/2022