I. Đại cương
– Động kinh là bệnh rối loạn thần kinh không do chấn thương phổ biến thứ tư ở Hoa Kỳ, chỉ sau chứng đau nửa đầu, bệnh mạch máu não và bệnh Alzheimer về tỷ lệ phổ biến. Ước tính có khoảng 2,2 triệu người Mỹ mắc bệnh động kinh và tỷ lệ mắc bệnh là gần 150.000 ca mới mỗi năm. Cứ 26 người thì có một người được chẩn đoán mắc bệnh động kinh trong suốt cuộc đời của họ.
– Trên toàn thế giới, 50 triệu người mắc bệnh động kinh.
– Động kinh (Epilepsy) xuất hiện khi có tổn thương vỏ não gây mất cơ chế đồng vận kích thích và ức chế thần kinh.
– Chẩn đoán động kinh dựa trên nhận thấy cơn động kinh lặp lại.
– Tỷ lệ động kinh gặp trong dân số khoảng 0.4-1%.
– Phân loại:
+ Động kinh toàn thể (30%): hay gặp ở trẻ em, do ổ kích thích ở cả hai bán cầu.
+ Động kinh cục bộ hay bán phần (70%): hay gặp ở người trưởng thành, xuất phát từ ổ khu trú ở não.
NỘI DUNG WEB
» 422 Bài giảng chẩn đoán hình ảnh
» X-quang / Siêu âm / CT Scan / MRI
» 25.000 Hình ảnh case lâm sàng
ĐỐI TƯỢNG
» Kỹ thuật viên CĐHA
» Sinh viên Y đa khoa
» Bác sĩ khối lâm sàng
» Bác sĩ chuyên khoa CĐHA
Nội dung Bài giảng & Case lâm sàng thường xuyên được cập nhật !
Đăng nhập Tài khoản để xem Nội dung Bài giảng & Case lâm sàng !!!
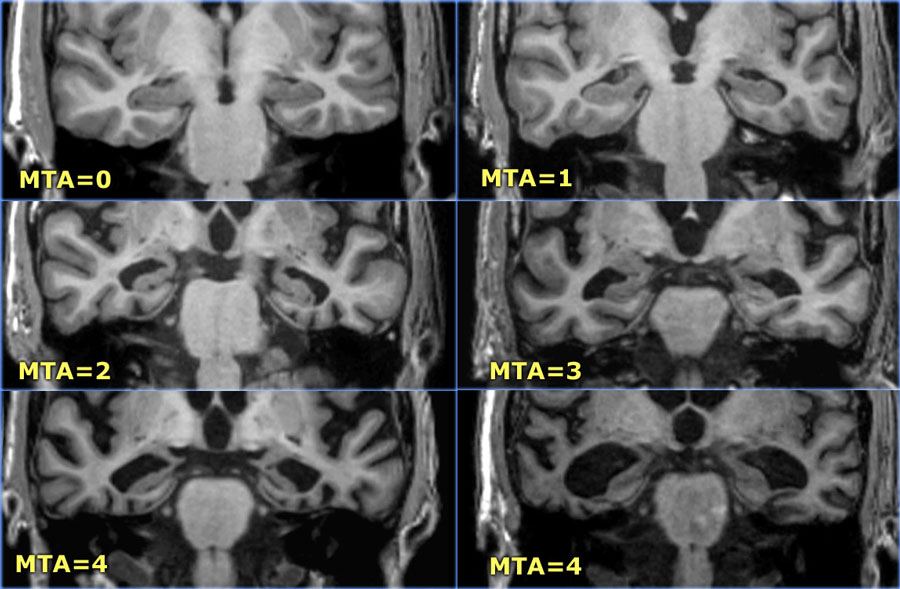
* Nguyên nhân: – Xơ hóa hồi hải mã (Hippocampal sclerosis) là một bất thường hay gặp (60-85%) trong bệnh cảnh động kinh thùy thái dương. Chiếm 30% động kinh kháng thuốc. * Đặc điểm hình ảnh => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: => Đánh giá mức độ teo thùy thái dương giữa: dựa vào độ rộng khe màng mạch (C), độ rộng của sừng thái dương não thất bên (D), chiều cao hồi hải mã (A). => Thang điểm MTA (Medial Temporal lobe Atrophy): – Là nhóm các bất thường do rối loạn từ khời kỳ bào thai dẫn tới không hoàn thiện di trú nơ ron, tính hóa mô của các tế bào di trú, sự tách biệt rõ ràng ranh giới trắng-xám, sự thanh mảnh của vỏ não, số lượng và kích thước hồi và rãnh não. – Đa hồi não nhỏ (Polymicrogyrie) là một dị dạng do sự biến đổi phát triển vỏ não trong giai đoạn cuối của sự di chuyển nơron thần kinh. Các lớp sâu hơn của vỏ não tạo thành nhiều hồi nhỏ với sự biến dạng của quá trình phân lớp và tạo rãnh bình thường. => Case lâm sàng 1: => Case lâm sàngg 2: => Case lâm sàng 3: – Nứt não (Schizencephaly) là hiện diện khe bất thường, phân tách nhu mô não từ vỏ não đến não thất, trên thành khe là chất xám lan dọc theo và vỏ não lân cận ở phía đầu ngoài thường bị đa hồi não nhỏ. Dịch khoang dưới nhện và mach máu lân cận đi lan theo khe nứt. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: – Chất xám lạc chỗ (Grey matter heterotopia) do bất thường quá trình di chuyển tế bào thần kinh từ vùng mầm quanh não thất đến vỏ não, gây tụ tập bất thường các tế bào thần kinh ở bất kỳ nơi nào trên đường đi này. + Dạng nốt dưới màng não thất: dạng nốt, lồi khu trú hoặc lan tỏa vào bên trong não thất. Đây là dạng phổ biến nhất. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: + Dưới vỏ não: khối chất xám khu trú hoặc lan tỏa dưới vỏ não. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: + Lạc chỗ dạng dải (Band heterotopia): chất xám lạc chỗ nằm giữa vùng chất trắng vỏ não và não thất, thường đối xứng. => Case lâm sàng 1: – Loạn sản vỏ não khu trú (Focal cortical dysplasia) là một dị dạng phát triển vỏ não, 5-25% gây động kinh cục bộ, phổ biến nhất gây động kinh khó trị đặc biệt ở trẻ em. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: => Case lâm sàng 5: – Dấu hiệu xuyên vỏ (transmantle sign): đôi khi sự tăng tín hiệu được nhìn thấy kéo dài từ khu vực dưới vỏ não đến rìa của não thất. Dấu hiệu này đại diện cho sự di trú thần kinh bị giữ lại. – Sẹo vỏ não và mô thần kinh đệm (Cortical and glial scars) thường là do viêm màng não hoặc chấn thương sơ sinh. – Não nhẵn (Lissencephaly / Agyria-pachygyria) là bất thường bẩm sinh không có rãnh não, hồi não rộng, bề mặt vỏ não nhẵn. + Type I: dải chất xám nằm phía trong phân cách với vùng vỏ não bằng chất trắng. Vỏ não mỏng, có thể không có các cuộn não hoặc một phần. Khe sylvius nông với hình ảnh đồng hồ cát hoặc hinh số 8. => Case lâm sàng 1: => Case lâm sàng 2: + Type II: do tụ tập quá mức các tế bào thần kinh, vượt qua khoảng hở ở lớp ngoài vỏ não tạo hình ảnh sần sùi trên bề mặt vỏ não. Thường kèm bất thường ở mắt và tiểu não. – Phì đại nửa bán cầu (Hemimegalencephaly) là tình trạng duy nhất có sự gia tăng thể tích nhu mô não có liên quan đến sự gia tăng thể tích não thất cùng bên. – U não gây động kinh thường là tổn thương vùng thái dương tiến triển chậm. – U hạch thần kinh đệm (Ganglioglioma) là các khối u không phổ biến, thường có độ ác tính thấp trong hệ thần kinh trung ương. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: – U biểu mô thần kinh loạn sản phôi (Dysembryoplastic neuroepithelial tumors – DNET) là khối u thần kinh đệm phát triển chậm (Độ I – WHO), phát triển từ chất xám vỏ não hoặc chất xám sâu. Chúng được coi là một phần của nhóm khối u liên quan đến động kinh kéo dài (LEATs). + T2*: giảm tín hiệu của các nốt vôi hóa khá phổ biến. + DWI: không hạn chế khuếch tán. – Khối ranh giới không rõ, thâm nhiễm vỏ não và chất trắng dưới vỏ, thùy trán thường gặp nhất. => Case lâm sàng 1: – Có thể mở rộng, bào mòn xương hộp sọ. => Case lâm sàng 1: => Case lâm sàng 2: – DWI: thường không hạn chế khuếch tán. => Case lâm sàng 1: => Case lâm sàng 2: => Case lâm sàng 3: => Case lâm sàng 4: + Có thể ngấm thuốc không đều, thành vòng ở ngoại vi, tạo thành kiểu ngấm thuốc hình nhẫn hoặc hình đám gặp trong thể hỗn hợp, thể kém biệt hóa do thoái hóa nang, hoại tử. – Vôi hóa thường gặp: những vùng mất (trống) tín hiệu trên cả T1W và T2W. – Chảy máu trong u: thường gặp ở thể kém biệt hóa do có tăng sinh mạch trong u. Tín hiệu thay đổi theo thời gian chảy máu do sản phẩm thoái hóa hemoglobin. – Đôi khi u ở thùy trán có thể phát triển lan qua thể chai tạo hình cánh bướm. => Case lâm sàng 1: => Case lâm sàng 2: – U tế bào hình sao hạt vàng đa hình (Pleomorphic Xanthoastrocytoma – PXA) xếp loại bậc II theo WHO. => Case lâm sàng 1: => Case lâm sàng 2: – Dị dạng mạch máu gây động kinh hay gặp là u mạch thể hang và dị dạng thông động tĩnh mạch. – Cavernoma còn được gọi là dị dạng mạch máu thể hang (cavernous malformation) hoặc u máu thể hang (cavernous angioma ). => Case lâm sàng 1: – Dị dạng thông động tĩnh mạch được xếp loại dị dạng mạch máu có lưu lượng lớn, có các kênh thông giữa động mạch và tĩnh mạch là ổ dị dạng, các cuống động mạch nuôi và tĩnh mạch dẫn lưu giãn. – Hội chứng Sturge-Weber (SWS) là một bệnh lý bẩm sinh do tồn tại giai đoạn dạng xoang nguyên thuỷ tạm thời của sự phát triển mạch máu. SWS thường đơn phát và có đặc điểm là dị dạng mạch máu với dị dạng mao mạch và/hoặc là tĩnh mạch liên quan đến mặt, mạch mạc mắt và màng mềm. Dị dạng mạch máu mặt có ưu thế phân bố ở nhánh 1 thần kinh sinh ba (V1). Ngoài dị dạng mạch máu màng não, thường có teo não bán cầu cùng bên. – Phân loại Roach Scale: – Hình ảnh cắt lớp vi tính: – Hình ảnh MRI: – Bệnh xơ cứng củ (Tuberous Sclerosis – TS) là một bệnh lý thần kinh da đặc trưng bởi u mô thừa nhiều cơ quan. Có biểu hiện lâm sàng đa dạng, ưu thế tác động đến da, não, thận, tim, phổi, mắt và xương. Đột biến trội nhiễm sắc thể thường, dù đột biến tự phát lên tới 2/3 trường hợp. Liên quan với các bất thường NST 9 và 16. – Nốt dưới màng não thất (Subependymal nodules) + Tăng tín hiệu trên T1W và đồng đến tăng tín hiệu trên T2W. Nốt dưới màng não thất có xu hướng tín hiệu thấp hơn trên T2W so với củ vỏ não. – Cơn động kinh sau chấn thương sọ não có thể xuất hiện 10% trên các bệnh nhân có chấn thương sọ não nặng (Glasgow < 8). – Viêm não do vi khuẩn, virus, ký sinh trùng, nấm có thể gây động kinh trong giai đoạn cấp. – Động kinh muộn sau viêm nhiễm do tổn thương teo não, tiêu thần kinh đệm, vôi hóa.II. Chẩn đoán hình ảnh
1. Xơ hóa hồi hải mã
– Giải phẫu: mất nơ ron thần kinh và tiêu thần kinh đệm.
– Xơ hồi hải mã có thể kết hợp tổn thương động kinh khác (15% trường hợp) như khối u, dị dạng mạch máu.
– Xơ hóa hồi hải mã có thể xảy ra liên quan đến bệnh lý khác, đặc biệt là loạn sản vỏ não khu trú – đây được gọi là bệnh lý kép.
– Hình ảnh T2W và FLAIR coronal là nhạy nhất để phát hiện xơ hóa hồi hải mã. Trên các lát cắt axial, xơ hóa hồi hải mã thường bị bỏ qua.
– Teo và tăng tín hiệu hồi hải mã trên T2W và FLAIR.
– Rộng khe màng mạch.
– Tổn thương 1 hoặc cả 2 bên.
– Tổn thương phối hợp: rộng sừng thái dương cùng bên, tiêu thần kinh đệm (gliose) cực thái dương làm mất phân biệt xám-chất trắng, cuối cùng mất sự chẽ ngón của đầu hải mã do đảo lộn cấu trúc khi phá hủy nơ ron.
– Tổn thương khác vùng hệ viền Limbic có thể gặp như teo thể vòm, thể vú cùng bên, tăng tín hiệu dải thị-vú và đồi thị, có thể teo đồi thị.
+ 0 điểm: không teo, không quan sát thấy dịch não tủy quanh hồi hải mã.
+ 1 điểm: rộng khe màng mạch
+ 2 điểm: rộng khe màng mạch + giãn sừng thái dương não thất bên.
+ 3 điểm: giảm thể tích hồi hải mã mức độ trung bình (giảm chiều cao).
+ 4 điểm: giảm thể tích hồi hải mã mức độ nặng.2. Dị dạng vỏ não
– Quá trình di trú nơ ron bình thường từ các tế bào mầm quanh não thất rồi di ra ngoài vỏ não, hoàn tất ở tuần thứ 20 thời kỳ bào thai.
– Dị dạng phát triển vỏ não chiếm 10-50% các trường hợp động kinh ở trẻ em và chiếm 4-15% các trường hợp động kinh ở người lớn.
– Dị dạng vỏ não là các ổ phát sinh động kinh. Tuy nhiên các ổ phát sinh động kinh có thể lan rộng hơn so với bất thường nhìn thấy được trên cộng hưởng từ.
– Các dị dạng phát triển vỏ não có thể gặp trên cộng hưởng từ gồm: mờ ranh giới chất xám – chất trắng, vùng nối chất xám – chất trắng không đều, dày vỏ não, đa hồi não lớn, đa hồi não nhỏ, thưa các hồi não, khe hở rãnh và lõm hình núm vỏ não, thay đổi hình thái rãnh não, dải tia tăng tín hiệu, lạc chỗ chất xám, lạc chỗ dạng dải, xám lộn vào trong…* Đa hồi não nhỏ
– Có thể gặp bất kỳ vị trí nào nhưng hay gặp quanh vùng khe Sylvius.
– Dày vỏ vùng nắp và dọc khe sylvius, nhiều hồi não nhỏ (2-5mm), bề mặt não không đều, rãnh não nông, ranh giới giữa vỏ não và chất trắng không đều. Có thể đối xứng hai bên và có thể phối hợp bất thường dẫn lưu tĩnh mạch.* Nứt não
– Lâm sàng: co giật, liệt nửa người. Mức độ lâm sàng tỷ lệ kích thước của khe nứt.
– Vị trí khe bất thường liên quan thùy đảo, hồi trước và sau trung tâm.
– Bờ của khe đượt lót bởi chất xám bất thường, đôi khi có tĩnh mạch dẫn lưu.
– Biến dạng thành não thất ở vị trí đi vào của khe.
– Phân loại: dạng hở hoặc kín tùy độ sát nhau giữa hai bờ của khe nứt: nếu khe nứt nhỏ gọi là nứt não thể đóng, ngược lại khe nứt rộng gọi là nứt não thể mở.
– Khe não có thể một hoặc hai bên bán cầu. Khe hai bên bán cầu là loại hở.
– Bệnh nhân bị co giật và liệt nửa người tỷ lệ với kích thước của khe hở và loại môi mở phổ biến hơn.* Chất xám lạc chỗ
– Bất thường này thường liên quan đến gen và nhiễm sắc thể giới.
– Bất thường có thể khu trú hoặc lan tỏa.
– Nguyên nhân do di truyền hoặc mắc phải.
– Gặp trong 40% bệnh nhân động kinh kháng trị. Biểu hiện co giật, rối loạn nhận thức.
– Đặc điểm hình ảnh: vùng chất xám lạc chỗ có tín hiệu tương tự chất xám vỏ não trên các chuỗi xung bất thường trong chất trắng từ tâm thất đến vỏ não.* Loạn sản vỏ não khu trú
– Loạn sản vỏ khu trú thuộc nhóm dị dạng có tăng sinh tế bào nơ ron, có tên gọi khác là loạn sản vỏ khu trú Taylor.
– Giải phẫu bệnh chia làm loạn sản vỏ tế bào bóng và thể không tế bào bóng.
– Đặc điểm hình ảnh:
+ Tổn thương đơn ổ, vùng vỏ, tăng tín hiệu trên T2W và FLAIR.
+ Hình dải tăng tín hiệu chất trắng dưới vỏ lân cận lan về phía não thất. Đôi khi sự tăng tín hiệu được nhìn thấy kéo dài từ khu vực dưới vỏ não đến rìa của não thất. Đây được gọi là dấu hiệu xuyên vỏ. Dấu hiệu này đại diện cho sự di trú thần kinh bị giữ lại.
+ Không có hiệu ứng khối.
+ Mất phân biệt ranh giới trắng-xám bởi vì chất trắng nhìn hơi giống chất xám vì nó chứa các tế bào thần kinh không di chuyển được đến vị trí bình thường của vỏ não.
+ Không có vôi hóa.
+ Không ngấm thuốc sau tiêm.
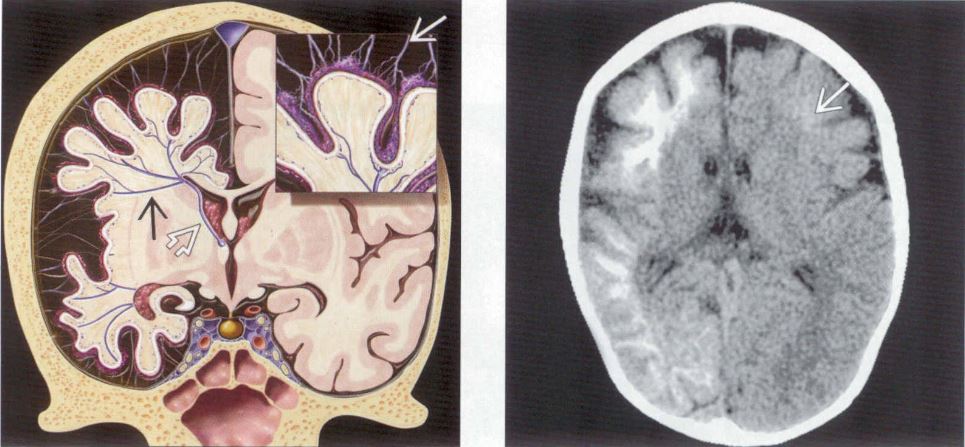
+ Thể không tế bào bóng thường không tăng tín hiệu trên T2W và không có dải tổn thương dưới vỏ.* Sẹo vỏ não / Sẹo hồi não
– Sẹo hồi não (Ulegyria) là một loại sẹo đặc biệt. Nó được định nghĩa là sẹo vỏ não do thiếu máu cục bộ chu sinh (perinatal ischemia). Sẹo hồi não thường ảnh hưởng đến trẻ đủ tháng. Ở những trẻ này có tưới máu nhiều hơn ở lớp nông của các cuộn vỏ não so với lớp sâu của các cuộn vỏ não. Dạng này dẫn đến teo vỏ não, mà phần sâu của các cuộn vỏ não bị teo nhiều hơn so với phần bề mặt, cho ra hình ảnh cuộn não giống như một cây nấm.
– Sẹo hồi não phải được phân biệt với tật hồi não nhỏ.
– MRI sẽ cho thấy sự mất mô và thần kinh đệm hóa bên dưới vỏ não bị teo nhỏ.
– Vỏ não teo nhỏ được đánh giá tốt nhất trên T1W-3D, trong khi trên FLAIR sẽ biểu hiện tín hiệu cao thần kinh đệm hóa. Do đó, luôn luôn sử dụng chuỗi xung FLAIR để tìm kiếm hình ảnh tăng tín hiệu ở bệnh nhân động kinh và sau đó đối chiếu với vùng vỏ não bị ảnh hưởng tương ứng trên hình ảnh T1W độ phân giải cao.* Não nhẵn
– Khu trú hoặc toàn bộ vỏ não.
– Lâm sàng: giai đoạn sớm giảm trương lực, giai đoạn muộn co cứng, co giật.
– Đặc điểm hình ảnh:* Phì đại nửa bán cầu
– Bệnh hiếm gặp, đặc trưng bởi sự tăng trưởng của các u mô thừa của một bán cầu não hoặc một phần của nó.
– Bệnh nhân có biểu hiện co giật sớm, sọ lớn và chậm phát triển nghiêm trọng với liệt người đối bên.
– Vỏ não dày có thể thấy một loạt các bất thường, chẳng hạn như tật não nhẵn, hồi não rộng hoặc đa hồi não nhỏ.
– Ở giai đoạn muộn, bán cầu liên quan có thể bị teo do động kinh liên tục.
– Hầu hết trẻ bị ảnh hưởng đều chết trong những năm đầu đời vì tình trạng động kinh liên tục.3. Tổn thương u
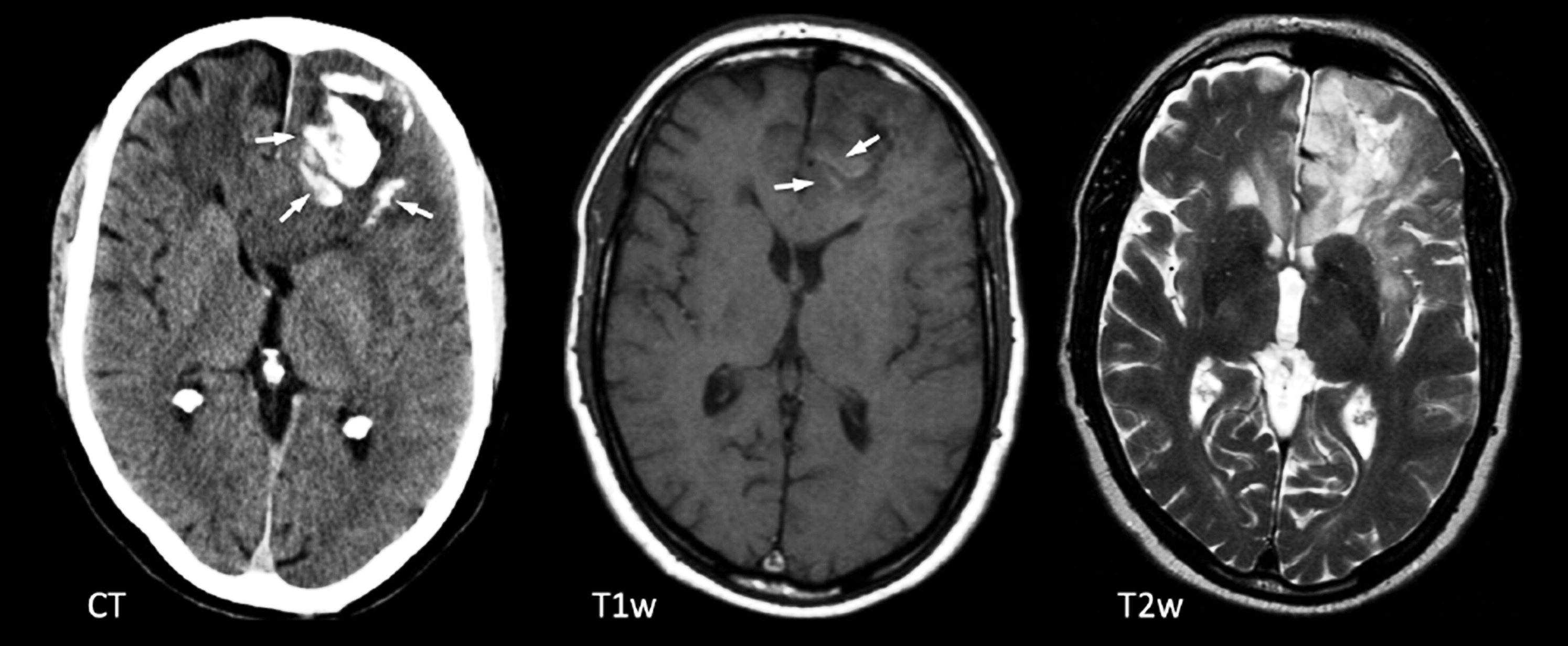
– Các loại u hay gặp là u hạch thần kinh đệm, u ngoại bì thần kinh loạn sản phôi, u thần kinh đệm bậc thấp, u sao bào hạt vàng đa hình, u thần kinh đệm ít nhánh. Người cao tuổi có thể gặp di căn.* U hạch thần kinh đệm
– Chiếm khoảng 2% (từ 0,4-3,8%) trong tổng số các khối u nội sọ nguyên phát và lên đến 10% các khối u não nguyên phát ở trẻ em.
– Có thể gặp ở mọi lứa tuổi (đa số được phát hiện ở tuổi <30), không có sự ưu thế về giới.
– Vị trí: vỏ não, thùy thái dương (> 75%) > thùy trán > thùy đỉnh. Có thể gặp ở thân não, tiểu não, vùng tuyến tùng, dây thần kinh thị giác, trong não thất, tủy sống, dây thần kinh sọ.
– Lâm sàng: biểu hiện phổ biến nhất của u hạch thần kinh đệm là động kinh thùy thái dương.
– Hình thái tổn thương:
+ Một khối u dạng nang với nốt đặc ngấm thuốc được thấy trong khoảng 45% các trường hợp.
+ Khối dạng đặc, làm dày và mở rộng hồi não phía trên.
– Đặc điểm cắt lớp vi tính:
+ Đồng hoặc giảm tỷ trọng.
+ Vôi hóa thường gặp (35%).
+ Chảy máu hiếm gặp.
+ Có thể bào mòn xương hộp sọ.
+ Sau tiêm: khoảng 50% ngấm thuốc: từ trung bình và đồng nhất đến không đồng nhất. Có thể ngấm dạng khối đặc hoặc khối dạng nang ngấm thuốc viền và nốt đặc ngấm thuốc.
– Đặc điểm cộng hưởng từ:
+ U có ranh giới rõ, dạng đặc hoặc hỗn hợp thành phần đặc và nang.
+ T1W: thành phần đặc đồng hoặc giảm tín hiệu với chấm xám. Thành phần vôi hóa tín hiệu thay đổi.
+ T2W: thành phần đặc tăng tín hiệu. Thành phần nang có tín hiệu thay đổi tùy thuộc vào hàm lượng protein và sản phẩm chảy máu. Phù quanh u hiếm gặp.
+ T2*/ GRE/ SWI: giảm tín hiệu do vôi hóa.
+ Gado: thành phần đặc ngấm thuốc vừa phải, không đồng nhất hoặc không ngấm thuốc.* DNET
– Tuổi thường gặp trẻ em hoặc thanh niên, trong 90% các trường hợp, cơn co giật đầu tiên xảy ra trước tuổi 20.
– Tỷ lệ gặp < 1% u não nguyên phát.
– Vị trí: thùy thái dương (65%), thùy trán (20%), nhân đuôi, tiểu não, cầu não.
– Đặc điểm hình ảnh:
+ Khối vỏ não có bờ viền rõ, dạng nhiều thùy.
+ Vôi hóa có thể thấy trong khoảng 30% các trường hợp và thường thấy ở các phần sâu nhất của khối u, đặc biệt là gần các khu vực ngấm thuốc hoặc xuất huyết.
+ Mặt trong hộp sọ lõm trong 44-60% trường hợp.
+ Ít gây hiệu ứng khối, không thấy phù não xung quanh.
+ T1W: thường giảm tín hiệu.
+ T2W: tăng tín hiệu, nhiều thùy hoặc có vách ngăn bên trong => như bong bóng hay bọt xà phòng – “bubbly”.
+ FLAIR: tín hiệu hỗn hợp với dấu hiệu viền sáng: viền tăng tín hiệu quanh tổn thương. Dấu hiệu “Bright rim sign”: viền sáng tăng tín hiệu tương ứng với vùng tế bào thần kinh đệm bao quanh khối u. Viền sáng có thể liên tục hay không liên tục.
+ Gado: thường không ngấm thuốc, 1/3 trường hợp ngấm thuốc, có thể ngấm thuốc dạng vòng hoặc ngấm thuốc dạng nốt đặc.* U thần kinh đệm ít nhánh
– Xung quanh thường không thấy phù não hoặc phù não ít.
– T1W: giảm hoặc đồng tín hiệu so với nhu mô chất xám. Tín hiệu thường không đồng nhất do vôi hóa, xuất huyết, thoái hóa nang.
– T2W/FLAIR: tăng tín hiệu không đồng nhất do xuất huyết, thoái hóa nang, vôi hóa.
– T2*/SWI: giảm tín hiệu do vôi hóa là những vùng “blooming” hoặc lắng đọng hemosiderin từ các sản phẩm máu.
– ADC: u có độ ác tính cao thường ADC thấp, u có độ ác tính thấp thường ADC cao.
– Perfusion: tăng tưới máu dạng lưới mắt cáo
– Gado:
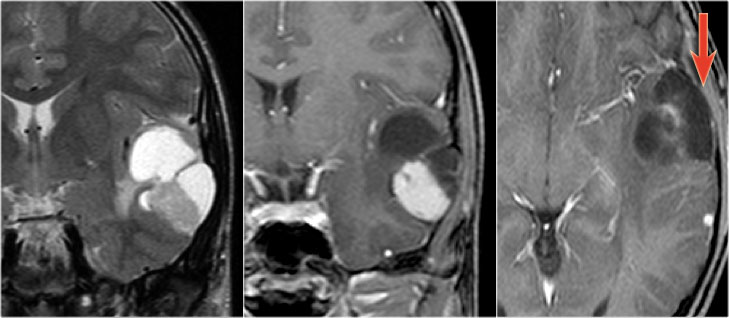
+ 50% khối u ngấm thuốc, mức độ ngấm thuốc thay đổi, thường không đồng nhất.* U sao bào hạt vàng đa hình
– Tỷ lệ gặp < 1% các u sao bào
– Tuổi: trẻ em và thanh thiếu niên < 30 tuổi (Thường có tiền sử động kinh)
– Không ưu thế về giới.
– Vị trí: 98% trên lều, thường ở vỏ não thùy thái dương
– Có thể phát triển chậm, không phù xung quanh.
– Đặc điểm hình ảnh:
+ T1W: phần đặc đồng hoặc giảm tín hiệu so với chất xám. Thành phần nang tín hiệu thấp.
+ T2W: thành phần đặc đồng hoặc tăng tín hiệu, có hình đuôi tăng tín hiệu theo vỏ não. Thành phần nang tăng tín hiệu.
+ FLAIR: thành phần nang có thể tăng tín hiệu do hàm lượng protein cao. Ít phù nề xung quanh.
+ Sau tiêm: thành phần đặc ngấm thuốc mạnh. Tổn thương khối có ngấm thuốc bề mặt màng não lân cận thì càng gợi ý PXA. Sự dày lên và ngấm thuốc của màng não mềm kế cận là rất đặc trưng nhưng không phải lúc nào cũng có mặt, khi không có sự tham gia của màng não, u sao bào vàng đa hình không thể phân biệt được với u thần kinh đệm hạch.4. Dị dạng mạch máu
– Tỷ lệ u mạch thể hang gây động kinh chiếm 34-51% và thông động tĩnh mạch chiếm 24-69%.
– Vị trí hay gặp là thùy thái dương (70%).* U mạch thể hang
– Đây là một dị dạng mạch máu lưu lượng thấp lành tính có xu hướng chảy máu.
– Khoảng 75% xảy ra dưới dạng tổn thương lẻ tẻ đơn độc (solitary sporadic lesions) và khoảng 10-30% phần trăm xảy ra dưới dạng nhiều tổn thương (multiple lesions).
– Là tổn thương gồm các xoang mạch chứa máu và sản phẩm giáng hóa máu với tuổi khác nhau, được lót bởi nội mô.
– Vị trí nằm ở bán cầu đại não chiếm 50%.
– Tỷ lệ đa ổ chiếm 20%.
– Có khoảng 30% u mạch thể hang đơn độc có kèm theo bất thường tĩnh mạch.
– U mạch thể hang gây động kinh khi nằm tại vỏ não hoặc viền Hemosiderin xung quanh chạm tới vỏ não.* Thông động tĩnh mạch não
5. Bệnh da – TK – Cơ
* Hội chứng Sturge Weber
– Tổn thương ở mặt cùng bên với tổn thương ở bán cầu não. SWS được xem như là hoàn toàn khi cả u mạch hệ thần kinh trung ương và u mạch ở mặt cùng hiện diện và không hoàn toàn khi chỉ có một trong hai vùng.
+ Type I: u mạch màng mềm và mặt; có thể có glaucoma
+ Tye II: u mạch ở mặt đơn độc (không tổn thương hệ thần kinh); có thể có glaucoma
+ Type III: u mạch màng mềm đơn độc; không có glaucoma
+ Đóng vôi hồi não dạng đường ray xe lửa tương ứng với dị dạng mạch máu màng mềm. Bắt quang vỏ não có thể khó xác định trên CT khi đóng vôi vỏ não nhiều.
+ Chất trắng bên dưới có thể giảm đậm độ. Có thể có lớn đám rối mạch mạc cùng bên.
+ Lớn các tĩnh mạch xuyên vỏ (tĩnh mạch tuỷ) thường liên quan với lớn cuộn mạch mạc.
+ Các đặc điểm khác gồm teo não cùng bên, lớn não thất bên cùng bên và giảm thể tích khoang sọ cùng bên.
+ Đôi khi có lớn nửa sọ cùng bên kèm rộng khoang dịch não tuỷ.
+ Dị dạng mạch máu màng mềm bắt thuốc mạnh, thường ở vùng chẩm và vùng thái dương sau cùng bên với u mạch ở mặt.
+ Teo bán cầu não bên dưới u mạch màng mềm, với các hồi não nhỏ và rộng rãnh não kế cận.
+ Tín hiệu thấp bất thường ở vỏ não bị tổn thương có thể do đóng vôi loạn dưỡng hoặc do lắng đọng sắt ở vỏ não.* Xơ cứng củ Bourneville
– Củ vỏ não (Cortical tubers)
+ Là phát triển bất thường vỏ não với đặc trưng mất sáu lớp cấu trúc bình thường của vỏ và xuất hiện những tế bào thần kinh loạn hình thái và lớn các tế bào hình sao. Gần 50% xuất hiện ở thùy trán mặc dù nó có thể xuất hiện mọi nơi trong nhu mô não từ vỏ đến chất trắng, thường xuất hiện nhiều ổ.
+ MRI thường thấy rõ hơn trên CT trong tìm kiếm củ vỏ não. Thường có tín hiệu tăng trên FLAIR và T2W kèm giảm trên T1W ở vùng vỏ và dưới vỏ. Sau khi tiêm chất tương phản khoảng 10% tổn thương bắt thuốc. Vôi hóa sau 2 năm tuổi.
+ Ở trẻ sơ sinh và trẻ nhỏ thì củ vỏ não có thể không thấy rõ trên T2W (Do não thiếu bao myelin) và xác định trên T1W. Ở trẻ lớn và người lớn thì thành phần xung quanh củ vỏ não đồng tín hiệu với chất xám trên các chuỗi xung, trong khi thành phần trong thì đồng hoặc giảm với chất trắng trên T1W và cao trên T2W. Vôi hóa và nang thoái hóa cũng có thể thấy
+ Nốt dưới màng não thất và thường xuất hiện nhiều nốt.
+ 88% có vôi hóa, dù vôi hóa không có ở trẻ nhỏ
+ Những nốt nhỏ đậm độ canxi dọc hai bên não thất bên.
+ Giảm tín hiệu trên T2*.
+ Ngấm thuốc đa dạng sau tiêm.6. Chấn thương sọ não
– Cơn động kinh sớm thường xuất hiện trong tuần đầu tiên thì cần tìm máu tụ dưới màng cứng, tổn thương đụng dập nhu mô.
– Cơn động kinh muộn thường xuất hiện trong năm đầu tiên sau chấn thương.7. Viêm nhiễm
– Nhiễm ấu trùng sán lợn, giai đoạn hoạt động đầu sán, ngấm thuốc thành nang và phù não.
– Viêm não Ramusen: viêm mạn tính liên quan miễn dịch, hay gặp ở trẻ em gây động kinh cục bộ. Bệnh tiến triển dẫn tới teo não, tiêu thần kinh đệm, suy giảm nhận thức thần kinh và chậm phát triển tinh thần. Hình ảnh các tổn thương dưới vỏ tăng tín hiệu trên T2W.
Tài liệu tham khảo
* Hình ảnh cộng hưởng từ động kinh – PGS.TS Vũ Đăng Lưu
* Brain – Dementia: Role of MRI – Frederik Barkhof, Marieke Hazewinkel, Maja Binnewijzend and Robin Smithuis
* Focal Cortical Dysplasias: MR Imaging, Histopathologic, and Clinical Correlations in Surgically Treated Patients with Epilepsy – Nadia Colombo, Laura Tassi, Carlo Galli
* Neuroimaging in Pediatric Epilepsy: A Multimodality Approach – Sachin Rastogi, Christopher Lee, Noriko Salamon
* Epilepsy Imaging in Adults: Getting It Right – Elliott Friedman
* Neuroimaging in congenital epilepsy – V. Rustagi, S. V. Patil, D. S. Shetty
* MR Imaging of (Pediatric) Refractory Epilepsy – R. M. Robbins, E. Mahdi, L. Flors Blasco
* Imaging of epilepsy – J. J. Cortes Vela, J. C. Garcia Nieto, C. Madrid Muñiz
* Post-Traumatic Epilepsy: Review of Risks, Pathophysiology, and Potential Biomarkers – Cory D. Lamar, M.D., Robin A. Hurley, M.D., Jared A. Rowland
* Structural MR imaging of Epilepsy and its causes – S. Mantripragada, D. Agarwal, R. Gupta
* EPILEPSY: neoplasms what we should know – M. Bringas Veiga, A. Dolado Llorente, B. Mateos
* Temporal epilepsy: MRI findings – R. AIT CHALAL, F. KESSACI, B. Mansouri
* Epilepsy From The Eye of A Radiologist – H. Erk, R. E. Özkan, M. Yalçın, K. HARMANCI, H. Önder; İstanbul/TR
* The role of the radiologist in order to achieve a better prognosis for epilepsy patients – J. M. Felices Farias
* Mesial Temporal Sclerosis – Hard Seahorses and Shrunken Horns? – N. Waters, K. Saini, D. Reutens, L. Jeffree, P. Thomas, A. Coulthard; Brisbane/AU
* Epilepsy Imaging in Adults: Getting It Right – Elliott Friedman













# Cập nhật nội dung bài viết & Case lâm sàng 3/2/2025
# Cập nhật nội dung bài viết & Case lâm sàng 22/2/2024